全科醫學臨床診療思維研究——意識不清
王力,王靜
全科醫生在診療實踐中,常遇到暈厥、低血糖癥、癲癇等多種以意識不清為主要臨床表現的患者。引起意識不清的病因中,低血糖癥是比較常見的,特別是在糖尿病患者中。英國的一項經過9~12 個月的關于低血糖的前瞻性研究發現,應用磺酰脲類藥物治療及使用胰島素治療2年內的糖尿病患者中,有7%發生過嚴重低血糖癥。而接受胰島素治療5年以上的糖尿病患者中,嚴重低血糖癥發生率高達25%[1]。低血糖癥給糖尿病患者帶來的損害是多方面的,包括嚴重的心血管事件、認知功能障礙甚至癡呆、增加住院重癥患者死亡率等[2]。若糖尿病患者出現交感神經興奮(如心悸、焦慮、出汗等)或中樞神經系統癥狀(如意識改變、認知障礙、抽搐和昏迷)時,應考慮低血糖癥的可能,需要及時監測血糖[3]。本文真實還原1例因服用降糖藥物導致低血糖癥患者的診療過程,采用臨床5問思維法對患者進行分析,并結合RICE問診,展現全科醫學以患者為中心的整體性臨床診療思維。
1 病例簡介
患者,男,30歲,計算機工程師,上午10:00由同事抬進全科醫學診室,患者意識消失約20 min。同事口述:患者上班時突然暈倒在地,伴有面色蒼白、手發抖、出冷汗、呼之不應,暈倒時沒有磕碰到頭部,當時無口吐白沫、四肢抽搐、過度換氣等表現,急忙把他抬到最近的醫院。陪同的同事告知有服用不明藥物史,經查看藥物后確認為“消渴丸”。查體:體溫37.1 ℃,脈搏96次/min,呼吸18次/min,血壓90/60 mm Hg(1 mm Hg=0.133 kPa),面色蒼白,呼吸平穩,皮膚略潮濕。意識不清,精神軟,雙側瞳孔等大等圓,對光反射靈敏。肌張力無增高、減退。輔助檢查:快速法測指尖血糖為 2.5 mmol/L。
(1)結合病史和體檢及指尖血糖,判斷為低血糖昏迷,屬于急危重癥疾病。
(2)最可能的診斷:低血糖癥。
(3)診斷依據:指尖血糖2.5 mmol/L;意識不清、面色蒼白、出汗等低血糖“報警癥狀”[4]。
(4)治療措施:50%左旋葡萄糖25 ml靜脈注射,患者逐漸恢復意識。
2 病例診療過程
2.1 如何構建全科醫學整體性臨床診療思維?
2.1.1 臨床5問思維法 導致意識不清的原因較多,其中常見的和重要的病因有血管迷走神經性暈厥、直立性低血壓、低血糖癥、癲癇、腦震蕩、心源性疾病、腦血管疾病、貧血以及心理疾病等[4];癲癇患者在發作時有特征性的臨床表現,如強直、抽搐、失神等神經功能障礙和精神障礙;腦震蕩引起的意識不清患者有明確腦部受傷病史;低血糖癥可通過發作時癥狀表現及快速血糖測定判斷,常見于糖尿病患者。另外,過度換氣綜合征、一氧化碳中毒、藥物服用史等病因亦不可遺漏。因此,全科醫生在接診意識不清患者時,全面的臨床診療思維尤為重要。筆者從全科醫學視角出發,采用約翰·莫塔教授的臨床安全策略——臨床5問思維法,對該患者進行分析(見圖1)。
2.1.2 意識不清的全科醫學鑒別思維 在全科醫學臨床中,意識不清是一種比較容易混淆的癥狀,因為患者的描述會有很多種,比如“暈厥”“昏倒”“頭暈”“突然摔倒”。暈厥是一種突然的、短暫的意識喪失和自發的姿勢張力的癥狀,源于短暫性腦血流灌注不足[4]。暈厥常要與頭暈、眩暈鑒別,頭暈、眩暈不會存在意識喪失[5-6]。整個人群暈厥的終生患病率約為20%[7-8]。而低血糖癥、癲癇、腦震蕩引起的意識不清不會源于短暫性腦血流灌注不足[4]。
一般而言,最常見的意識不清是血管迷走神經性暈厥,常為良性,其特點是通常有誘因,如擁擠、環境過熱等,發作快速,常為10~20 s,發作時突然跌倒,面色蒼白。最危險的意識不清是心源性暈厥,要識別常見報警癥狀,如胸痛、勞力性呼吸困難、心悸等,對于有心臟病家族史的患者更應注意,一旦確診,應盡快轉診心內科[4]。而低血糖發作時常伴有出汗、心悸、手抖、頭暈等自主神經功能障礙和神經低糖癥狀,通過快速血糖測定可以確診。嚴重、長時間的低血糖狀態對神經系統造成嚴重損傷,屬急危重癥,全科醫生應及時識別并予以正確處理[9]。癲癇發作的患者在意識不清的同時伴有運動、自主神經功能紊亂和精神障礙(按發作類型區分)。而腦震蕩患者有明確創傷史,表現為傷后即時出現的短暫意識障礙和近事遺忘,伴頭暈、頭痛等[10]。同時,全科醫生亦不能遺漏忽略隱蔽的不易發現的疾病,如過度換氣綜合征、一氧化碳中毒等,這些需要全科醫生在問診過程中仔細詢問分析(見圖2)。
2.2 最后診斷是什么?依據是什么?
2.2.1 RICE問診 全科醫學的核心理念是“全人照顧”,全科醫生目光不能局限于疾病,更要關注患者,了解患者背后的故事。等到患者意識逐漸恢復后,醫生要以患者為中心,傾聽其內心的聲音,詳細了解患者的生活背景、看法、顧慮和期望,采用 RICE 問診法進行問診。
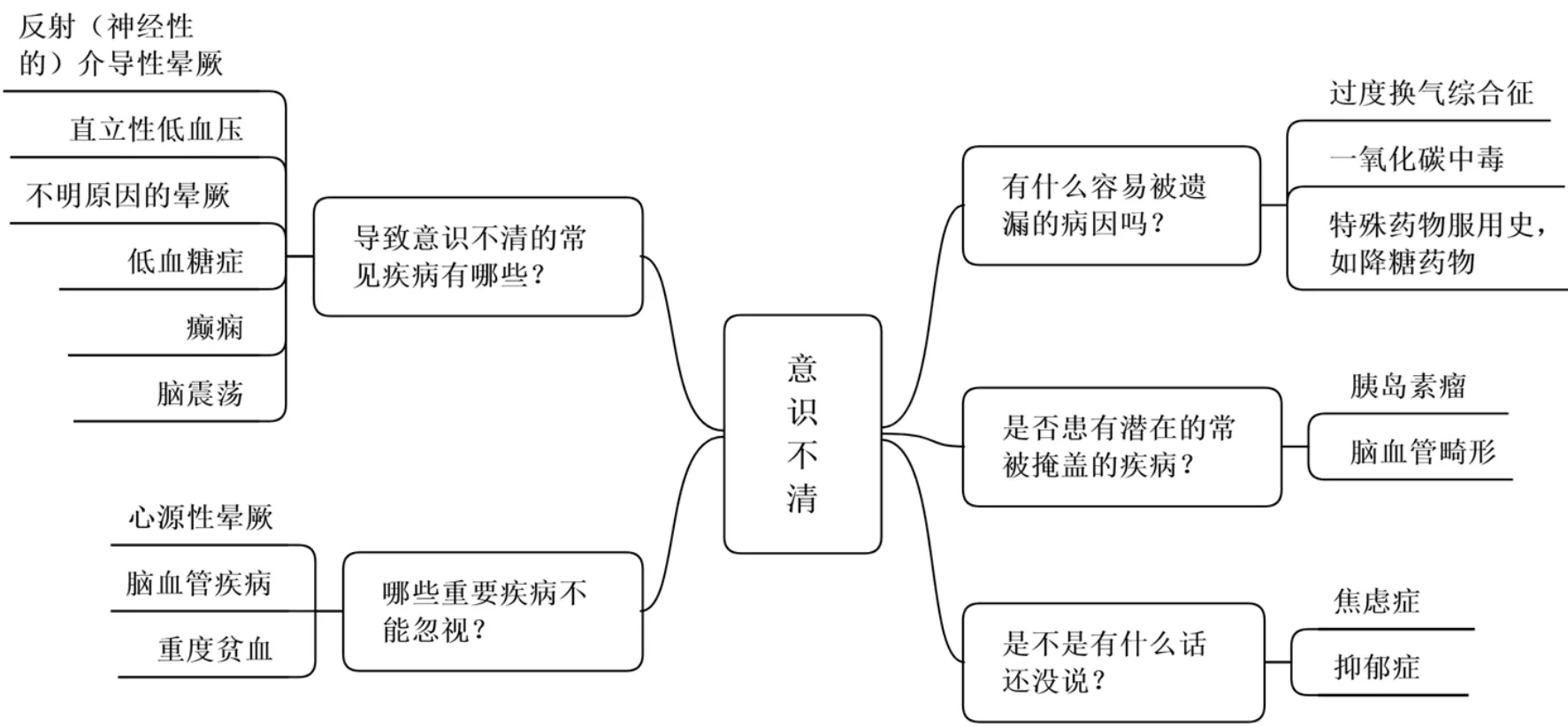
圖1 意識不清臨床5問思維導圖Figure 1 Clinical 5-question thinking method mind map of unconsciousness
R(Reason)——患者就診的原因
全科醫生:張先生,現在感覺好些了嗎?(開放式提問)
患者:好多了。
全科醫生:您暈倒前,在做什么?(了解誘因)
患者:我想去接點熱水喝,感到心慌、出冷汗,后面就不知道了。
全科醫生:站起來時候著急嗎?耳朵聽起來有沒有什么不一樣嗎?有沒有天旋地轉的感覺?(鑒別直立性低血壓、眩暈、梅尼埃癥、腦血管疾病)
患者:沒有。
全科醫生:您身邊帶著消渴丸,是有什么問題嗎?(鑒別糖尿病低血糖癥)
患者:最近一次健康體檢,查出來說我血糖偏高,我就向家里患糖尿病的親戚要了點降血糖的藥,打算有空了再去看醫生。
I(Idea)——患者對自己健康問題的看法
全科醫生:我很好奇,您還沒有看過病,自己吃藥的理由是什么呢?(了解患者自行用藥背后的原因,還有什么話沒有說?)
患者:唉,公司里面最近比較忙,要是讓公司知道自己生病了不太好的。我家里親戚也有得糖尿病的,我看他一邊吃藥一邊工作、生活,沒有什么大礙,所以就問他要了點降糖藥。想先把血糖降下來,等到空一點再去看醫生。
C(Concern)——患者的擔心
全科醫生:根據您剛才所說,我初步判斷您是因為沒有正確服用降糖藥從而導致的低血糖。低血糖癥是很危險的,您了解低血糖發作嗎?(了解患者對病情的理解程度)
患者:我在吃藥之前看了說明書,上面確實提到過會出現低血糖癥。醫生,我的病情嚴重嗎?低血糖發作是不是很危險?家里就我一個人賺錢養家,萬一我的身體不行了,那家里人怎么辦呀?
全科醫生:糖尿病患者發生低血糖是很危險的,甚至會威脅生命。降糖藥物一定要在醫生的指導下服用,才比較安全。為了自己和家人,您一定要保重身體呀!(同理心,讓患者意識到醫生是站在他的角度考慮)
E(expectation)——患者的期望
患者:醫生,那我接下去應該怎樣做,才能不耽誤工作,又治好我的病呢?
全科醫生:我先把您轉診到上級醫院的內分泌專科全面檢查一下,了解病情后制定治療方案。后續的復查和監測,可以到我這里來。糖尿病經過正規的治療,是可以控制得跟正常人一樣生活和工作的。(給予患者治療的信心)
患者:好的。醫生,我平時應該注意什么?
全科醫生:飲食和運動很重要,您知道飲食和運動應注意哪些方面嗎?(了解患者對糖尿病治療的了解程度)
患者:就是不要吃太多,尤其是含糖量高的食物,然后加強鍛煉。
全科醫生:您說得對。我相信,您只要養成良好的生活方式,糖尿病會控制好的。我這里有糖尿病的小單張,您先拿回去看看,如果有不清楚的地方,下次來復診時,我給您好好解釋一下,好嗎?(適當鼓勵患者,表現出負責到底的態度,增強患者的安全感)

圖2 意識不清鑒別思維導圖Figure 2 Mind map for differential diagnosis of unconsciousness
患者:好。要不是這次暈倒了,我可能還不重視呢。謝謝醫生!
患者2 d后到上級醫院內分泌科就診,內分泌專科體檢:體溫36.2 ℃;呼吸19次/min;脈搏82次/min,律齊;血壓 134/82 mm Hg;身高 174 cm,體質量 78 kg,體質指數25.8 kg/m2;雙側足背動脈搏動良好;雙下肢皮溫正常;雙上肢雙下肢觸覺正常;雙側足趾位置覺震動覺正常。輔助檢查結果:葡萄糖耐量試驗:空腹血糖9.2 mmol/L,餐后2 h血糖 12.1 mmol/L;空腹胰島素 2.03 mU/L,餐后 0.5、1、2、3 h胰島素分別為4.62、7.51、10.14、7.81 mU/L;空腹C肽0.61 μg/L,餐后 0.5、1、2、3 h C 肽分別為 1.12、2.13、2.81、1.95 μg/L;胰島素抗體、胰島細胞抗體、谷氨酸脫羧酶抗體均陰性;糖化血紅蛋白為9%;肝腎功能正常;尿常規:白蛋白(-),葡萄糖(++),尿酮體(-);心電圖顯示竇性心律。
2.2.2 診斷 (1)藥源性低血糖昏迷;(2)2型糖尿病。
2.2.3 診斷依據 (1)結合患者的病史、血糖檢測結果和攜帶的藥物等,支持藥源性低血糖的診斷。(2)經內分泌專科檢查,空腹血糖、餐后2 h血糖偏高,糖化血紅蛋白偏高,胰島功能檢查提示胰島素、C肽高峰延遲出現,支持2型糖尿病的診斷。
2.3 治療方案和患者管理 (1)囑患者停用消渴丸(含格列本脲,易誘發低血糖)。(2)與糖尿病專科醫生保持聯系,根據血糖控制情況,調整用藥。(3)建立患者健康檔案,按時隨訪。
患者2周后復診,已經完善胰島功能檢查和并發癥評估,現使用二甲雙胍片和阿卡波糖片治療,空腹血糖控制在6.0 mmol/L,餐后2 h血糖控制在7.0 mmol/L左右。繼續向患者進行糖尿病健康教育,叮囑患者配備血糖儀自測血糖,進行飲食和運動治療宣教。
3 該案例啟示
3.1 全科醫生接診意識不清患者時,獲取有效的信息非常重要。低血糖癥是指血葡萄糖水平低于2.8 mmol/L(糖尿病患者為3.9 mmol/L),并出現自主神經功能障礙和神經低糖癥狀,如出汗、心悸、乏力、頭暈、認知障礙等。如沒有經過血糖糾正,低血糖發作的時間較長,不會自行恢復,稱低血糖昏迷[11]。本例患者在搶救階段問診得知有服用降糖藥物史,因此首先考慮低血糖問題,速查血糖,證實診斷,為搶救低血糖患者贏得寶貴的時間。當患者恢復血糖水平后,運用臨床5問思維法和RICE問診,可以避免遺漏一些重要的疾病和容易被掩蓋的疾病。
3.2 意識不清的緊急處理方法 意識不清發生現場,應將患者置于平臥位,取頭低腳高位,松開腰帶,促使血液流向腦部;有條件可立即測量血壓和血糖;同時可適當通過疼痛刺激使患者清醒;患者清醒后不要急于起身,以避免引起再次發作;如考慮患者有器質性疾病,在進行現場處理如低血糖患者給予補充糖后,要及時到醫院針對引起意識不清的病因進行治療[12]。
4 意識不清的診療流程圖
全科醫生在接診意識不清為主要癥狀的患者時,可參考相應流程圖進行接診和處置[4,9,12],見圖3。

圖3 意識不清診療流程圖Figure 3 Flow chart of diagnosis and treatment of unconsciousness
本文無利益沖突。

