2型糖尿病患者糖化血紅蛋白與骨密度的相關性研究
周宇,邱健,曹志花,趙曉華,陳汴玲
(上海長寧區虹橋街道社區衛生服務中心,200051)
糖尿病與骨質疏松均是老年慢性疾病,且發病率逐年上升。糖尿病通過多種機制影響骨的代謝,導致骨質疏松的發生。脆性骨折引起的老年人高致殘率以及生活質量下降已經成為全社會廣泛關注的嚴重問題。2型糖尿病患者合并骨質疏松的患病率為37.8%,其中女性占44.8%,男性占37%,60歲以上老年人占40.1%。落后地區的患病率高于發達地區,南方與北方地區患病率相近。我國2010年至2017年期間,2型糖尿病患者并發骨質疏松的發病率為35.6%[1]。本文旨在通過觀察糖尿病患者血糖控制的情況及其骨密度,分析糖化血紅蛋白(HbA1c)在2型糖尿病并發骨質疏松中的影響。
1 對象與方法
1.1 研究對象 選擇2017年12月至2019年12月在我中心就診的225名經臨床確診的2型糖尿病患者,糖尿病診斷依據1999年WHO診斷標準。糖尿病癥狀(煩渴多飲、多尿、難于解釋的體質量減輕) + 任意時間血漿葡萄糖水平≥11.1 mmol /L,或空腹血漿葡萄糖水平≥7.0 mmol /L,或葡萄糖耐量試驗2 h血漿葡萄糖水平≥11.1 mmol /L;癥狀不典型者,需另一天再次證實。病例排除:1型糖尿病及其他特殊類型糖尿病,無長期臥床史,未服用糖皮質激素、維生素D、鈣劑、噻唑烷二酮類等影響骨代謝藥物,排除肝臟疾病、骨關節疾病、其他內分泌疾病、腫瘤骨轉移以及腎功能異常。分別檢測其HbA1c的結果,根據我國2017年糖尿病指南中血糖控制目標,分為A組(HbA1c<6.5%)、B組(6.5%≤HbA1c<7.0%)和C組(HbA1c≥7.0%)。
1.2 方法 對225例2型糖尿病患者抽取空腹靜脈血測定HbA1c,右足跟骨定量超聲測定骨密度。HbA1c采用高效液相色譜法測定。骨密度檢測采用SAHARA跟骨超聲儀測定,常規儀器質量控制,結果以T值顯示。研究中的試劑為檢測儀器配套的試劑,并嚴格按照儀器使用說明書及試劑使用說明書進行操作。

2 結果
2.1 一般資料比較 三組資料年齡、體質指數(BMI)、糖尿病病程、性別比例均差異無統計學意義(P>0.05)。見表1。
表1 225例2型糖尿病患者臨床基本信息情況
2.2 三組患者骨密度的比較 A組骨密度T值-1.594±1.058,B組為-1.480±1.227,C組為-2.147±1.259,三組骨密度T值資料為輕微偏態資料,差異有統計學意義(Z=9.447,P=0.009),說明三組之間至少有兩組骨密度結果差異有統計學意義。進行兩兩多重比較,A組與B組差異無統計學意義(P>0.05),但C組骨密度較A、B兩組低,差異有統計學意義(P<0.05)。
2.3 2型糖尿病患者糖化血紅蛋白與骨密度的相關性 經Pearson相關分析:2型糖尿病患者糖化血紅蛋白與骨密度的具有相關性(r=-0.181,P=0.006)。見表2。
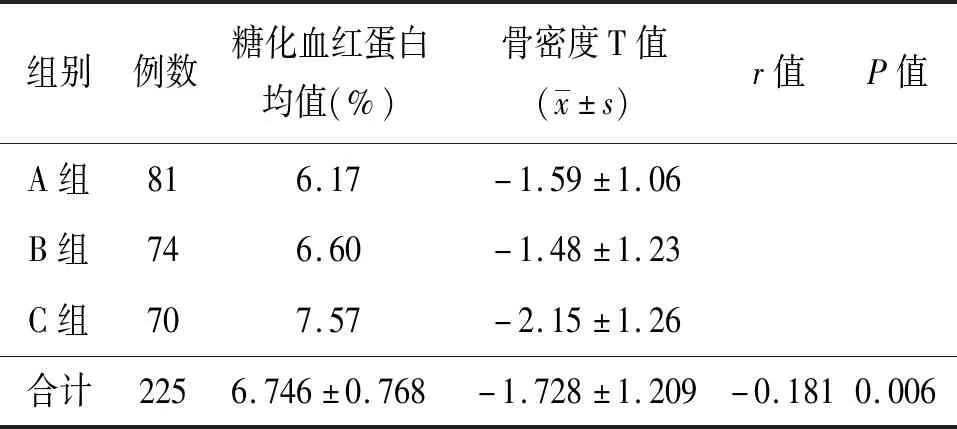
表2 225例2型糖尿病患者糖化血紅蛋白
3 討論
隨著人口老齡化及生活方式的改變,糖尿病的患病率在2013年已經飆升至10.3%,其中60歲以上老年人的患病率已經超過20%[2]。骨質疏松是糖尿病骨代謝異常的遠期并發癥,其往往造成老年人的脆性骨折,嚴重影響生活質量,并增加其死亡率。有文獻報道,骨質疏松是老年人全因死亡的危險因素之首[3]。Ma等[4]通過Meta分析,認為糖尿病患者合并骨質疏松的概率比非糖尿病患者患骨質疏松的概率高了25%~50%。即使相同的骨密度,糖尿病患者的骨折率依然要高于非糖尿病患者[5]。Salamat等[6]研究顯示,即使有更高的骨密度,2型糖尿病患者的骨折風險至少是正常人的4倍以上。
糖尿病能夠通過多種機制引起骨代謝異常。Lee等[7]認為糖尿病患者骨質破壞可能與免疫炎癥有關,其中包括高胰島素血癥,晚期膠原糖基化終末產物堆積,血清胰島素樣生長因子的減少,高尿鈣,腎衰等。趙豫梅等[8]在對骨轉換標志物的研究中顯示抗酒石酸酸性磷酸酶升高,是2型糖尿病通過增強破骨細胞活性的途徑影響骨的代謝。胡彩虹[9]等人通過研究骨的生化指標,發現尿1型膠原C肽升高、骨鈣素降低,闡明了2型糖尿病患者的骨形成減少,同時骨吸收增加。
本研究結果顯示,當HbA1c逐漸升高,未大于7.0%時,骨密度T值僅呈現輕度下降,從表3中可以看出,骨密度的差異并無統計學意義,而當HbA1c明顯升高并大于7.0%時,骨密度T值出現明顯下降。說明當2型糖尿病患者的HbA1c控制在7.0%以下,其骨質疏松的發病進展緩慢,而當HbA1c超過7.0%時,將大大加快其并發骨質疏松的進程。HbA1c反映過去2~3個月的平均血糖控制情況,不受糖代謝和進食影響。HbA1c越高則說明血糖控制越差。HbA1c作為血紅蛋白非酶促糖基化早期產物,使白細胞介素6(IL-6)作用于破骨細胞的瓦解、成熟和活性增強[10]。長期高血糖所致的滲透性利尿,使得鈣、磷、鎂從尿液中丟失,破骨細胞活性增強,骨質脫鈣[11]。高血糖促進單核巨噬細胞產生腫瘤壞死因子β等細胞因子,增加破骨細胞活性,使骨吸收增加。長期高血糖使糖基終末產物生成增加。大量的糖基終末產物在骨膠原蛋白上堆積,影響成骨細胞在膠原蛋白上的黏附作用,使成骨細胞功能下降,骨形成減少。高血糖時胰島素相對不足使成骨細胞數目減少,活性降低,抑制成骨細胞合成骨保護素。胰島素相對不足使1,25(OH)2D3合成減少,腎小管對鈣、磷重吸收下降,骨鈣動員,骨吸收增多。胰島素相對不足還可導致脂質代謝障礙和負氮平衡,引起骨骼系統內糖蛋白和膠原合成減少,分解加速,使骨基質改變[12]。
國內外有少數學者曾對于HbA1c與骨密度的關系有所結論。Guo等[13]發現當糖尿病病程超過10年或者HbA1c>8.0%,股骨頸的骨密度明顯降低。而Majima等[14]早在2005年卻認為男性和女性橈骨遠端的骨密度以及女性股骨頸的骨密度隨著HbA1c的升高而逐漸下降。甚至更有學者[15]認為,在男性糖尿病患者中,骨密度與HbA1c并沒有明確的關系。以上觀點中,針對HbA1c與骨密度關系的說法,均存在不同。本研究的結果與Guo等[13]的相近,但目前并沒有更龐大的證據來明確其他學者所謂的性別是否在HbA1c影響骨密度的過程中會起到一定的作用。之所以存在截然不同的觀點,有可能與測量誤差,樣本量的大小等因素相關。比如當HbA1c為7.5%,其可能存在至多正負0.5%的測量誤差或者測量不確定度,這是由于實驗室的客觀條件所造成的[16]。另有國外學者[17]認為,HbA1c升高后,三酰甘油將下降,從而BMI降低。BMI對于骨起到保護作用,BMI的下降必然導致骨質疏松的發生率將上升。同時糖尿病患者普遍缺乏對骨質疏松的認識,沒有及時采取鈣劑的補充和針對性的鍛煉等[18]。我國最新版的糖尿病指南中明確指出,理想的HbA1c控制目標是在7.0%以下,而本研究的結果顯示,HbA1c大于7.0%,骨密度明顯下降,這表明,從預防骨質疏松的角度來考慮,HbA1c的控制目標應小于7.0%,與指南中相符。
從本研究中可以看出,當糖尿病患者的HbA1c高于7.0%,骨密度將明顯降低,骨質疏松的發病率將可能出現明顯的升高,而當HbA1c嚴格控制在6.5%以下時,對延緩骨密度下降并不一定具有作用。本研究例數不多,同時只測定了跟骨骨密度,未來將通過進一步的研究來證實兩者之間的關系。但對于糖尿病患者來說,血糖控制達標,對于延緩骨質疏松具有重要的意義。

