翼狀胬肉對人工晶狀體度數測算的影響
吳雪梅,吳沂旎
(陜西省中醫醫院 眼科,陜西 西安710000)
翼狀胬肉是以結膜上皮和纖維血管組織的異常增生為特征的一種常見的眼表疾病。我國的總體患病率為9.9%, 農村(13.2%) 高于城市(6.3%),男性(14.5%)高于女性(13.6%),且隨著年齡的增長,患病率逐漸升高[1]。因此在臨床上,老年性白內障合并翼狀胬肉的患者并不少見。最佳的治療方案應該是先行翼狀胬肉切除手術,待角膜屈光狀態穩定后再行白內障手術。但在實際工作中,為了更快地恢復視力和改善患眼外觀,減少就診次數和治療成本,多數老年患者更傾向于選擇一次手術同時解決白內障和翼狀胬肉2 種疾病。有研究指出,翼狀胬肉與白內障聯合手術后,患者會出現近視漂移,推測可能是翼狀胬肉導致人工晶狀體(intraocular lens, IOL)度數測算誤差導致的[2]。本研究通過對比翼狀胬肉手術前后角膜曲率的變化,以及IOL 度數測算的差異,探討翼狀胬肉大小對IOL 度數測算的影響。
1 資料與方法
1.1 一般資料
選取2016年6月—2017年12月于陜西省中醫醫院行手術治療的單眼原發性鼻側翼狀胬肉患者94 例。納入標準:①單眼初發性鼻側靜止期翼狀胬肉;②年齡50~70 歲;Sandy 眼軸22~24 mm。排除標準:①胬肉頭部侵入角膜緣距離>5.0 mm;②既往眼部外傷、手術史或角膜接觸鏡配戴史;Sandy 合并眼部其他病變,如青光眼、圓錐角膜及高度近視等;④合并高血壓、糖尿病等全身疾病;⑤屈光間質嚴重混濁,應用IOL-Master 無法測出數據。本研究經醫院倫理委員會審核批準。
1.2 方法
患者手術均由同一位經驗豐富的醫師完成,手術方式均為翼狀胬肉切除+自體結膜移植術。手術結束后均配戴角膜繃帶鏡(博士倫純視治療用繃帶型角膜接觸鏡,美國博士倫公司),均于術后2 周拆除結膜縫線及角膜繃帶鏡。患者拆線時角膜上皮愈合,角膜熒光素鈉染色陰性。患者均在SLM-8E 型數碼裂隙燈顯微鏡(重慶康華瑞明科技股份有限公司)下測量翼狀胬肉水平長度(胬肉末端距離角膜緣的水平距離)和垂直寬度(翼狀胬肉與角膜緣兩個交點之間的垂直距離)。根據患者翼狀胬肉長度和寬度分為A、B 及C 組。A 組水平長度<2.0 mm 或垂直寬度<5.0 mm;B 組水平長度2.0~3.5 mm 且垂直寬度5.0~7.0 mm;C 組水平長度>3.5 mm~5.0 mm 或垂直寬度>7.0 mm。其中A 組共28 例28 眼,男性16 例,女性12 例,平均年齡(58.4±8.4)歲;B 組35 例35 眼,男性20 例,女性15 例,平均年齡(60.2±6.8)歲;C 組31 例31 眼,男性18 例,女性13 例,平均年齡(61.1±7.1)歲。各組患者性別、年齡、眼軸及前房深度比較,差異無統計學意義(P>0.05), 具有可比性。見表1。
1.3 觀察指標
分別于術前及術后3 個月檢查各組患者裸眼視力和矯正視力,以logMAR 視力表示;使用IOL Master 500 光學生物測量儀(德國Carl Zeiss 公司)測量患者的眼軸長度、前房深度、平均角膜曲率及角膜散光,使用SRK/T 公式計算A 常數為118.7的理論IOL 度數。
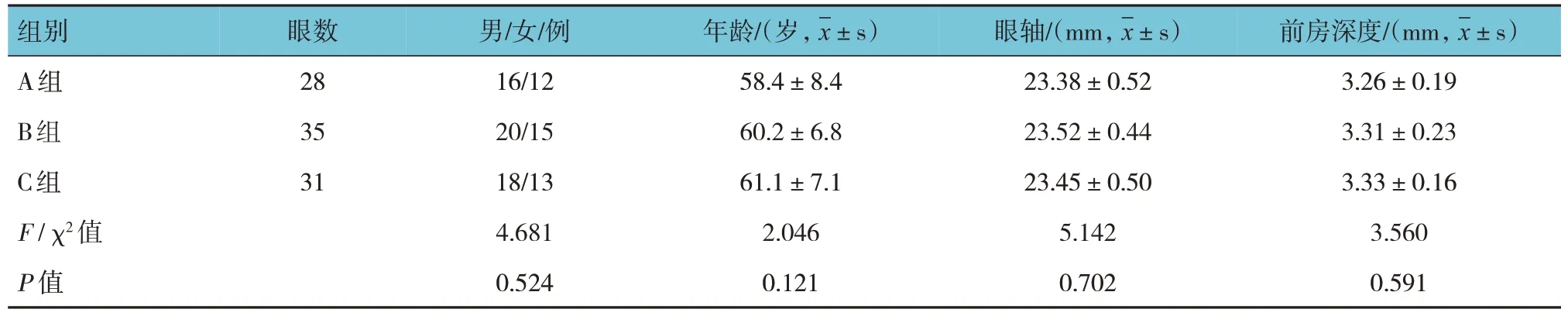
表1 各組患者基線特征比較
1.4 統計學方法
數據分析采用SPSS l5.0 統計軟件,計量資料以均數±標準差(±s)表示,比較用方差分析;計數資料以構成比表示,比較用χ2檢驗;手術前后理論IOL 度數測算一致性分析采用Bland-Altman散點圖來評估。P<0.05 為差異有統計學意義。
2 結果
94 例患者翼狀胬肉浸潤深度均位于淺基質層或其前,術中無角膜穿孔,術后無角膜潰瘍、角膜上皮延遲愈合等不良并發癥,隨訪期內均未發現胬肉復發。
2.1 各組術前臨床資料比較
患者翼狀胬肉侵入角膜的長度1.5~5.0 mm,平均(3.2±1.1) mm;寬度3.2~8.0 mm,平均(6.1±1.3)mm。各組患者翼狀胬肉水平長度、垂直寬度、裸眼視力、矯正視力、平均角膜曲率及角膜散光比較,差異有統計學意義(P<0.05),隨著翼狀胬肉大小的增加,裸眼視力、矯正視力和角膜散光呈上升趨勢,而平均角膜曲率呈下降趨勢。見表2。
表2 各組術前臨床資料比較 (±s)

表2 各組術前臨床資料比較 (±s)
組別n 水平長度/mm 垂直寬度/mm 裸眼視力/logMAR 矯正視力/logMAR 平均角膜曲率/D 角膜散光/D A組B組C組F 值P 值28 35 31 1.63±0.28 2.87±0.65 4.02±0.81 10.274 0.000 3.94±0.72 5.84±1.16 7.62±0.56 21.592 0.000 0.29±0.32 0.43±0.28 0.61±0.32 6.833 0.004 0.21±0.19 0.36±0.25 0.40±0.25 4.780 0.006 43.56±1.98 42.71±2.84 42.23±2.19 3.852 0.016 0.49±0.58 2.18±1.02 2.96±2.08 10.451 0.000
2.2 各組手術前后測量參數比較
A、B 及C 組術前眼軸分別為(23.38±0.52)mm、(23.52±0.44)mm 和(23.45±0.50)mm,A、B 及C 組術后分別為(23.42±0.49)mm、(23.54±0.45)mm和(23.43±0.53)mm,經t 檢驗,差異無統計學意義(t=1.103、0.781 和0.534,P=0.459、0.522 和0.561);A、B 及C 組術前前房深度分別為(3.26±0.19)mm、(3.31±0.23)mm 和(3.33±0.16)mm,A、 B 及C 組術后分別為(3.22±0.21) mm、(3.28±0.25) mm 和(3.30±0.21) mm,經t 檢驗,差異無統計學意義(t=0.766、1.521 和0.818,P=0.703、0.489 和0.662)。A 組術前裸眼視力為(0.29±0.32),矯正視力為(0.21±0.19),A 組術后裸眼視力為(0.27±0.28),矯正視力為(0.20±0.21),經t 檢驗,差異無統計學意義(t=1.311 和0.968,P=0.104 和0.243)。B、C 組術前裸眼視力分別為(0.43±0.28)和(0.61±0.32),B、C 組術后裸眼視力分別為(0.33±0.32) 和(0.41±0.30),經t 檢驗,差異有統計學意義(t=5.872 和7.721,P=0.004 和0.000),術后較術前降低。B 組和C 組術前矯正視力分別為(0.36±0.25) 和(0.40±0.25),B 組和C 組術后矯正視力分別為(0.24±0.25)和(0.31±0.28),經t 檢驗,差異有統計學意義(t=3.746 和4.957,P=0.007 和0.000),術后較術前降低。B、C 組手術前后平均角膜曲率、角膜散光比較,差異有統計學意義(P<0.05),術后平均角膜曲率較術前高,角膜散光較術前低。見表3。
2.3 手術前后IOL度數測算一致性分析
A 組23 例患者手術前后IOL 度數差值<0.5 D,5 例患者手術前后IOL 度數差值為0.5~1.0 D,手術前后IOL 度數均值為(21.72±1.33)D,差值為(0.13±0.33)D(95%CI:-0.52,0.78);B 組11 例患者手術前后IOL 度數差值<0.5 D,18 例患者手術前后IOL 度數差值為0.5~1.0 D,6 例患者手術前后IOL 度數差值>1.0 D。手術前后IOL 度數Bland-Altman 散點圖示均值為(21.41±0.85)D,差值為(0.40±0.58)D(95%CI:-0.74,1.54);C組6 例患者手術前后IOL 度數差值<0.5 D,7 例患者手術前后IOL 度數差值為0.5~1.0 D,18 例患者手術前后IOL 度數差值>1.0 D。手術前后IOL 度數Bland-Altman 散點圖示均值為(21.61±0.90)D,差值為(1.21±1.11) D (95% CI:-0.96,3.38)。見圖1。
表3 各組手術前后平均角膜曲率、角膜散光比較 (D,±s)
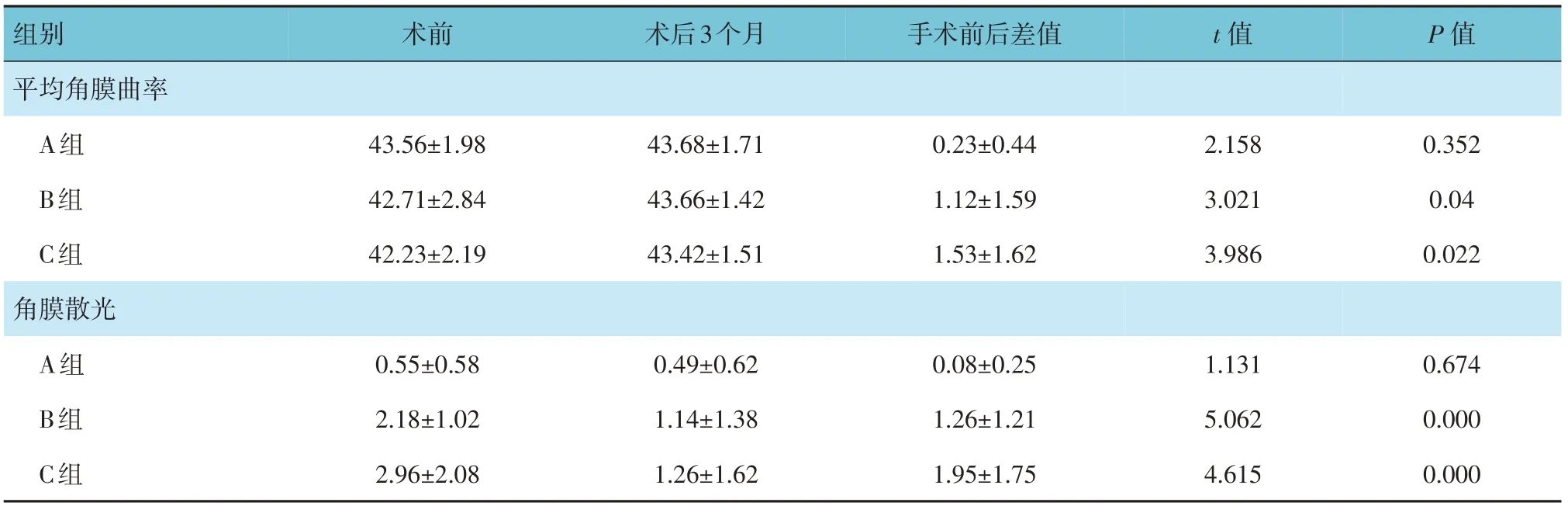
表3 各組手術前后平均角膜曲率、角膜散光比較 (D,±s)
組別平均角膜曲率A組B組C組角膜散光A組B組C組術前術后3個月手術前后差值t 值P 值43.56±1.98 42.71±2.84 42.23±2.19 43.68±1.71 43.66±1.42 43.42±1.51 0.23±0.44 1.12±1.59 1.53±1.62 2.158 3.021 3.986 0.352 0.04 0.022 0.55±0.58 2.18±1.02 2.96±2.08 0.49±0.62 1.14±1.38 1.26±1.62 0.08±0.25 1.26±1.21 1.95±1.75 1.131 5.062 4.615 0.674 0.000 0.000
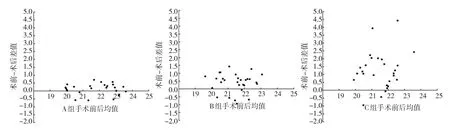
圖1 各組手術前后IOL度數Bland-Altman散點圖
3 討論
隨著我國老年人口的不斷增加,翼狀胬肉合并老年性白內障的患者人數逐漸增加。這部分患者需要通過翼狀胬肉手術和白內障手術恢復視力和改善外觀。與翼狀胬肉手術相比,白內障手術過程更容易耐受,視力恢復也更快。因此,在一些偏遠落后的地區,為了減少就診次數和治療成本,多數患者更傾向于同時行翼狀胬肉和白內障手術,或先行白內障再行翼狀胬肉手術。KAMIYA等[2]認為,IOL 屈光度數可以適度預測,同時行翼狀胬肉切除和白內障摘除手術安全、有效,臨床可行性好;但KOC 等[3]的研究則發現,翼狀胬肉長度>2.4 mm 或面積>5.45 mm2時,至少產生0.5 D 的IOL 測算偏差,容易導致術后屈光不正,因此,不主張聯合手術。由于不同患者的手術需求、耐受程度和術后要求不同,兩種手術時機的選擇需要醫生根據具體情況去評估。因此,探討翼狀胬肉大小對IOL 測算準確性的影響對提高患者滿意度具有重要的意義。
IOL 度數需要通過測量眼軸長度、角膜曲率、前房深度等數據來計算。翼狀胬肉在角膜表面浸潤生長可以引起角膜形態變化,從而導致上述數據測量誤差,影響IOL 測量的準確性。有研究指出,眼軸長度相差1 mm 時,將使IOL 測算度數產生3D 的誤差;當角膜曲率測量產生1 D 誤差時,將使IOL 度數計算產生0.8~1.30 D 的誤差[4]。本研究中,翼狀胬肉手術前后眼軸長度和前房深度均沒有明顯變化,與以往研究結果一致[5]。由此推測IOL 測量誤差主要是由于角膜曲率變化引起的。翼狀胬肉對角膜曲率的影響主要通過局部壓迫、牽拉等機械作用使角膜水平經線變平、曲率降低[6-7];同時,其頭部與角膜中央之間局部淚液聚集,產生新月形透鏡作用,使角膜曲率進一步變小[8];另外,病史長或較大的胬肉還可浸潤引起角膜基質層的結構改變,導致角膜進一步變形,散光增加[9]。翼狀胬肉越大,其對角膜曲率的影響越大[10]。本研究中,翼狀胬肉切除前,隨著胬肉大小的增加,平均角膜曲率呈下降趨勢,角膜散光呈上升趨勢。國內外關于胬肉大小對角膜影響的界值目前還沒有公認的標準。有研究指出,當胬肉長度>2.0 mm,寬度≥5 mm,時,可產生≥2.5 D 的角膜散光[11];但也有研究認為,當翼狀胬肉長度<2 mm 時,很少引起角膜散光的變化[12]。本研究結果也顯示,當翼狀胬肉長度<2.0 mm 或寬度<5.0 mm時,對角膜曲率和角膜散光的影響較小,且切除術后角膜曲率和角膜散光變化也不明顯;進一步的IOL 度數測算一致性分析也顯示,該組手術前后IOL 度數差值為(0.13±0.33)D,95%CI 較窄,一致性好。臨床一般認為,IOL 度數誤差≥0.5D 時會對白內障術后屈光狀態造成明顯影響。故認為本組翼狀胬肉對IOL 測算影響不大,可以考慮聯合手術;當胬肉長度為2.0~3.5 mm,寬度為5.0~7.0 mm 時,手術前后角膜曲率、角膜散光變化明顯,IOL 度數差值為(0.40±0.58)D,95%CI 較寬,表明該組翼狀胬肉對IOL 測算影響明顯,建議分步手術。如患者要求聯合手術,則需將測算的IOL 度數降低0.5 D;當3.5 mm<胬肉長度≤5.0 mm 或寬度>7.0 mm 時,手術前后角膜曲率、角膜散光變化較大,IOL 度數差值為(1.21±1.11)D,95%CI 更寬,表明該組翼狀胬肉對IOL 測算影響顯著,IOL 度數可預測性差,必須先行翼狀胬肉切除手術,待屈光狀態穩定后再行白內障摘除手術。
綜上所述,筆者通過對比觀察,發現當翼狀胬肉長度<2.0 mm 或寬度<5.0 mm 時,對IOL 度數測算影響很小,合并白內障的患者可以考慮聯合手術;當胬肉長度為2.0~3.5 mm,寬度為5.0~7.0 mm 時,IOL 測算會產生0.5 D 左右的測量誤差,需將測算的IOL 度數降低0.5 D;當3.5 mm<胬肉長度≤5.0 mm 或寬度>7.0 mm 時,IOL 測算誤差較大,需先行翼狀胬肉切除手術,待屈光狀態穩定后再行白內障摘除手術。

