不同內固定手術聯合量化評估疼痛知識教育干預對創傷性胸腰段骨折患者的治療效果*
張思齊,彭玉慧
(江蘇省人民醫院 骨脊柱科, 江蘇 南京 210000)
創傷性胸腰段骨折是臨床常見脊柱骨折類型,屬于急危重骨折,致殘率較高[1]。手術切開椎弓根內固定是創傷性胸腰段骨折的常用療法,可促進傷椎部位解剖結構恢復正常,提升脊柱的穩定性,但其創傷較大,術后疼痛發生率高,不利于患者預后[2]。近年來隨著微創技術的不斷發展,經皮微創脊柱內固定逐漸得到了臨床認可,其創傷較小且最大限度地保留了運動節段,有利于患者術后恢復[3]。創傷性胸腰段骨折患者治療過程中均會產生不同程度的疼痛,而大多患者對疼痛產生原因、控制方法等知之甚少,亦對其存在一定的恐懼,故疼痛知識教育就顯得尤為必要[4]。量化評估疼痛知識教育干預作為一種新型護理干預措施,可有效改善患者疼痛程度[5]。既往研究多著重于經皮微創脊柱內固定對創傷性胸腰段骨折患者的臨床療效分析[6],涉及相關細胞因子影響的療效研究較少,因此本研究擬探究不同內固定手術聯合量化評估疼痛知識教育干預對創傷性胸腰段骨折患者的血清單核細胞趨化蛋白1(monocyte chemoattractant protein 1,MCP-1)、白細胞介素1β(interleukin-1β,IL-1β)、高遷移率族蛋白B-1(high mobility group protein B-1,HMGB-1)水平及疼痛的影響,為其臨床應用提供依據。
1 對象與方法
1.1 研究對象
選取2017年3月—2019年12月骨脊柱科就診的創傷性胸腰段骨折患者作為研究對象,要求有明確脊柱外傷史并經CT和MRI檢查確診為創傷性胸腰段骨折,脊柱胸腰段骨折分型屬A型,無脊髓損傷和病理性骨折,且均為新鮮閉合性骨折者,無惡性腫瘤、嚴重骨質疏松及脊柱結核,無本研究所用療法相關禁忌者;排除胸腰段多節段骨折、椎體附件骨折及椎體骨折塊移位者,排除腰背部大面積皮膚軟組織缺損、腰椎病變引起的髖關節功能障礙者,排除伴椎管狹窄、神經損傷及需行椎管減壓術和椎體成形術者,排除伴嚴重內科疾病、免疫系統疾病、精神、神經異常及器質性病變者等。共納入創傷性胸腰段骨折患者186例,根據手術治療方式分為傳統組(傳統切開椎弓根內固定治療,n=93)和微創組(經皮微創脊柱內固定治療,n=93);傳統組男50例、女43例,年齡31~58歲、平均(43.16±4.63)歲,AO分型為A1型、A2型及A3型各有40、33及20例;微創組男52例、女41例,年齡32~57歲、平均(43.24±4.58)歲,AO分型為A1型、A2型及A3型各有41、39及13例。2組患者一般資料比較,差異無統計學意義(P>0.05),提示可比。所有患者均知情同意。
1.2 方法
1.2.1手術方法 2組患者均完善各項檢查,予以氣管插管全麻,取患者俯臥腹部懸空位,經C臂機透視定位傷椎后手術。傳統組患者接受傳統切開椎弓根內固定治療,即以傷椎為中心經后正中入路做切口(8~10 cm),完全暴露傷椎及其上下相鄰椎體組織,經傷椎上下相鄰椎體置入椎弓根螺釘,安裝鈦合金釘棒(預彎處理好,據脊椎生理曲度進行安裝),撐開間隙復位椎體高度,將后凸畸形矯正,透視復位滿意后清理創口,常規留置引流管,逐層縫合切口,術畢。微創組患者接受經皮微創脊柱內固定治療,即體表標記傷椎及其上下相鄰椎體椎弓根中心點,并以之為中心做橫切口(1.2 cm),開路錐沿椎弓根走行推進5~10 mm,以C臂機透視確認進針角度、進針點,繼續推進至椎體內;然后經導絲引導攻絲操作,往椎弓根內置入適宜型號的Zina系統椎弓根螺釘,傷椎為短釘,相鄰椎體為長釘,調整釘槽至統一直線,安裝預裁棒(根據矯正需求、脊柱胸腰段生理曲度選擇),將釘棒插入頭側螺釘部位的皮膚切口延長至2.1 cm,垂直插入釘棒,明確釘棒位置后,逐級壓棒、預鎖緊;經C臂機透視確認螺釘鎖緊、椎弓根螺釘位置良好、傷椎高度、椎體后凸畸形恢復、雙側釘棒的長度適中,然后逐級拆除相關裝置,清理切口,留置引流管,予以筋膜層皮下縫合及切口皮內縫合,術畢。2組患者術后均接受常規抗感染處理。
1.2.2護理方法 2組患者均實施基于量化評估的疼痛知識教育干預,具體如下:(1)組建干預小組,即由主任醫師、護士長各1名、2名主管護師、6名責任護士組成,均經資深護理專家培訓,培訓內容為疼痛知識教育,使每位小組成員準確掌握疼痛控制相關知識、鎮痛泵的使用方法、鎮痛藥物基礎藥理及其使用方法,視覺模擬疼痛評分(visual analogue pain score,VAS)[7]評估方法等;(2)術前干預,即患者入院1~2 d內,據詳細病歷資料評估其疼痛知識認知水平、可能對遵醫行為產生影響的主要因素對其進行分級,并據其予以差異化健康教育對策;健康教育結束后在責任護士引導下統一組織復核、考評,需再次對正確復核率不足50%者行強化健康教育;(3)術后干預,即指導患者及其家屬正確進行疼痛評估、使用鎮痛泵等,尤其是患者家屬,需指導其對患者進行4 h/次的VAS評估,若VAS評分>4分,需報告醫生后遵醫囑處理,2組患者均護理至出院,對于已經出院的患者進行隨訪并于術后7 d檢測并比較各項指標。
1.3 評價指標
1.3.1手術相關指標 收集2組患者手術時間、骨折愈合時間、住院時間、切口長度及術中出血量等手術相關指標。
1.3.2血清MCP-1、IL-1β及HMGB-1水平 分別于術前、術后第1天及第7天,抽取2組患者空腹靜脈血3 mL,離心取血清,酶聯免疫吸附試驗測定2組患者血清MCP-1、IL-1β及HMGB-1水平,試劑盒由上海酶聯生物科技有限公司提供。
1.3.3VAS評分 于術前、術后第1天及第7天,采用VAS法評估2組患者的疼痛程度,總分0~10分,分數越高,疼痛越明顯[8]。
1.3.4遵醫行為 采用依從性指數(compliance index,CI)評估2組患者治療期間的遵醫行為,規定CI≥95%為依從性好、CI介于75%~94%為一般依從、CI<75%為不依從,并計算依從率[依從率(%)=(依從性好例數+一般依從例數)/總例數×100%][9]。
1.4 統計學分析
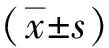
2 結果
2.1 手術相關指標
微創組創傷性胸腰段骨折患者手術時間、術中出血量、切口長度、骨折愈合時間及住院時間均明顯小于傳統組,差異均有高度統計學意義(P<0.001)。見表1。
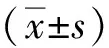
表1 傳統組和微創組創傷性胸腰段骨折患者手術相關指標Tab.1 Comparison of operation-related indexes between traditional group and minimally invasive group in patients with traumatic thoracolumbar
2.2 手術前后血清MCP-1、IL-1β及HMGB-1水平
與術前比較,2組創傷性胸腰段骨折患者術后第1天和第7天時的血清MCP-1、IL-1β及HMGB-1水平均升高,差異均有統計學意義(P<0.05);與術后第1天比較,2組創傷性胸腰段骨折患者術后第7天血清MCP-1、IL-1β及HMGB-1水平均降低(P<0.05);術后第1天和第7天時,微創組創傷性胸腰段骨折患者血清MCP-1、IL-1β及HMGB-1水平均明顯低于傳統組,差異均有統計學意義(P<0.001)。見表2。
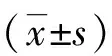
表2 傳統組和微創組創傷性胸腰段骨折患者手術前后血清MCP-1、IL-1β及HMGB-1水平Tab.2 Comparison of serum MCP-1, IL-1β , and HMGB-1 levels between traditional group and minimally invasive group before and after
2.3 VAS評分
與術前比較,2組創傷性胸腰段骨折患者術后第1天和第7天的VAS評分降低,差異均有統計學意義(P<0.05);術后第1天和第7天時,微創組創傷性胸腰段骨折患者VAS評分分別明顯低于傳統組,差異均有統計學意義(P<0.001)。見表3。
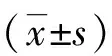
表3 傳統組和微創組創傷性胸腰段骨折患者手術前后VAS評分Tab.3 Comparison of VAS scores of patients with traumatic thoracolumbar fractures between traditional group and minimally invasive
2.4 遵醫行為
微創組創傷性胸腰段骨折患者的遵醫行為依從率高于傳統組,差異有統計學意義(P<0.05)。見表4。

表4 傳統組和微創組創傷性胸腰段骨折患者遵醫行為Tab.4 Comparison of compliance behavior of patients with traumatic thoracolumbar fracture between traditional group and minimally invasive group
3 討論
創傷性胸腰段骨折多由交通事故傷、墜落傷等引起,常伴有脊髓損傷,可刺激其自主神經,使得腸道蠕動過慢,易出現腹脹及其他并發癥[101]。目前,臨床治療創傷性胸腰段骨折仍以手術治療為主,但尚無標準術式,且手術后會表現出程度不同疼痛感而影響手術效果[11-13]。此外,創傷性胸腰段骨折患者表現出的疼痛感較為強烈,易導致患者出現負性情緒、肢體功能受限等[14]。因此,手術治療的同時予以適當的護理干預,對于改善預后意義重大。量化評估疼痛知識教育干預可提高患者對于疼痛的認知,幫助消除疼痛反應,緩解不良情緒,有助于提升術后預后效果[15]。
傳統切開椎弓根內固定術切口較大,雖可為手術操作提供較為便利的空間,但也存在創面大、出血量多等問題,易引起腰部肌肉副損傷及術后疼痛等,不利于患者術后恢復。經皮微創脊柱內固定治療則屬于微創脊柱外科手術方法,系在透視下穿刺建立椎弓根通道,然后微創置入固定裝置,可在保證常規手術療效的前提下,縮短手術時間、減少手術對周圍組織的損傷,同時降低術中出血量,實現對胸腰椎骨折短節段的三維固定[16]。此外,有研究指出,經皮微創脊柱內固定治療在C臂機透視下進行,有效確保了椎弓根釘撐開后脊椎復位的效果,并避免了常規手術大切口對肌肉剝離后所致的術后腰痛等[17]。本研究結果顯示,微創組創傷性胸腰段骨折患者手術時間、骨折愈合時間、術中出血量、住院時間及切口長度均小于傳統組;術后第1天和第7天,2組創傷性胸腰段骨折患者VAS評分均逐漸降低,且微創組低于傳統組,進一步說明經皮微創脊柱內固定治療可減輕創傷性胸腰段骨折患者術后疼痛程度,促進術后恢復,縮短住院時間。
創傷性胸腰段骨折本身會對患者產生一定的應激反應,且手術亦屬于一種應激源,可引起患者局部肌肉損傷、全身應激反應,其中以切口較大的內固定手術的應激反應較為明顯[18]。多種細胞因子參與了創傷性胸腰段骨折患者手術治療中的應激反應,如HMGB-1是一種可參與調控基因轉錄、細胞分化成熟等的染色體結合蛋白,具有較強的致炎作用,可加重患者應激反應[19];IL-1β可刺激創傷性胸腰段骨折患者機體多種細胞因子的生成而參與免疫應答、組織修復等,其水平升高亦可加重機體炎癥應激[20];炎性趨化因子MCP-1則可在創傷應激情況下大量分泌,進一步加重機體炎癥反應,不利于患者術后恢復[21]。本研究結果顯示,2組創傷性胸腰段骨折患者術后第1天和第7天的血清MCP-1、IL-1β及HMGB-1水平均較術前升高、術后第7天較術后第1天降低,且微創組均低于傳統組,分析原因可能有:量化評估的疼痛知識教育干預經評估、分級干預、健康教育、再評估及教育等措施進行干預,可保證疼痛知識教育的連續性、加強了健康教育的針對性,進而可提高患者的遵醫行為,最大限度地發揮量化評估策略下分層干預的時效性,進一步提高了患者依從性及疼痛控制程度[22]。創傷性胸腰段骨折患者經皮微創脊柱內固定時,經皮椎弓根螺釘內固定為肌間操作,對肌纖維及脊神經背側支損傷小;治療過程中使用的導針技術可使置釘更加快捷,并提高了置釘的準確性,且術中腰骶肌肉剝離范圍小,可減少對局部組織的損傷而減輕炎癥應激反應,有助于提高患者配合度,進而提高患者依從率,同時使得微創組術后第7天血清MCP-1、IL-1β及HMGB-1水平低于傳統組[23-25]。
綜上,經皮微創脊柱內固定聯合量化評估疼痛知識教育干預對創傷性胸腰段骨折患者的治療效果優于傳統切開椎弓根內固定聯合量化評估疼痛知識教育干預,可降低患者的血清MCP-1、IL-1β及HMGB-1水平,提高患者依從性及疼痛控制程度,促進術后恢復,縮短住院時間,值得推廣。

