OGTT兩項升高初產婦的臨床特點及圍產結局分析
王曉艷,周夢林,陳丹青
(1.浙江省臺州市第一人民醫院,浙江 臺州 318020;2.浙江大學醫學院附屬婦產科醫院,浙江 杭州 310000)
妊娠期糖尿病(gestational diabetes mellitus,GDM)是妊娠期常見的并發癥之一。我國GDM發病率為17.5%~18.9%[1]。GDM的病因和發病機制尚未完全闡明,其可對母兒兩代人均產生不良影響。妊娠24~28周口服75g葡萄糖耐量試驗(oral glucose tolerance test,OGTT)是診斷GDM的金標準。有文獻顯示,GDM患者經規范化管理后,經OGTT檢查空腹、服糖后1h和2h不同時間點血糖升高仍然與不良圍產結局密切相關,單個時間點血糖升高者不良圍產結局少,3個時間點血糖均異常者的妊娠期高血壓疾病、巨大兒、剖宮產、早產等不良圍產結局發生率高[2]。本研究探討在目前GDM管理模式背景下,OGTT不同血糖指標異常對不良圍產結局的預測作用,為完善GDM分級診療、精準干預提供依據。
1資料與方法
1.1一般資料
回顧性收集2015年11月1日至2018年4月30日于浙江大學醫學院附屬婦產科醫院定期產前檢查并分娩的孕婦35 783例,GDM共6 448例,其中OGTT兩項升高的GDM為1 798例。納入標準:規范產檢、病歷資料完整;年齡<40歲;初產婦單胎活產頭先露;妊娠24~28周行OGTT檢查:空腹、服糖后1h、服糖后2h中兩項異常;分娩孕周≥28周。排除標準:陰道分娩禁忌、計劃剖宮產;瘢痕子宮;前置胎盤或植入;糖尿病合并妊娠;孕前高血壓疾病或甲狀腺疾病史;合并自身免疫性疾病及孕期服用影響血糖代謝的藥物。符合入組標準的GDM孕婦共679例為病例組。
采用數字表法隨機選取同期1 798例妊娠中期OGTT正常[正常糖耐量(normal glucose test,NGT)]孕婦為對照組,納入標準:規范產檢、病歷資料完整;年齡<40歲;初產婦單胎活產頭先露;妊娠24~28周行OGTT檢查正常;分娩孕周≥28周。排除標準:同病例組。本次共有753例納入對照組。
本研究經浙江大學醫學院婦產科醫院倫理委員會批準(倫理號PRO2020-846)。
1.2方法
GDM的診斷參照我國2014年妊娠合并糖尿病診治指南[3],即空腹及服糖后1h、2h血糖值任何一項分別超過5.1mmol/L、10.0mmol/L、8.5mmol/L。血糖測定方法:使用Beckman CoulterAU5800/AU680全自動生化分析儀,采用己糖激酶法及Beckman Coulter葡糖糖測定試劑盒。根據OGTT空腹、服糖后1h和2h的血糖異常時點將GDM組又分為:空腹及服糖后1h或2h血糖升高的GDMⅠ組,以及空腹血糖正常,服糖后1h和2h血糖升高的GDMⅡ組。
本研究中不良圍產結局包括妊娠期高血壓疾病、巨大兒、胎膜早破、早產、肩難產、陰道器械助產、產后出血、產程感染、新生兒低Apgar評分及新生兒低血糖,診斷標準均依據《婦產科學》(第9版)[4]。
1.3孕期血糖控制標準及治療措施
所有診斷為GDM者均參加GDM一日門診進行規范化的醫學營養管理,適當運動,自我監測血糖(測定空腹和三餐后2h血糖,每周檢測1~2天),孕中期OGTT時測定糖化血紅蛋白(glycosylated hemoglobin,HbA1c),孕晚期測定糖化白蛋白(glycated albumin,GA)。血糖控制標準:空腹血糖≤5.3mmol/L,餐后2h血糖≤6.7mmol/L,HbA1c<5.5%,GA<13.5%[5]。如血糖不達標則用胰島素治療。
1.4臨床數據的來源
通過本院的電子病歷系統檢索獲取資料信息,包括孕婦年齡、身高、孕前身體質量指數(body mass index,BMI)、OGTT各時點血糖值、HbA1c、GA、分娩孕周、分娩方式、圍產期并發癥及新生兒出生體質量、新生兒Apgar評分及入住新生兒重癥監護病房(newborn intensive care unit,NICU)的情況。
1.5統計學方法

2結果
2.1各組一般資料的比較
研究期間在本院規范產檢并分娩的孕婦為35 783例,其中GDM孕婦6 448例,GDM發生率為18.02%。OGTT兩項升高者共1 798例,占GDM孕婦的27.88%。符合本研究納入標準的單胎頭位初產婦GDM組共679例,其中GDMⅠ組142例(20.91%),GDMⅡ組537例(79.09%)。三組的年齡、孕前BMI、孕中期HbA1c、晚孕期GA差異均有統計學意義(P<0.05);GDMⅠ組與GDMⅡ組因血糖代謝異常致孕中期HbA1c、孕晚期GA均高于NGT組,孕中期HbA1c和孕晚期GA均以GDMⅠ組最高、GDMⅡ組次之、NGT組最低,見表1。
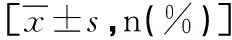
表1 三組孕婦一般情況的比較結果Table 1 Comparison of clinical characteristics among the three
2.2各組妊娠并發癥和分娩方式的比較
三組的妊娠期高血壓疾病、早產及剖宮產發生率差異均有統計學意義(P<0.05);GDMⅠ組的妊娠期高血壓疾病、早產及剖宮產發生率均高于NGT組,GDMⅠ組的妊娠期高血壓疾病發生率高于GDMⅡ組;GDMⅡ組的早產發生率高于NGT組,組間差異均有統計學意義(P<0.05);三組間胎膜早破、肩難產、產后出血、產程感染發生率差異均無統計學意義(P>0.05),見表2。

表2 三組孕婦妊娠圍產結局的比較結果[n(%)]Table 2 Comparison of perinatal outcomes among the three groups
2.3各組新生兒結局的比較
三組的新生兒出生體質量及巨大兒、新生兒出生1min Apgar評分≤7分、新生兒低血糖、入住NICU發生率差異均有統計學意義(P<0.05);GDMⅠ組的巨大兒、新生兒出生1min Apgar評分≤7分、新生兒入住NICU發生率均高于GDMⅡ組和NGT組;GDMⅠ組、GDMⅡ組的新生兒低血糖發生率均高于NGT組,GDMⅡ組入住NICU發生率高于NGT,組間差異均有統計學意義(P<0.05);各組新生兒出生5min Apgar評分≤7分發生率差異無統計學意義(P>0.05),見表3。
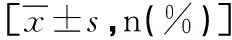
表3 三組圍生兒結局的比較結果Table 3 Comparison of outcomes of perinatal fetus in the three
2.4不良妊娠結局的并發癥發生風險的多因素分析
調整母親的年齡、孕前BMI因素后,經Logistic回歸分析顯示:妊娠期高血壓疾病發生風險GDMⅠ組是NGT組的1.93倍,P<0.05;早產發生風險GDMⅠ組、GDMⅡ組分別是NGT組的2.23倍、2.19倍,P<0.05;而GDMⅠ組、GDMⅡ組較NGT組剖宮產發生風險差異均無統計學意義(P>0.05),見表4。
調整母親年齡、孕前BMI、妊娠期高血壓疾病和早產因素后,經Logistic回歸分析顯示:新生兒出生1min Apgar評分≤7分發生風險GDMⅠ組是NGT組的5.25倍,P<0.05;新生兒低血糖發生風險GDMⅠ組、GDMⅡ組分別是NGT組的3.39倍、2.66倍,P<0.05;新生兒入住NICU發生風險GDMⅠ組、GDMⅡ組分別是NGT組的2.95倍、1.68倍,P<0.05,見表4。

表4 不良妊娠結局的并發癥發生風險與分組的多因素分析Table 4 Multivariable analysis on association between groups and risk of adverse pregnancy outcomes and complication
3討論
3.1 OGTT不同時點血糖升高的病理機制
本研究對象納入GDMⅠ組、GDMⅡ組分別占20.91%和79.09%。目前研究認為空腹血糖是反映體內基礎胰島素分泌水平,是胰島素抵抗的指標;而服糖后血糖指標是反映胰腺β細胞儲備功能[6]。也有研究認為正常人群從糖耐量正常到糖耐量受損最終發展為糖尿病可能經歷兩種不同的途徑:一部分人群隨著糖耐量受損程度的不斷加重,從正常人群經過單純空腹糖耐量受損發展成空腹血糖升高,該人群主要表現為肝臟的胰島素抵抗不斷加重及基礎胰島素分泌減少;另一部分人群是從正常人群經歷單純糖耐量受損發展為單純餐后血糖升高,該人群表現為外周胰島素抵抗增加、第一時相胰島素分泌減弱及胰島素分泌高峰延遲[7]。血糖正常或單純空腹血糖升高者,胰島素分泌時相正常,服糖后30min胰島素分泌達高峰;餐后1h血糖升高者,胰島素分泌高峰延遲至服糖后60min;餐后2h血糖升高者,胰島素高峰延遲至服糖后2~3h[8]。懷瑩瑩等[9]的研究比較了單純空腹血糖異常者與單純餐后血糖異常者,除空腹血糖異常組巨大兒發生率增加外,其余并發癥比較中未表現出明顯差異。推測妊娠期單純空腹血糖升高和單純餐后血糖升高的GDM都屬于糖耐量受損的早期階段。隨著病情進展,這兩種途徑交匯,可表現為胰島素功能的雙重受損:既存在基礎狀態和第一時相胰島素分泌減少,也存在肝臟和外周的胰島素抵抗不斷加重。因此,本研究中的空腹及服糖后血糖均升高的GDMⅠ組妊娠期相關并發癥均高于單純服糖后血糖升高的GDMⅡ組和血糖正常的NGT組。索冬梅等[10]對GDM臨床危險因素分析顯示,年齡與GDM相關,ORs=1.14,95%CI:1.13~1.14,P<0.01。本研究也證實GDMⅠ組和GDMⅡ組較NGT組具有年齡更大的特點,GDMⅠ組孕前BMI明顯高于GDMⅡ組和NGT組。肥胖或超重為胰島素抵抗的危險因素,在胰島素抵抗的發生發展中起到決定性作用。在生理情況下,隨著妊娠的進展,胎盤分泌的胰島素拮抗因子日益增加,對于胰島素分泌相對不足的孕婦,不能維持這一生理性代償改變出現血糖的升高,而且以餐后血糖升高為主。當胰島β細胞因長期代償分泌增加而功能減退時,則出現空腹聯合餐后血糖升高,BMI高的婦女糖耐量受損時間可能更長、受損程度更嚴重[11]。本研究妊娠中期HbA1c濃度在GDMⅠ組、GDMⅡ組、NGT組呈下降趨勢,而且兩兩比較均有顯著性差異,說明GDMⅠ組和GDMⅡ組雖然血糖均高于NGT組,但是GDMⅠ組高血糖持續作用時間更長。這些結果提示:雖然都是OGTT兩項血糖升高,但是臨床處理要特別關注空腹血糖合并餐后高血糖的母兒并發癥,因為這部分孕婦可能孕早期、甚至孕前就存在糖代謝異常,因此要提供個性化精準干預。
3.2 OGTT不同時點血糖升高的母兒圍產結局
3.2.1 OGTT不同時點血糖升高與妊娠期高血壓疾病的關系
Sweeting等[12]研究發現妊娠早中期HbA1c>5.9%,妊娠期高血壓疾病發生風險顯著增加。HbA1c反映測定前2~3個月的平均血糖水平,高血糖刺激全身微血管內皮病變,易造成子癇前期。本研究GDMⅠ組和GDMⅡ組孕中期HbA1c均高于NGT組,其中GDMⅠ組升高顯著,提示GDMⅠ組高血糖水平持續一段時間,即使調整母親年齡、孕前BMI因素后,GDMⅠ組妊娠期高血壓疾病發生率為NGT組1.93倍。有研究顯示,GDM與妊娠期高血壓疾病的病理機制均存在胎盤形成和功能障礙、血管生成不平衡、氧化應激增加,然而目前難以鑒別這些異常是由共同的病因引起的,還是對妊娠期高血壓疾病和GDM潛在疾病過程的反應[13]。因此,孕期對空腹血糖升高的兩項OGTT異常GDM患者,應特別關注其妊娠期高血壓疾病的發生風險,加強預防措施,保護母兒健康。
3.2.2 OGTT不同時點血糖升高與早產的關系
本研究顯示GDMⅠ組和GDMⅡ組早產發生率均高于NGT組。早產有多方面的原因,如高血糖導致的產科并發癥增多及子癇前期等需提前終止妊娠,或因血糖波動致胎兒宮內窘迫及羊水過多致胎膜早破等。本研究中,GDMⅠ組、GDMⅡ組分別因胎兒窘迫、妊娠期高血壓疾病所致的醫源性早產終止妊娠者占比分別為30.77%和28.57%。GDMⅠ組與GDMⅡ組間晚孕期GA無差異,但是均明顯高于NGT組,說明即使按GDM規范化管理,并每周定期自我監測血糖,但反映測定前半個月血糖情況的GA水平仍然高于NGT組。因此推測每天24h血糖波動難以通過測定幾個時間點的血糖水平來觀察。此外,有創性的末梢血糖測定依從性差。因此推廣血糖動態監測且創傷少的儀器是未來GDM領域的發展方向。
3.2.3 OGTT不同時點血糖升高與巨大兒和剖宮產的關系
本研究顯示GDMⅠ組巨大兒發生率高于GDMⅡ組和NGT組。本研究中納入對象一經診斷為GDM即行規范化干預、血糖水平控制良好,GDMⅠ組與GDMⅡ組間晚孕期GA水平無差異。在調整母親年齡、孕前BMI、妊娠期高血壓疾病、早產因素后,GDMⅠ組巨大兒的發生風險較NGT組增加,但差異無統計學意義。一項孕婦隊列研究結果表明:孕婦年齡、孕前BMI、孕次、產次、孕期增重與巨大兒發生相關,孕前超重、肥胖增加巨大兒發生風險[14]。本研究以GDMⅠ組孕前BMI最高,孕前超重、肥胖和空腹及餐后血糖均升高的GDMⅠ組與巨大兒發生存在關聯及潛在的協同作用。因此,調整孕前BMI等因素后,導致三組間巨大兒發生率差異無統計學意義。GDMⅠ組剖宮產率高于NGT組,調整相關因素后剖宮產率差異無統計學意義。考慮剖宮產的相關因素可能受年齡、胎兒大小及自身基礎狀況影響更大。
3.2.4 OGTT不同時點血糖升高與新生兒并發癥的關系
本研究中,在調整母親年齡、孕前BMI、妊娠期高血壓疾病和早產因素后,新生兒出生1min Apgar評分≤7分發生風險GDMⅠ組是NGT組的5.25倍。Jarmuzek等[15]發現妊娠早期出現糖代謝受損可導致胎盤結構功能障礙;而妊娠晚期血糖代謝異常與胎盤結構改變無關。胎盤結構功能異常影響胎盤血液循環,易造成胎兒慢性宮內缺氧及酸中毒,妊娠晚期出現胎兒窘迫發生率增加。對妊娠早中期血糖升高者,由于胎盤血管病變致胎盤功能下降,更要警惕胎兒宮內窘迫的發生。本研究顯示,GDMⅠ組和GDMⅡ組新生兒低血糖、入住NICU發生率均高于NGT組。王昌燕[16]研究新生兒低血糖危險因素顯示,孕末期靜脈血糖升高1mmol/L,新生兒低血糖風險下降31.80倍,提示分娩過程中要個性化監測血糖水平,注意采用分娩鎮痛及縮短產程,保持分娩過程定時定量進食,維持血糖的平穩,減少新生兒低血糖和窒息的發生率。本研究中三組間胎膜早破、肩難產、產后出血、產程感染發生率差異均無統計學意義,可能與圍產期醫護人員對GDM予以高度重視和良好的醫院質控管理,預防不良事件的發生相關。
3.3本研究的不足
①病源均來自經濟發達地區的三甲專科醫院,有統一的GDM一日門診管理追蹤隨訪管理系統,對難以開展規范化醫學營養管理的基層醫院指導有限;②研究缺少妊娠晚期HbA1c資料,對妊娠晚期血糖監測無法進行良好的對比描述。
3.4小結
本研究對OGTT兩項升高的初產婦分組比較,單純服糖后血糖升高通過現有的醫學營養干預,圍產結局與正常妊娠婦女相近,暫無調整血糖管理的必要;而空腹聯合服糖后血糖升高者的不良圍產結局發生率高,因此需特別強化對空腹血糖的監測及控制,將空腹血糖、三餐前及臨睡前血糖控制在正常水平,但需警惕低血糖、酮體的產生。另外,臨床醫生對患者應通過流行病學資料的調查,確定糖代謝異常高危因素,加強產前、孕期保健,及早發現,盡早干預,以減少不良圍產結局的發生。

