甲狀旁腺保護技術在甲狀腺癌手術中的應用
羅登榜 江蘇省泗洪縣人民醫院甲乳外科 223900
甲狀腺癌占全身實體惡性腫瘤的1%,死亡率約13.8%,我國每年新發甲狀腺癌病例約14.39萬,約占全球的15.6%,是臨床發病率增長速度最快的惡性腫瘤之一[1]。分化型甲狀腺癌占甲狀腺癌90%以上,生長相對緩慢,手術切除腫瘤病灶可獲得較好的臨床效果。受解剖等因素影響,手術易導致不良事件發生,其中甲狀旁腺損傷為甲狀腺全切/近全切最常見且嚴重的并發癥,直接影響手術效果與預后。甲狀旁腺損傷導致甲狀旁腺功能低下,輕者發生手足麻木、抽搐、胃腸道功能紊亂、神經系統癥狀,重者引起永久性甲狀旁腺功能低下,嚴重影響患者健康與生活質量,因此如何預防甲狀旁腺損傷成為甲狀腺手術關注的重點。我院自2017年起對甲狀腺癌手術患者采取甲狀旁腺保護技術以減少甲狀旁腺損傷,現報道如下。
1 資料與方法
1.1 一般資料 選擇2017年1月—2020年6月在我院行甲狀腺全切的76例甲狀腺癌手術患者作為觀察對象,納入標準:經病理確診為分化型甲狀腺癌,行甲狀腺全切術;排除標準:頸部及甲狀腺手術史、代謝性骨病、術前存在PTH與血清Ca2+異常、使用激素類藥物與影響鈣磷代謝的藥物、心肝腎等器官嚴重功能不全等患者。依據術中是否采取甲狀旁腺保護技術將患者分為觀察組與對照組,每組38例,觀察組中男7例,女31例,年齡24~74歲,平均年齡(53.6±11.5)歲,腫瘤直徑1.0~1.9cm,平均腫瘤直徑(1.43±0.52)cm;對照組中男8例,女30例,年齡22~75歲,平均年齡(51.4±10.9)歲,腫瘤直徑1.1~1.9cm,平均腫瘤直徑(1.57±0.48)cm,兩組患者在年齡、腫瘤直徑等基線資料方面比較差異無統計學意義(P>0.05),具有可比性。
1.2 方法 兩組患者手術體位為仰臥位,麻醉方式為全身麻醉。對照組實施傳統甲狀腺全切術:胸骨上2指切開頸前皮膚、頸白線,分離頸前肌、暴露甲狀腺,分離甲狀腺外側與上極,分離切斷甲狀腺懸韌帶,離斷、結扎甲狀腺上血管,暴露喉返神經,切斷甲狀腺下血管,行甲狀腺全葉切除加中央區淋巴結清掃。觀察組實施甲狀旁腺保護技術,具體如下:
1.2.1 精細解剖法:(1)被膜精細解剖法:借助放大鏡分開甲狀腺被膜,保留甲狀腺真被膜,小心將被膜外緊貼局部軟組織盡數與甲狀腺剝離。上甲狀旁腺多位于腺葉外側與內側交界的背面,解剖該區域時,盡可能靠近甲狀腺真被膜處切斷結扎進入甲狀腺的分支血管,靠近腺體以雙極電凝止血,減輕對甲狀旁腺血運的影響。下甲狀旁腺多位于甲狀腺下極1cm范圍內,周圍有脂肪囊包裹,解剖該區域時盡量在甲狀腺下動脈分支處以及遠處進行結扎,注意保護甲狀旁腺與保留滋養血管、血管蒂周圍脂肪結締組織,如果動脈分支不明顯,保留下靜脈制作逆行靜脈蒂的組織瓣模式維持甲狀旁腺的血供。(2)胸腺甲狀腺韌帶精細解剖法[2]:顯露甲狀腺下極及中央區區域,識別胸腺頸段,上提胸腺尖端,沿甲狀腺下靜脈自下而上游離胸甲韌帶內側緣,再沿胸腺外側緣自上而下游離韌帶表面的筋膜,保留血管;在韌帶內側面、韌帶止點附近,胸腺頸段內尋找、識別甲狀旁腺,完整保留胸腺頸段—胸甲韌帶—下位甲狀旁腺復合體。
1.2.2 喉返神經識別:(1)Zuckerkandl結節:此解剖結構位于環狀軟骨水平、甲狀腺側后緣,緊靠喉返神經與上甲狀旁腺。術中將結節向中線牽拉,顯示喉返神經與甲狀旁腺并予以保護,如將甲狀旁腺向后鈍性推離以遠離甲狀腺,止血時不用電凝。(2)喉返神經入喉處:喉返神經于甲狀軟骨下方0.5~1cm處入喉,此處位置較恒定,沿喉返神經遠端尋找近端,鑒別舌下神經降支、交感神經與喉返神經吻合支,勿誤傷喉返神經。
1.2.3 卡納琳負顯影:腫瘤切除+淋巴結清掃前使用卡納琳混懸注射液(重慶萊美藥業有限公司,國藥準字H20041829,1ml/支)緩慢注射至甲狀腺內,每側0.1~0.3ml,注射完畢后局部按壓1min,顯示未被黑染的甲狀旁腺。
1.3 觀察指標 比較兩組患者手術前、術后3d PTH水平與血Ca2+水平以及術后暫時性甲狀旁腺功能低下與永久性甲狀旁腺功能低下發生率的差異。PTH檢測采用酶聯免疫吸附ELISA檢測(試劑盒購至上海晶抗生物工程有限公司),正常值10~68pg/ml;血清Ca2+檢測由我院生化室完成,正常值2.05~2.85mmol/L。PTH<10pg/ml為甲狀旁腺功能低下,術后6個月PTH及血清Ca2+水平仍未恢復正常值為永久性甲狀旁腺功能低下。

2 結果
2.1 兩組患者術前、術后3d PTH、血清Ca2+水平比較 兩組患者術前PTH、血清Ca2+水平比較差異無統計學意義(P>0.05)。術后3d觀察組PTH、血清Ca2+低于術前,但差異無統計學意義(均P>0.05),對照組PTH、血清Ca2+低于術前(均P<0.05),且觀察組PTH、血清Ca2+水平高于對照組(均P<0.05),見表1。
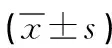
表1 兩組患者術前、術后3d PTH、血清Ca2+水平比較
2.2 兩組患者術后暫時性甲狀旁腺功能低下與永久性甲狀旁腺功能低下發生率比較 觀察組術后暫時甲狀旁腺功能低下發生率為10.53%(4/38),低于對照組的34.21%(13/38)(χ2=6.138,P=0.013)。觀察組術后永久甲狀旁腺功能低下發生率為0.00%(0/38),低于對照組的2.63%(1/38),但差異無統計學意義(χ2=1.013,P=0.314)。
3 討論
甲狀旁腺多呈橢圓形,數目1~8枚,以4枚多見,大小(5~7)mm×(3~4)mm× (1~2)mm。甲狀旁腺位置變異較大,可位于甲狀腺下極、上級或甲狀腺組織內,依據其與甲狀腺的位置關系將其分為A、B兩型。A型與甲狀腺的關系緊密,其中A1型與甲狀腺表面平面相貼,A2型部分或完全嵌入甲狀腺內,A3型完全位于甲狀腺組織內。B型與甲狀腺存在自然間隙,其中B1型位于甲狀腺周圍,B2型位于胸腺內,B3型由胸腺或縱隔的血管供血者[3]。
臨床統計顯示,甲狀腺手術術后甲狀旁腺損傷發生率高達18%~56%,暫時性與永久性甲狀旁腺功能減退發生率達10%~60%與1%~4%。甲狀旁腺損傷發生率較高與以下因素相關:(1)解剖因素:甲狀旁腺與甲狀腺解剖關系緊密且位置變異大;甲狀旁腺形態、顏色與周圍脂肪顆粒、淋巴結、異位甲狀腺、異位胸腺相近且相互連接[4];甲狀旁腺供血動脈為甲狀腺下動脈或甲狀腺上動脈的終末分支,術中易損傷。(2)甲狀腺癌早期中央區淋巴結轉移發生率高,為提高治療效果、降低再次復發時手術難度,行甲狀腺全切時多常規清掃中央區淋巴結。甲狀旁腺位置、數目變異大,顏色與淋巴結不易區分,淋巴結清掃時易致甲狀旁腺誤切、損傷。(3)甲狀腺術前充血腫大,術中手術視野染血導致甲狀旁腺辨認困難。因甲狀旁腺激素是體內調節血鈣和血磷水平最重要的激素,損傷后導致血鈣、血磷水平降低,影響肌肉收縮、神經傳導、凝血功能等正常生理機能,為此中國醫師制定《甲狀腺圍手術期甲狀旁腺功能保護指南(2018版)》以降低甲狀腺手術后甲狀旁腺功能低下發生率[5]。
目前甲狀旁腺保護技術包括[6]:(1)超聲刀:超聲刀具有熱傳播距離小、局部溫度低、術中視野清晰等優點,可更好地保護甲狀旁腺。(2)雙極電凝:可以提升局部細小血管凝血功能,減少周圍組織損傷,降低甲狀旁腺損傷概率。(3)精細被膜解剖法:精細化手術操作可以減輕手術對甲狀旁腺及其血管的破壞,減少甲狀旁腺功能低下的發生。(4)甲狀旁腺自體移植:術中誤切或無法原位保留甲狀旁腺患者,采取自體移植進行補救,恢復部分甲狀旁腺功能。(5)卡納琳負顯影[7]:卡納琳具有淋巴趨向性,不會進入毛細血管,甲狀腺內注射卡納琳后可使甲狀腺與淋巴結黑染,甲狀旁腺不染色而顯示甲狀旁腺。(6)其他:亞甲藍陽性染色、近紅外熒光等辨別、確認甲狀旁腺等[7]。
甲狀旁腺及供血破壞是甲狀腺手術術后甲狀旁腺功能低下的主要原因,精細化被膜解剖不深入腺體操作,故可最大程度減少甲狀旁腺損傷;僅結扎進出腺體的細小血管,可減少對甲狀旁腺供血的影響,因此精細被膜解剖法原位保護甲狀旁腺是最基礎、最有效、最常用的甲狀旁腺保護技術[8]。胸腺甲狀腺韌帶為甲狀旁腺在胚胎發育下降過程中的組織遺跡,由于胸腺、甲狀旁腺均起源于第三咽囊,故甲狀旁腺可停留在胸腺甲狀腺韌帶內或胸腺內。研究顯示,約73.77%的人群存在胸腺甲狀腺韌帶,26%~39%的甲狀旁腺位于胸腺甲狀腺韌帶內或胸腺上極。陳海浪[9]對甲狀腺癌手術患者實施精細化被膜解剖法,甲狀旁腺保留數枚明顯多于傳統手術組(P<0.05),術中出血量與術后引流量明顯少于傳統手術組(P<0.05),而手術時長較傳統手術組并未增加(P>0.05);斯巖等[2]對121例甲狀腺手術患者實施韌帶精細解剖法原位保留甲狀旁腺,術后性甲狀旁腺功能減退發生率為14.9%。本文中觀察組患者采取精細解剖法、卡納琳負顯影等甲狀旁腺保守技術,術后PTH、血清Ca2+水平明顯優于對照組(P<0.05),暫時甲狀旁腺功能低下發生率顯著低于對照組(P<0.05),與上述研究結果基本一致。
綜上所述,甲狀腺癌術中采取甲狀旁腺保護技術,可以減少甲狀旁腺損傷,降低術后暫時性甲狀旁腺功能低下發生率,對于保證手術效果、改善疾病預后具有積極意義。

