腹腔鏡下微創手術治療胃穿孔的療效及對胃腸動力恢復的影響
張海強
胃穿孔是胃十二指腸較為常見的并發癥之一,也是胃潰瘍最嚴重的并發癥[1]。其主要的臨床癥狀是穿孔位置或上腹部突然發生劇烈的持續疼痛,且迅速擴散為整個腹部[2]。胃穿孔的發病急,并發癥發生率高且嚴重,如不及時的進行治療將危及生命。手術是胃穿孔的主要治療方法,傳統的開放性修補術,視野寬廣,具有較好的效果[3]。近年來隨著醫學科技的不斷發展,腹腔鏡微創手術也被廣泛應用于臨床,取得良好的效果。為比較不同的治療胃穿孔方案,本研究對本院2018 年10 月~2020 年5 月收治的89 例胃穿孔患者給予開腹手術和腹腔鏡微創手術治療,為臨床治療提供一定的指導,報告如下。
1 資料與方法
1.1 一般資料 選取2018 年10 月~2020 年5 月本院收治的89 例胃穿孔患者,按不同的治療方法分為對照組(42 例)和試驗組(47 例)。對照組男22 例,女20 例;年齡25~63 歲,平均年齡(40.5±7.6)歲;病程1~18 h,平均病程(6.4±3.9)h,穿孔位置:胃竇34 例,胃大彎 5 例,胃小彎3 例。試驗組男24 例,女23 例;年齡24~ 65 歲,平均年齡(41.3±8.0)歲;病程1~17 h,平均病程(6.5±3.6)h;穿孔位置:胃竇37 例,胃大彎7 例,胃小彎3 例。兩組一般資料比較,差異均無統計學意義(P>0.05),具有可比性。納入標準:①由影像學確認并符合WHO 制定的胃穿孔診斷標準;②患者及患者家屬自愿參加本次研究,并簽署知情同意書;③近1 個月 內未服用抗消化性潰瘍的藥物。排除標準:①具有胃腸道惡性腫瘤的患者;②有上消化道出血或幽門梗阻的患者;③合并嚴重感染的患者;④有嚴重心、肝、腎等功能障礙的患者;⑤凝血機能異常或伴有感染性休克的患者。
1.2 方法 對照組給予開腹修補術進行治療。使用硬膜外全身麻醉,在患者的右腹正中位置作相應切口,然后對其穿孔病灶以及周圍組織進行處理和清潔(取潰瘍組織行病理檢查),距離穿孔部位5 mm 胃壁處進行縫合,確認患者切口縫合完成。試驗組給予腹腔鏡修補術進行治療。患者取頭高腳低位,給予氣管插管后全身麻醉,在臍下緣行弧形切口建立CO2氣腹,壓力為12~14 mm Hg(1 mm Hg=0.133 kPa),將觀察鏡從臍部置入,在左右肋骨中線距離3 cm 處作操作孔,觀察腹腔情況,將腹腔積液抽盡,找到穿孔位置,取少許潰瘍組織進行活檢,采用0/1Dexon 線在腹腔鏡的觀察下進行1~2 針間斷全層縫合及固定,確認無滲漏后,采用生理鹽水清洗腹腔,并在多次沖洗后吸盡沖洗液。放置引流管,根據患者情況術后3 d拔出。術后兩組患者均給予抗感染治療。
1.3 觀察指標 比較兩組患者臨床指標(手術時間、出血量、住院時間、肛門首次排氣時間、腸鳴音恢復時間)、手術前后GAS 水平以及并發癥發生情況。術前以及術后1 h、1 d、2 d、3 d 時血清中胃泌素(gastrin,GAS)變化情況測定:取靜脈血進行離心后采用放射免疫法測定,試劑盒是上海酶研生物科技有限公司生產。患者手術并發癥主要包括腸梗阻、腹腔感染、傷口開裂、傷口感染。
1.4 統計學方法 采用SPSS21.0 統計學軟件處理數據。計量資料以均數±標準差(±s)表示,采用t檢驗;計數資料以率(%)表示,采用χ2檢驗。P<0.05 表示差異有統計學意義。
2 結果
2.1 臨床指標的對比 試驗組出血量少于對照組,住院時間、肛門首次排氣時間、腸鳴音恢復時間均短于對照組,差異均具有統計學意義(P<0.05)。試驗組手術時間長于對照組,差異具有統計學意義(P<0.05)。見 表1。
表1 兩組患者臨床指標比較(±s)
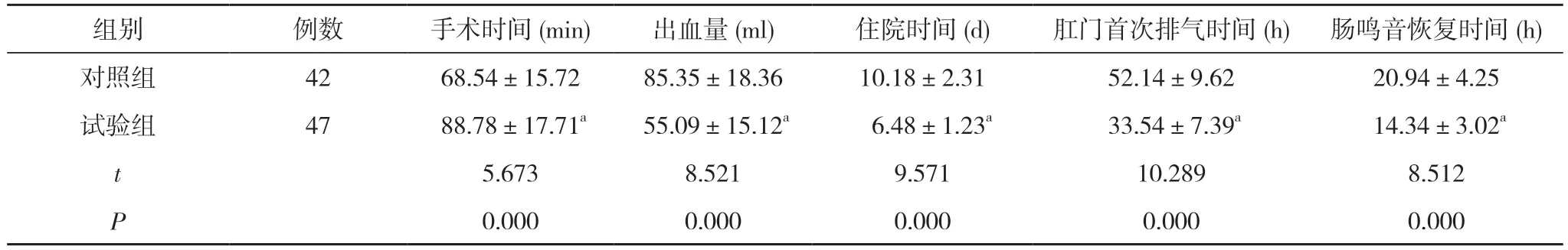
表1 兩組患者臨床指標比較(±s)
注:與對照組比較,aP<0.05
2.2 兩組患者手術前后GAS 水平比較 術前、術后1 h,兩組患者GAS 水平比較,差異無統計學意義(P>0.05)。術后1、2、3 d,試驗組患者GAS 水平,均高于對照組,差異均具有統計學意義(P<0.05)。見表2。
表2 兩組患者手術前后GAS 水平比較(±s,pg/ml)
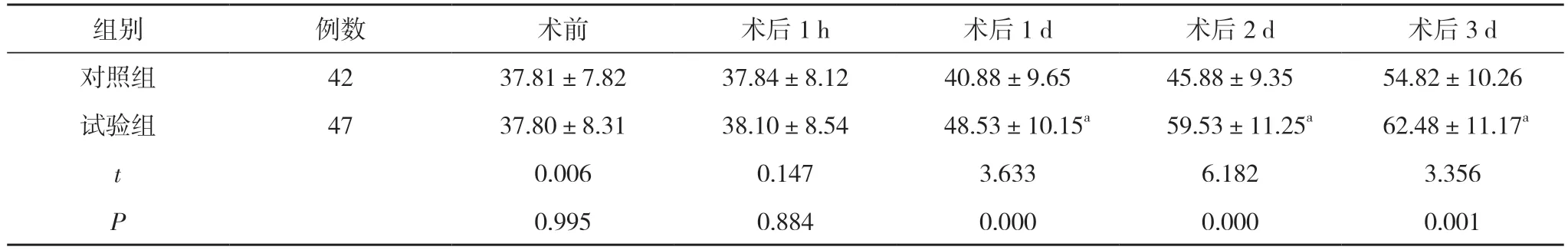
表2 兩組患者手術前后GAS 水平比較(±s,pg/ml)
注:與對照組比較,aP<0.05
2.3 兩組手術并發癥發生情況比較 對照組患者出現腸梗阻4 例,腹腔感染3 例,傷口開裂3 例,并發癥發生率為23.81%;試驗組患者出現出現腸梗阻2 例,腹腔感染1 例,傷口感染1 例,并發癥發生率為8.51%。試驗組并發癥發生率低于對照組,差異具有統計學意義(P<0.05)。
3 討論
胃穿孔是當前常見的一種炎癥,發病原因一般是由于暴飲暴食導致胃容積突然增大,增加了胃酸和胃蛋白酶的分泌,從而增加了胃穿孔的幾率[4]。胃穿孔的臨床表現為反復發作的上腹部劇烈疼痛,且具有周期性的改變。一旦發生胃穿孔,胃內容物將有可能進入腹腔,引發腹膜炎及十二指腸水腫,或導致瘺管及粘連,繼而引起疼痛、出血等癥狀,需要及時采取有效的方案進行治療,對穿孔部位進行縫合及修補以防止病情惡化[5]。臨床醫學上胃穿孔的主要治療方法是手術治療,隨著醫療水平的不斷提升,手術方法也呈現出多元化的特征,不同的手術方法如開腹修補術、神經切斷手術、胃切除手術、腹腔鏡手術等,臨床效果也各不相同[6]。
腹腔鏡手術和開腹手術均是臨床用于胃穿孔的常用手術方法。胃潰瘍的局部切除可切除潰瘍在內的局部胃壁組織,胃壁的正常解剖形態不被破壞,保護了胃功能[7]。常規傳統的開腹手術臨床應用較早,有效性及安全性已經得到臨床的認可。隨著經濟發展,人們生活水平的提高,對疾病的治療要求也有所提升,對患者恢復過程中,疼痛的情況也有著較高的要求[8]。腹腔鏡手術可以從各個方面減少手術操作對腹腔內臟的刺激,具有創傷小,診斷精準、視野寬廣安全性高,術后患者恢復快等優點,且有效性與開腹手術相當[9]。腹腔鏡手術可發揮較好的探查功能,有助于腹腔中積液的清理,降低術發生后粘連性腸梗阻的幾率。腹腔鏡手術是借助與器械,繞開了開腹帶來的大傷口,降低了患者的疼痛,對患者機體其他器官影響較小,減輕了機體產生的應激反應,避免了劇烈疼痛[10]。有研究顯示[11]腹腔鏡手術對人體胃內激素分泌影響不大,手術后胃腸鳴音恢復恢復時間及肛門排氣時間均短,患者可以早期進食,經由神經內分析反饋機制,加速胃腸功能的恢復。
本研究顯示,試驗組出血量少于對照組、住院時間、肛門首次排氣時間、腸鳴音恢復時間均短于對照組,差異均具有統計學意義(P<0.05)。試驗組手術時間長于對照組,差異具有統計學意義(P<0.05)。分析其原因對照組手術時間短是由于開腹手術切口大,手術的視野好但正是由于手術的切口大,對患者的創傷較大,嚴重影響了術后的恢復。術后1、2、3 d,試驗組患者GAS 水平均高于對照組,差異均具有統計學意義(P<0.05),表明試驗組方案有利于患者術后胃腸動力的恢復。機體受到創傷后分泌兒茶酚胺,抑制了GAS 的產生從而引發腸道功能紊亂[12]。交感神經可調節腸道功能,但手術創傷導致交感神經興奮,抑制了胃與小腸的運動,最終導致胃腸功能異常[13]。試驗組并發癥發生率低于對照組,差異具有統計學意義(P<0.05)。說明試驗組治療方式對患者創傷小,可多方面促進患者術后的恢復。
綜上所述,腹腔鏡下微創手術治療胃穿孔出血量少,住院時間短,有利于胃腸動力的恢復,且并發癥少,值得臨床推廣使用。

