2型糖尿病患者發生消化性潰瘍的危險因素分析
李艷青 拉巴卓瑪

摘要:目的:探究2型糖尿病患者出現消化性潰瘍的危險因素。方法:選擇2018年1月至2022年4月我院內科收治的2型糖尿病合并消化性潰瘍患者43例作為觀察組,同期收治的2型糖尿病患者51例作為對照組,比較兩組患者的生化檢查結果、生活習慣及一般資料,分析2型糖尿病患者發生消化性潰瘍的危險因素。結果:采用Logistic回歸分析,結果顯示長期飲酒、幽門螺桿菌感染史、糖化血紅蛋白、高密度脂蛋白(HDL)水平是2型糖尿病患者發生消化性潰瘍的獨立危險因素。結論:影響2型糖尿病發生消化性潰瘍的危險因素包括長期飲酒、幽門螺桿菌感染史、糖化血紅蛋白、餐后2h血糖水平、高密度脂蛋白(HDL)水平等,因此,在對2型糖尿病患者進行治療時,需要注意上述危險因素,調整降糖藥物及生活習慣,規避2型糖尿病患者發生消化性潰瘍。
關鍵詞:2型糖尿病;消化性潰瘍;危險因素
一、資料與方法
1.1一般資料
本次研究選擇2018年1月至2022年4月我院內科收治的2型糖尿病合并消化性潰瘍患者43例作為觀察組,同期收治的2型糖尿病患者51例作為對照組,兩組患者的年齡、性別、病程等一般資料具有同質性(P>0.05)。
研究對象納入標準:1.結合病史、血糖監測及生化檢查指標,所有患者符合《中國2型糖尿病防治指南(2020版)》關于2型糖尿病診斷標準;2.觀察組患者經胃鏡檢查確診為消化性潰瘍;3.患者不合并有心、腦、肝、腎等重要臟器病變;4.患者消化性潰瘍不伴有穿孔或惡變;5.患者及家屬表示知情同意。
1.2方法
比較兩組患者的基礎資料、生活習慣及各項檢查結果,分析影響2型糖尿病患者發生消化性潰瘍的危險因素。
1.3觀察指標
第一,患者一般資料:包括患者的年齡、性別、生活習慣、血壓、吸煙史、飲酒史等。
第二,患者生化檢查:包括患者的空腹血糖、餐后2h血糖、高密度脂蛋白、低密度脂蛋白、C13檢測、總膽固醇等。
1.4統計學方法
本研究選擇SPSS26.0統計學軟件處理數據,單因素分析采用t檢驗,相關性采用Person相關分析,影響因素采用Logistic回歸分析。P<0.05表示差異有統計學意義。
二、結果
2.1患者一般資料對比
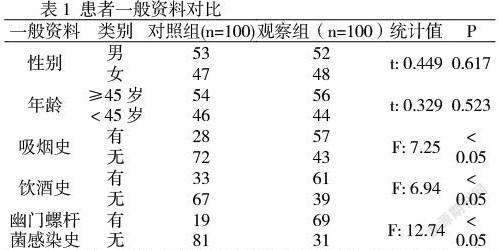
采用單因素分析結果顯示,兩組患者年齡、性別差異不明顯(P>0.05);吸煙史、飲酒史、幽門螺桿菌感染史等差異具有統計學意義(P<0.05)。具體數據如表1:
2.2影響2型糖尿病患者發生消化性潰瘍的危險因素
將糖尿病患者是否合并消化性潰瘍作為因變量,各項影響因素作為自變量,帶入到Logistic回歸分析,結果如下表2所示。提示飲酒史、幽門螺桿菌感染史、餐后2h血糖、糖化血紅蛋白、高密度脂蛋白水平是獨立危險因素。
三、討論
糖尿病作為最常見的慢性內科疾病之一,近年來由于人們生活節奏加快、生活不規律,其發病率呈現出上升趨勢。有數據統計顯示,截止2020年底,我國糖尿病人數已經高達1億4000萬,嚴重威脅著全民健康,同時也產生了極大的醫療衛生費用。倘若對糖尿病的治療不到位、不規律,任由其繼續發展,容易出現多個器官、系統的并發癥,消化性潰瘍便是糖尿病的典型并發癥之一。有研究顯示,糖尿病患者消化性潰瘍的發生率高于非糖尿病患者,這主要是因為2型糖尿病患者神經軸突的逆行運輸因體內糖化血紅蛋白水平過高出現障礙,導致軸突變性及萎縮,影響神經細胞的正常功能,降低胃腸蠕動頻率及幅度,長此以往,胃部潴留胃酸過多,超過胃粘膜的承受閾值,從而造成消化性潰瘍,因此,為了避免2型糖尿病患者并發消化性潰瘍,有必要探究2型糖尿病并發消化性潰瘍的危險因素,以便為臨床治療提供支持。
本文研究結果發現,長期飲酒史、幽門螺桿菌感染史、糖化血紅蛋白水平及餐后2小時血糖水平是2型糖尿病患者發生消化性潰瘍的獨立危險因素。對于2型糖尿病患者而言,由于其餐后2h血糖高于正常水平,超過了神經突觸的承受閾值,會對神經細胞產生毒性作用,從而導致患者分泌更多的血清胃泌素,從而導致患者胃酸水平提升,而消化性潰瘍發生的根本原因恰好是胃酸水平的異常增高。同時,由于2型糖尿病患者體內血糖水平過高,對神經細胞產生的毒性作用導致其無法釋放正常水平的激素,導致胃酸持續分泌而不受激素調控,也會導致消化性潰瘍的發生。另外,糖尿病的另一并發癥,即微血管病變會導致血管管腔變小,血流速度降低,血液粘稠度增高,減少其攜帶的氧氣和養料,影響胃黏膜的防御功能,造成潰瘍的發生。
對于有長期飲酒史的患者,由于酒精刺激損壞胃腸黏膜,當胃泌素水平升高時胃酸水平升高,胃粘膜由于自身對胃酸的承受閾值下降被破壞,造成胃腸道消化性潰瘍。而幽門螺桿菌本身作為消化性潰瘍的最主要危險因素,它不僅會通過黏附及毒性作用對胃黏膜造成損傷,同時也會促進胃黏膜炎癥,間接造成胃黏膜的損傷。高密度脂蛋白作為血生化評價指標,當其水平較高時容易造成血液粘稠度增加,血管內血細胞攜帶的氧氣及養料不足,導致神經細胞缺血、缺氧,影響胃腸道正常蠕動及分泌,導致胃黏膜損傷,造成消化性潰瘍。
綜合全文,2型糖尿病患者發生消化性潰瘍的危險因素主要包括長期飲酒史、幽門螺桿菌感染史、糖化血紅蛋白水平、餐后2h血糖水平及高密度脂蛋白水平等。臨床在對2型糖尿病患者進行護理時,可以針對上述影響因素進行干預,最大限度的降低甚至完全規避2型糖尿病患者并發消化性潰瘍。
參考文獻:
[1]楊小蘭,鄭金清,馬曉芬.2型糖尿病患者發生消化性潰瘍的危險因素分析[J].糖尿病新世界,2021,24(22):39-42.DOI:10.16658/j.cnki.1672-4062.2021.22.039.
[2]繆上,張寶東.2型糖尿病合并消化性潰瘍發病的危險因素分析[J].現代醫學與健康研究電子雜志,2020,4(06):90-91.
[3]鐘清連,黃群,李濤,何劍琴,黃健,王曉玲,林嘉裕,顏雯.減少糖尿病合并消化性潰瘍患者臨床風險的循證應用[J].中國全科醫學,2014,17(20):2362-2366.
[4]楊祎.老年2型糖尿病合并消化性潰瘍發病的主要危險因素分析[J].中國醫學創新,2010,7(24):178-179.

