孕30 周及超過30 周使用胰島素對妊娠期糖尿病患者糖代謝的影響
賀秀錦 宋紅艷
(開封市婦幼保健院產一科,河南 開封 475000)
妊娠期糖尿病(GDM)為妊娠期間首次發現或發生糖耐量異常疾病,是妊娠期常見并發癥之一。醫學界已證實該病對母嬰帶來的影響,可導致孕婦難產、大出血,患兒畸形、流產等,且孕婦遠期發生糖尿病可能性也會增加,因此對GDM 患者科學治療極為重要[1-2]。單一控制患者飲食無法達到預期療效,仍需通過使用胰島素從而控制患者血糖水平,但對于妊娠期使用胰島素存在一定爭議[3]。有研究表明[4],不同孕期注射胰島素的療效并不一致。本研究旨在探究孕30 周及超過30 周使用胰島素對GDM 患者糖代謝的影響,為期為胰島素對不同孕期GDM 糖尿病患者影響提供臨床依據,現報告如下。
1 資料與方法
1.1 一般資料:選取2017年8月至2020年8月我院收治的96例妊娠期糖尿病患者,根據治療孕周不同分為試驗組(孕周≥30 周)和對照組(孕周<30 周),各48例。試驗組年齡27~41歲,初產婦27例,經產婦21例,孕次0~4 次,孕周30~38 周;對照組年齡28~42歲,初產婦22例,經產婦26例,孕次0~5 次,孕周23~30 周。兩組患者年齡、孕周、孕次等一般資料差異無統計學意義(P>0.05),詳見表1。
表1 兩組患者一般資料比較 (±s)
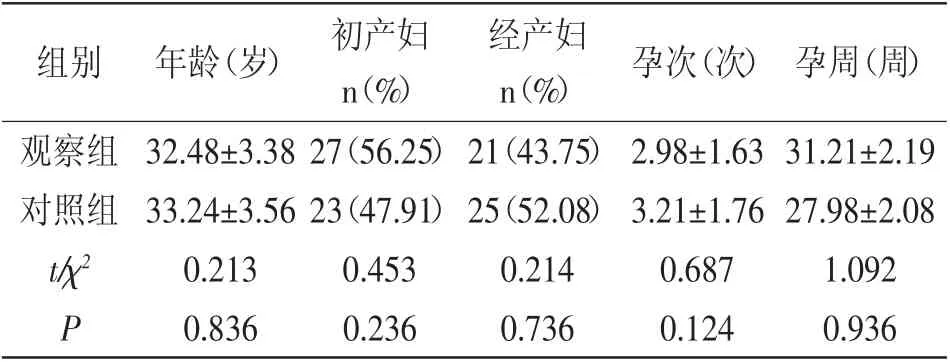
表1 兩組患者一般資料比較 (±s)
經產婦n(%)觀察組 32.48±3.38 27(56.25)21(43.75)組別年齡(歲) 初產婦n(%)孕周(周)31.21±2.19對照組 33.24±3.56 23(47.91)25(52.08) 3.21±1.76 27.98±2.08 t/χ2 0.213 0.453 0.214 0.687 1.092 P 0.836 0.236 0.736 0.124 0.936孕次(次)2.98±1.63
1.2 納入及排除標準納入標準:①所有患者均符合GDM 相關診斷標準[5];②無胰島素禁忌證或過敏史;③患者及家屬簽署知情同意書。排除標準:①往期具有糖尿病史孕婦;②多胎妊娠孕婦;③合并伴有臟器功能衰竭或障礙孕婦;④伴有精神疾病患者;⑤患有免疫疾病孕婦,本研究經院倫理委員會審核通過。
1.3 方法:兩組患者均接受相同的飲食及運動療法等常規治療,控制孕周其每日飲食攝入熱量不超過36kJ/kg,密切監測患者血糖與體重變化,定期進行B 超檢查觀察胎兒生長發育情況,并指導患者開展于妊娠期間適當的運動。觀察組患者在孕30 周及30 周以后注射胰島素治療,對照組于30 周前開始使用胰島素治療。兩組患者均在每日3 餐前20min 接受皮下注射4:3:2:1 比例下的胰島素,若患者血糖尚未穩定,則可在睡前再次皮下注射相同劑量的胰島素。治療期間,因根據患者身體實際情況為準,調整合適用量,密切監測患者血糖指標,以免發生低血糖。兩組患者均空腹抽取清晨外周靜脈血,采用葡萄糖氧化酶法測定空腹血糖(FBG)、餐后2h 血糖(2hPG),血紅糖化蛋白(HbA1c)采用化學發光法測定,嚴格按照說明書操作。兩組均治療2 周。
1.4 觀察指標:①血糖水平:對兩組患者分組時與分娩時血糖水平進行測定與比較,包含FBG、2hPG和HbA1c;②妊娠結局:對比兩組剖宮產、早產、妊娠高血壓、羊水過多等妊娠結局;③新生兒結局:對比兩組新生兒低血糖、新生兒窒息、低體質量、巨大兒及新生兒Apgar 評分等新生兒結局。
1.5 統計學方法:運用SPSS 22.0 統計學軟件進行數據分析,計量資料用均數±標準差(±s)表示,采用t檢驗,計數資料采用百分比,采用χ2檢驗,P<0.05 為差異有統計學意義。
2 結果
2.1 兩組治療前、后血糖水平比較:治療前,兩組血糖水平(FBG、2hPG、HbA1c)相比差異均無統計學意義(P>0.05),治療后患者血糖水平均顯著低于治療前,且觀察組血糖水平顯著高于對照組(P<0.05),詳見表2。
表2 兩組治療前、后血糖水平比較 (±s)
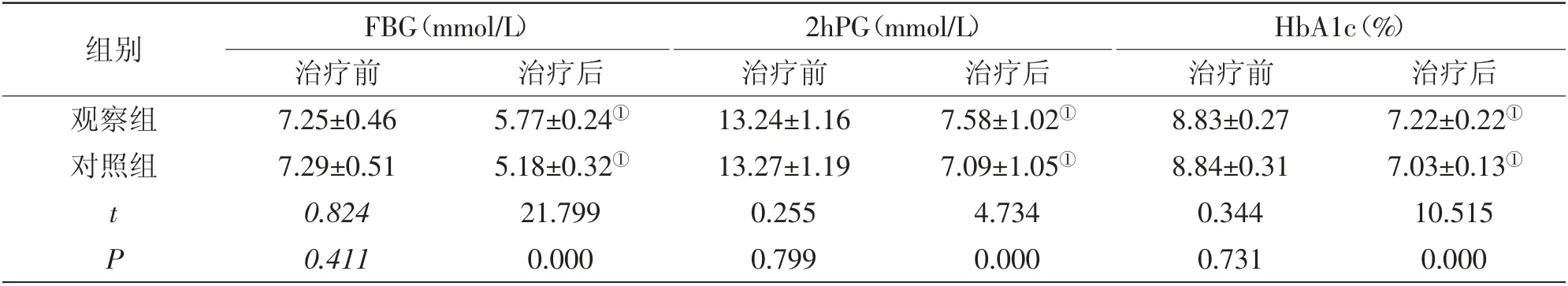
表2 兩組治療前、后血糖水平比較 (±s)
注:組內比較,①P<0.05
組別 FBG(mmol/L) 2hPG(mmol/L) HbA1c(%)治療前 治療后 治療前 治療后 治療前 治療后觀察組 7.25±0.46 5.77±0.24① 13.24±1.16 7.58±1.02① 8.83±0.27 7.22±0.22①對照組 7.29±0.51 5.18±0.32① 13.27±1.19 7.09±1.05① 8.84±0.31 7.03±0.13①t 0.824 21.799 0.255 4.734 0.344 10.515 P 0.411 0.000 0.799 0.000 0.731 0.000
2.2 兩組妊娠結局比較:觀察組早產、妊娠高血壓發生率均顯著高于對照組(P<0.05),兩組剖宮產、羊水過多發生率相比均無統計學意義(P>0.05),詳見表3。
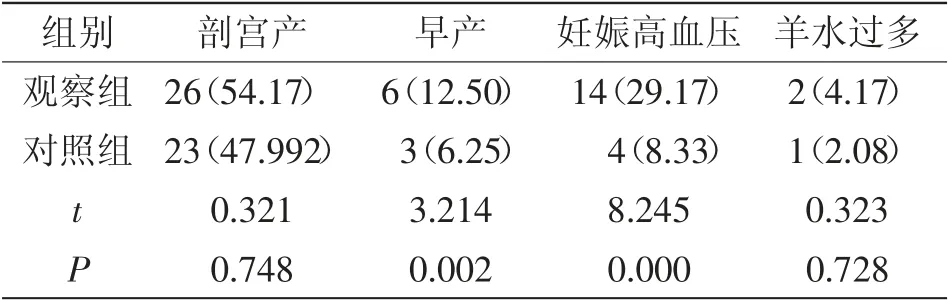
表3 兩組妊娠結局比較 [n(%)]
2.3 兩組新生兒結局比較:觀察組新生兒低血糖、新生兒窒息、低體質量發生率均顯著高于對照組,新生兒Apgar 評分顯著高于對照組(P<0.05),兩組巨大兒發生率相比差異無統計學意義(P>0.05),詳見表4。
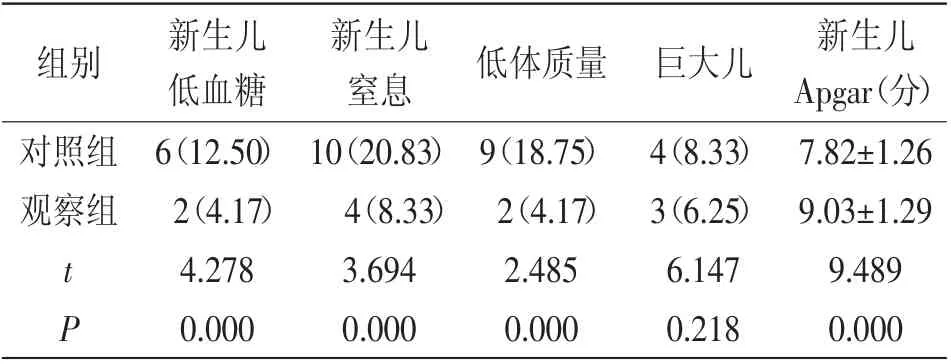
表4 兩組新生兒結局比較 [n(%)]
3 討論
GDM 為妊娠期特有疾病之一,其發病率呈逐年上升趨勢,有研究表明GDM 發病機制與妊娠期孕婦胎盤內所分泌的拮抗胰島素有關,誘發該病主要原因為胰島素抵抗作用[6]。若未及時治療,GDM患者機體內胰島素分泌異常增加,則會出現妊娠高血壓、羊水過多等并發癥,且高血糖狀態下孕婦妊娠易導致新生兒低血糖、窒息等,對母嬰生命健康安全存在嚴重威脅[7]。單一飲食控制往往不能有效控制GDM 患者血糖,對此采取胰島素皮下注射從而有效控制血糖,預防血糖波動來降低妊娠期相關并發癥發生率[8]。胰島素是目前臨床常用于對GDM患者治療的藥物,是一類大分子蛋白,因其可不經胎盤進行調節,所以具有較高安全性,且能有效促使機體內胰島素細胞再生與修復,進而有效調節患者血糖水平[9-10]。但現階段對于GDM 患者胰島素使用時間仍存在較大爭議,高翠君等[11]研究指出,將其研究中孕30 周設為觀察組,對照組設為孕30 周及以上,結果顯示兩組GDM 患者在分娩時測得FBG、2hPG、HbA1c 水平均較入組時有所下降,且觀察組的各血糖水平也均顯著低于同期對照組。這與本研究結果一致,本研究將孕30 周及以上設為觀察組,孕30 周以前為對照組,結果顯示,兩組在使用胰島素治療后FBG、2hPG、HbA1c 水平均降低,治療后觀察組各血糖水平顯著低于同期對照組,觀察組的血糖水平顯著高于對照組。提示對GDM 患者應在孕30 周以前注射胰島素,更有利控制患者血糖水平。張靜等[12]研究表明,在對GDM 患者孕30周使用胰島素后,其不良妊娠結局(剖宮產、早產、妊娠高血壓、羊水過多)發生率顯著低于同期對照組,提示于孕30 周前注射胰島素能有效改善GDM患者妊娠結局。這與本研究結果不一致,本研究結果顯示,孕30 周及以上GDM 患者早產、妊娠高血壓發生率均顯著高于對照組,兩組剖宮產、羊水過多發生率相比均無統計學意義,這可能與本研究樣本量較少、或治療時間過短有關。張寧娟等[13]研究表明,孕30 周前注射胰島素GDM 患者其新生兒結局(新生兒低血糖、新生兒窒息、低體質量、巨大兒)發生率及新生兒Apgar 評分均顯著高于對照組。本研究結果顯示,孕30 周及以上GDM 患者新生兒低血糖、新生兒窒息、低體質量發生率均顯著高于對照組,新生兒Apgar 評分顯著高于對照組,兩組巨大兒發生率相比差異無統計學意義。提示對與GDM 患者來說,于孕30 周前注射胰島素治療有利于改善新生兒低血糖、窒息、低體質量、巨大兒等結局,提高新生兒Apgar 評分。
綜上所述,GDM 孕30 周及以上注射胰島素治療血糖水平、GDM 妊娠結局、新生兒結局改善較孕30 周前注射改善效果不顯著,嚴重影響母嬰安全。

