通過床旁超聲早期診斷重癥患者腸道的臨床研究
何佩娟 李貢文 曾迎春 莫蓓
1.江西省胸科醫院重癥醫學科,江西南昌 330006;2.江西省胸科醫院內科,江西南昌 330006;3.江西省中醫藥大學附屬醫院麻醉科,江西南昌 330006
腸道衰竭時,腸黏膜屏障功能受損,極易導致腸內毒素和細菌易位,進而引發全身炎癥反應綜合征、膿毒癥以致多器官功能障礙綜合征,是影響危重患者預后的重要因素,早期診斷與治療對改善患者預后至關重要[1]。對于急性胃腸功能障礙的處理,現已有急性胃腸損傷(acute gastrointestinal injury,AGI)概念分級及處理流程。AGIⅢ級以上即為腸道功能衰竭,但在評定標準中,對于腸麻痹和腸管擴張僅僅只有臨床判斷,沒有直接的觀察依據,容易延長診斷時間[2]。
超聲診斷技術目前已經廣泛應用于臨床醫學各學科,尤其是床旁超聲檢查可用于診斷呼吸、心血管、泌尿系統等多種系統疾病,且針對消化系統的胃排空、腸道引流管等留置等亦有廣泛應用,其中應用于AGI 評估被認為是超聲在重癥監護室(intensive care unit,ICU)應用的熱點與難點[5]。針對危重癥患者消化道功能實施床旁超聲檢查,動態觀察腸道厚度、腸壁分層、腸蠕動、腸皺褶等情況,利于AGI 的綜合評分制定。床旁超聲能夠快速無創地評估患者的腸道狀態,縮短診治時間,提前干預,改善患者預后。故本研究主要探討床旁超聲在評估重癥患者腸道衰竭中的臨床價值。
1 資料與方法
1.1 一般資料
選擇2021 年1 月至10 月江西省胸科醫院ICU收治的50 例非消化道疾病患者作為研究對象,按照隨機數字表法分為觀察組和對照組,每組各25 名。觀察組中,男15 例,女10 例;年齡50~75 歲,平均(65.5±2.4)歲;發病至入駐ICU 時間1~48 h,平均(21.1±1.4)h。對照組中,男16 例,女9 例;年齡50~74 歲,平均(65.4±2.5)歲;發病至入駐ICU 時間1~48 h,平均(21.0±1.5)h。兩組患者的一般資料比較,差異無統計學意義(P>0.05),具有可比性。納入標準:①年齡>18 歲;②急性生理與慢性健康評分(acute physi ology and chronic health evaluation,APACHE)得分>8分[6];③每日對在院患者進行資格篩查。排除標準如下:①腸系膜血管疾病不受控制;②需完全腸外營養者;③晚期癌癥者;④多臟器功能不全綜合征(multiple organ dysfunction syndrome,MODS)患者;⑤腸道功能3 d 內好轉。所有入組者均與其監護人或授權人簽署知情同意書并申報醫院倫理委員會批準(202100562)。
1.2 方法
由ICU 經驗豐富的主治醫生對觀察組患者每日進行超聲檢查,在上午9∶00~11∶00 進行超聲檢查。在研究之前,醫生均接受6 h 的腸超聲檢查(≥10 例)實踐培訓。將患者置于仰臥位,將腹部以臍為中心分為四個象限,使用邁銳M8 凸陣探頭分別對四個象限進行超聲檢查。接下來,操作員檢查腸管的直徑(圖A)、腸褶皺的變化(圖B)、腸壁分層(圖C)、腸蠕動和腸內容物的運動。在每個象限中測量了一個點,總共獲得了4 個參數。記錄4 個測量值(腸道4 個象限)的平均值,并將其用于計算AGI 超聲檢查得分[5]。觀察組患者AGI 超聲檢查得分≥2 分,視為等同于AGI Ⅲ級。對照組患者出現臨床癥狀包括至少3 d 肛門停止排便,腸鳴音存在或消失,同時需排除機械性腸梗阻,或行腹部CT 可見腸管擴張,診斷AGI Ⅲ級,同時亦進行超聲檢查。所有入組者在診斷為AGI 后均按照處理流程進行治療,包括腹腔高壓監測及靶向治療,同時注意排除腹部可能存在的其他問題,定時嘗試小劑量腸內營養并開始腸外營養。

圖1 超聲下腸道改變
1.3 觀察指標及評價標準
①比較兩組患者腸管直徑、腸壁厚度及腸蠕動指標。根據急性胃腸損傷超聲檢測評腸管直徑、腸壁厚度及腸蠕動三個指標進行評分。腸道直徑,0 分:<3 cm 且腸褶皺無變化;1 分:≥3 cm 或腸褶皺改變;2 分:≥3 cm 且腸褶皺改變。腸壁厚度,0 分:<3 mm且腸壁無分層;1 分:≥3 mm 或腸壁分層;2 分:≥3 mm且腸壁分層。腸蠕動,0 分:5~10 次/min,可傳輸腸內容物;1 分:<5 min 或>10 min,可傳輸腸內容物;2 分:無蠕動,未見腸內容物運輸[5];②比較兩組患者AGI Ⅲ級發生率及28 d 死亡率;③統計兩組患者ICU 住院時間及腸道功能恢復時間(喂養耐受)情況。
1.4 統計學方法
采用SPSS 20.0 統計學軟件進行數據分析,計量資料用均數±標準差()表示,兩組間比較采用t 檢驗;計數資料用率表示,組間比較采用χ2檢驗,以P<0.05 為差異有統計學意義。
2 結果
2.1 兩組患者腸管直徑、腸壁厚度及腸蠕動指標的比較
觀察組腸管直徑評分、腸壁厚度評分低于對照組,腸蠕動評分低于對照組,差異有統計學意義(P<0.05)(表1)。
表1 兩組患者腸管直徑、腸壁厚度及腸蠕動指標評分的比較(分,)

表1 兩組患者腸管直徑、腸壁厚度及腸蠕動指標評分的比較(分,)
2.2 兩組患者AGI Ⅲ級發生率及28 d 死亡率的比較
觀察組AGI Ⅲ級發生率和28 d 死亡率均低于對照組,差異有統計學意義(P<0.05)(表2)。
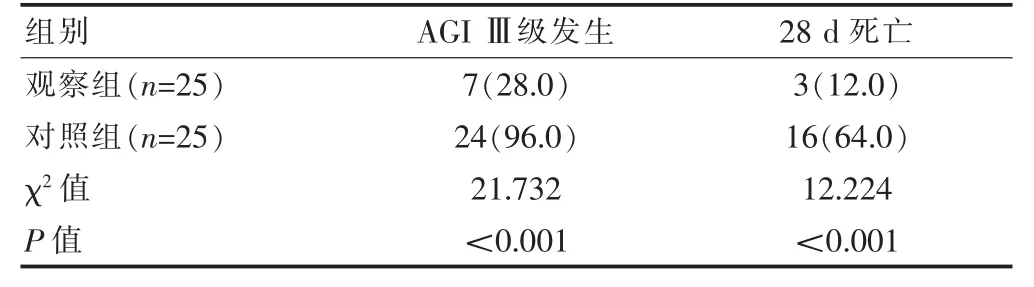
表2 兩組患者AGI Ⅲ級發生率及28 d 死亡率的比較[n(%)]
2.3 兩組患者ICU 住院時間及腸道功能恢復時間(喂養耐受)的比較
觀察組ICU 住院時間及腸道功能恢復時間(喂養耐受)均短于對照組,差異有統計學意義(P<0.05)(表3)。
表3 兩組患者ICU 住院時間及腸道功能恢復時間(喂養耐受)的比較(d,)
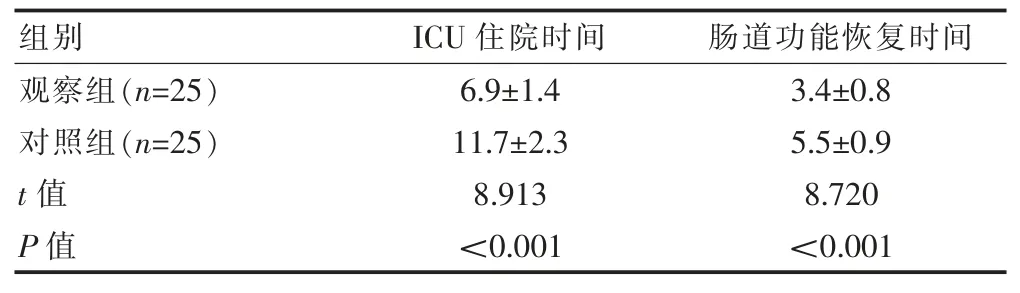
表3 兩組患者ICU 住院時間及腸道功能恢復時間(喂養耐受)的比較(d,)
3 討論
胃腸道血流動力學的特點,當發生嚴重創傷、大手術,大面積燒傷、嚴重感染、休克等危重疾病時,容易產生腸道血流低灌注,進而引起腸道黏膜損傷,甚至是腸道衰竭[3]。超聲具有動態、實時、可重復的特點,床旁超聲可快速評估重癥患者器官功能,是現代重癥醫生的眼睛和有力武器[4]。目前國內國際上床旁超聲多用于呼吸系統、心血管系統、泌尿系統評估,消化系統主要用于觀察胃排空及胃空腸管的放置,是否可用于AGI 的評估是ICU 的研究熱點[5]。有學者對危重癥患者進行超聲評估,針對腸道厚度、腸壁分層、腸蠕動、腸皺褶的變化和腸直徑進行分析,發現以上幾項指標與AGI 具有一定相關性。
為此本研究針對ICU 入組的非消化道疾病患者進行不同方法的胃腸道功能評估,其中觀察組使用本研究的床旁超聲檢查,對照組則實施常規臨床癥狀進行評估,比較兩組腸管直徑、腸壁厚度及腸蠕動指標發現,診斷時,觀察組腸管直徑評分小低對照組,腸壁厚度評分低于對照組,腸蠕動評分低于對照組,差異有統計學意義(P<0.05)。提示實施觀察組的床旁超聲檢查,在達到胃腸道功能衰竭的臨界值時即可進行診斷,從而獲得早期干預治療,而已臨床癥狀為標準的對照組往往在病情相對嚴重時才診斷為胃腸道功能衰竭,采取相關干預措施。另外比較兩組AGI Ⅲ級發生率及28 d 死亡率發現,觀察組AGI Ⅲ級發生率和28 d 死亡率均低于對照組,差異有統計學意義(P<0.05)。提示實施觀察組的床旁超聲檢查,對降低AGI Ⅲ級發生率和減低患者死亡率有重要意義。最后比較兩組ICU 住院時間及腸道功能恢復時間(喂養耐受)發現,觀察組ICU 住院時間及腸道功能恢復時間(喂養耐受)均短于對照組,差異有統計學意義(P<0.05)。提示針對ICU 治療患者,實施觀察組的床旁超聲檢查,對縮短住院時間,促進胃腸道功能早期恢復有重要意義。
在AGI Ⅲ級的評估中,下消化道麻痹和腸管擴張的診斷至關重要。下消化道麻痹指腸蠕動功能受損,導致糞便不能排出體外,臨床癥狀包括至少3 d 肛門停止排便,腸鳴音存在或消失,同時需排除機械性腸梗阻;此診斷依賴臨床醫生的判斷及癥狀觀察時間。腸管擴張指在腹部X 線平片或CT 上測得小腸直徑>3 cm,結腸直徑>6 cm(盲腸直徑>9 cm)即可診斷;而對于危重癥患者來說完善腹部X 線平片或CT具有不小的困難[6-9]。床旁超聲能夠即刻判斷腸道蠕動和腸管擴張程度,并能實時監測[10],及時判斷目前腸道衰竭程度[11],以及對治療及時做出調整,對腸道衰竭患者真正做到早期診斷[12-15]。
綜上所述,針對ICU 入組患者,實施床旁超聲檢查,能早期了解患者胃腸道功能,降低AGI Ⅲ級發生率,降低死亡率,縮短住院時間,并對促進患者胃腸道功能早期恢復有重要價值。

