“一帶一路”沿線南亞、東南亞國家寄生蟲病流行狀況的分析
陳 熙,向 征,王 紅,申麗潔,楊照青,賈雪梅
(昆明醫科大學病原生物學與免疫學系,云南 昆明 650500)
“一帶一路”是2013 年由中國提出的建設“新絲綢之路經濟帶”和“21 世紀海上絲綢之路”的合作倡議,“一帶一路”旨在高舉和平發展的旗幟,積極發展與沿線國家的經濟合作伙伴關系,共同打造政治互信、經濟融合、文化包容的利益共同體、命運共同體和責任共同體。“一帶一路”沿線國家中包括了尼泊爾、不丹、印度、巴基斯坦、孟加拉國、斯里蘭卡、阿富汗及馬爾代夫等八個南亞國家和印度尼西亞、馬來西亞、菲律賓、新加坡、泰國、文萊、越南、老撾、緬甸、柬埔寨、東帝汶等十一個東南亞國家,這些國家的大多數地區是寄生蟲病的高發區。隨著“一帶一路”各國合作的開展,必將使各沿線國家之間的經濟交流和人員往來進一步加強,各類傳染病的流行趨勢值得關注,而寄生蟲病作為傳染病的重要組成部分也不容忽視。了解“一帶一路各國寄生蟲病的流行情況,對“一帶一路”框架下預防跨境傳染病的發生及開展教育、醫療及經濟方面的合作有重要的意義。本文擬對“一帶一路”南亞、東南亞各國主要寄生蟲病的流行狀況進行綜述。
1 瘧疾感染
瘧疾(Malaria)是一種嚴重危害人類生命健康的寄生蟲病,被列入世界六大熱帶病。瘧疾流行于熱帶和亞熱帶地區,經由唾液腺中帶有成熟子孢子的雌性按蚊刺吸人血傳播。瘧原蟲是瘧疾的病原體,寄生于人體的紅細胞內的瘧原蟲包括惡性瘧原蟲、間日瘧原蟲、三日瘧原蟲、卵形瘧原蟲和諾氏瘧原蟲五個種類。瘧疾患者以發熱為主要的臨床表現,重癥的瘧疾病例可出現昏迷、抽搐、腎功能損傷、貧血、肺水腫、休克甚至死亡。全世界91 個國家和地區有瘧疾流行和傳播,2020 年,全球共有瘧疾病例2.28 億例,死亡病例60.2 萬例,全球近50%的人口有感染瘧疾的風險[1]。印度是瘧疾流行嚴重,該國的瘧疾病例占全球瘧疾病例的6%,其中間日瘧病例約占全球間日瘧病例總數的一半[2]。在因間日瘧感染住院的患者中,有11%~45%的腦型瘧重癥瘧疾[3],2014 年,印度間日瘧的死率為0.3%[4]。巴基斯坦據世衛組織統計,2012 年約有450 萬瘧疾病例,屬于東地中海瘧疾高傳播地區,近100%的人口處于瘧疾感染的風險之中[5]。巴基斯坦有間日瘧惡性瘧流行,2009 年間日瘧占病例總數的68%[6]。在信德省、旁遮普省、開伯爾-普赫圖赫瓦省、俾路支省和FATA 地區近年來都曾有瘧疾感染病例的報道[7]。孟加拉是東南亞四大瘧疾流行國家之一,約有34%的人口面臨瘧疾風險。孟加拉國的瘧疾集中在東部和東南部地區的Khagrachari、Rangamati 和 Bandar ban 等13 個地區,患病率在3.1%~36%之間[8]。孟加拉國的惡性瘧病例占全部瘧疾病例的54%至93%,而間日瘧感染引起的瘧疾病例不到病例總數的20%[9]。當地濕熱多雨,河道縱橫密布,特殊的地理條件導致諾氏瘧原蟲瘧疾具有潛在流行風險[8]。阿富汗也有瘧疾的流行,但經過長期的防控,瘧疾病例總數明顯下降,從 2002 年(12 786 例)至2016 年(1 009 例),病例數減少了92%,其中本土瘧疾病例數減少明顯,但輸入性瘧疾病例的比例從2001 年的18%增加到2016 年的50%。據2015 年世衛組織瘧疾報告,2015 年確診病例總數61 362 例,在3 100 萬總人口中,有850 萬人生活在瘧疾高傳播地區。而瘧疾病例中,95%為間日瘧,5%為惡性瘧[10]。在尼泊爾南部與印度接壤的平原地區,瘧疾也有流行。發生于1985 年的尼泊爾瘧疾大流行,42 321例瘧疾病例中,82%為間日瘧,17%為惡性瘧。在過去53 a 中,尼泊爾的瘧疾流行趨勢發生了變化,惡性瘧病例數從2005 年到2010 年有所增加,但此后一直呈下降趨勢,間日瘧病例的占比不斷增高,2018 年,間日瘧病例占年度瘧疾感染病例數的70%~95%[11]。不丹2010 年有436 例確診的瘧疾病例。其中261 例(59.9%)為間日瘧感染,140 例(32.1%)為惡性瘧感染,35 例(8.0%)為混合感染。而輸入性瘧疾病例為28 例,占確診病例數的6.0%[12]。2019 年在馬來西亞沙巴州進行的流行病學調查中,PCR 檢測出54 例瘧原蟲感染(占人口的6.2%,95%CI:4.7%~8.0%),包括2例食蟹猴瘧原蟲感染,3 例諾氏菌瘧原蟲感染,3例三日瘧感染,1 例間日瘧原蟲感染,41 例惡性瘧原蟲感染和4 例無法確定瘧原蟲種類的感染[13]。而在馬來西亞東部和西部,2010 年諾氏瘧原蟲感染導致的瘧疾廣泛分布,占砂拉越州醫院瘧疾入院率的50%以上[14]。印度尼西亞存在五種瘧原蟲(惡性瘧原蟲,間日瘧原蟲,瘧疾瘧原蟲,卵形瘧原蟲和諾氏瘧原蟲)。2017 年印度尼西亞的瘧疾年發病率下降至2007 年的1/3,從2.89‰降至0.9‰。但是,仍有超過6 500 萬人生活在瘧疾流行地區。惡性瘧和間日瘧的病例量幾乎相等。在所有年齡段中,間日瘧原蟲的流行率均較低(< 5%)[15]。
在大湄公河次區域(柬埔寨,中國,老撾,緬甸,泰國和越南),大多數瘧疾傳播發生在國際邊界。緬甸是該地區瘧疾負擔最重的國家,間日瘧的患病率較高[16]。在老撾,5.9%的孕婦有瘧疾感染[17]。越南的瘧疾發病率一直很低,瘧疾感染主要發生在偏遠的山林地區,以砍伐林木為生的少數民族中[18]。2017 年,惡性瘧原蟲的暴露率為22.9%,間日瘧原蟲的暴露率為17.1%[19]。從2000 年到2016 年,泰國每年的瘧疾發病率下降了89 %(從2.61%降至0.28%),2016 年,全國報告了18 758 例瘧疾病例,近年來死亡率也大幅下降,2015 年共報道死亡病例33 例[20]。
2 剛地弓形蟲感染
剛地弓形蟲,簡稱弓形蟲,寄生于人和動物除紅細胞以外的幾乎所有有核細胞內,可引起弓形蟲病。人感染弓形蟲后多呈隱形感染狀態,但在免疫功能低下時,可引起中樞神經系統損傷和全身性疾病,弓形蟲感染可影響胎兒的發育。在“一帶一路”沿線南亞、東南亞國家中,印度的庫馬翁族人弓形蟲感染率高至57%,1991 年,該地區婦女的弓形蟲血清陽性率高達77%,是印度迄今為止的最高水平[21]。在馬來西亞的普通社區人群流行病學調查中發現,弓形蟲的血清流行率從10%到77%不等[22]。在馬來西亞邦咯島社區,弓形蟲在社區人群中的血清學陽性率近60%,且女性(64.7%)的血清陽性率顯著高于男性(52.8%)[23]。印度尼西亞是弓形蟲感染最嚴重的國家之一,弓形蟲的感染率約為50%[24]。2017年,在印度尼西亞中爪哇省和日惹省,弓形蟲的血清陽性率分別為62.5%和67.7%[24-25]。在北蘇拉威西省,弓形蟲感染率為58.5%,雖然弓形蟲可同時感染人和動物,但當地豬的感染率僅為2.3%[24]。而在越南的各個地區,2013 年弓形蟲的血清陽性率為1%~%不等[26]。
3 利什曼原蟲感染
利什曼原蟲寄生于人體組織內,包括杜氏利什曼原蟲、嬰兒利什曼原蟲、碩大利什曼原蟲、熱帶利什曼原蟲、墨西哥利什曼原蟲和巴西利什曼原蟲,通過白蛉傳播。其中,杜氏利什曼原蟲和嬰兒利什曼原蟲可引起內臟利士曼病,其余四種引起皮膚利什曼病。內臟利什曼病導致患者發熱、肝脾腫大、貧血、鼻出血等,患者可因并發癥死亡。皮膚利什曼病可形成皮膚丘疹、潰瘍。根據世衛組織的報告,利什曼病在88 個國家或地區流行,共有3.5 億人處于感染風險之中。全世界有1 200 萬人患有利什曼病,每年約有150 萬例皮膚利什曼病新發病例,其中大部分報告來自阿富汗,伊朗,伊拉克,阿爾及利亞,沙特阿拉伯,秘魯和巴基斯坦[27]。阿富汗是由巴西利什曼原蟲和熱帶利什曼原蟲引起的皮膚利什曼病患病率最高的國家之一[28]。但在已報告的皮膚利什曼病病例報道中,90%以上發生在印度,孟加拉國,尼泊爾,蘇丹和巴西,貧困人口為主要的患病人群,且由于該病的直接或間接的治療費用帶來巨大的經濟負擔[29]。在印度,由熱帶利什曼原蟲引起的皮膚利什曼病僅限于西北部炎熱干燥地區。在拉賈斯坦邦的塔爾沙漠西部,皮膚利什曼病屬于地方性流行病,同時有來自旁遮普邦,德里,哈里亞納邦和古吉拉特邦的零星病例報道[30]。皮膚利什曼病在巴基斯坦非常流行,它幾乎存在于巴基斯坦的所有地區,但在丘陵地區流行較嚴重。世衛組織一直與巴基斯坦西北邊境省的地方衛生當局合作,旨在控制當地的利什曼病疫情。2005 年,巴基斯坦總共有738 例皮膚利什曼病例,多數為15 歲以下的兒童。由于貧困,缺乏健康教育和缺乏醫療設施等諸多因素,至少有72%的患者無法獲得醫治[27]。皮膚利什曼病在斯里蘭卡中北部和南部地區流行,已逐漸成為一個凸顯的公共衛生問題[31]。而在尼泊爾,內臟利什曼病較為常見,成為當地的地方病,由于引起皮膚暗的色素沉著,又被稱為黑熱病[32]。
4 其它原蟲感染
除了瘧疾、弓形蟲和利什曼原蟲,還有陰道毛滴蟲、藍氏賈第鞭毛蟲、溶組織內阿米巴、結腸內阿米巴和人芽囊原蟲等原蟲在“一帶一路”沿線南亞、東南亞國家有感染流行。陰道毛滴蟲寄生于人體泌尿生殖道,引起滴蟲性陰道炎和尿道炎;藍氏賈第鞭毛蟲主要寄生于人和某些哺乳動物的小腸內,引起腹瀉和消化不良。溶組織內阿米可寄生于腸腔、肝臟或大腦等多器官,引起阿米巴性腸炎、阿米巴痢疾和腸外阿米巴病等。結腸內阿米巴在人體免疫功能正常時不具有致病性,但當人體免疫力減弱、腸道功能紊亂是具有潛在的致病性。人芽囊原蟲寄生于人體腸道,重癥感染者可出現腹瀉、發熱、、惡心、嘔吐等臨床表現。2005 年,對印度尼西亞9 個省的2 500名婦女中進行流行病學調查,陰道毛滴蟲在女性中的感染率為15.1%,2011 年在印度尼西亞萬鴉省的217 名婦女中,陰道毛滴蟲的感染率為22.6%[33-34]。一項針對河內3 歲以下嚴重腹瀉的兒童的研究表明,藍氏賈第鞭毛蟲感染率為2.4%。越南西北部的健康人群的藍氏賈第鞭毛蟲感染率高得令人驚訝(4.1%)[26]。馬來西亞最常見的感染原蟲是結腸內阿米巴(3.2%),其次是小腸賈第鞭毛蟲(1.8%),溶組織內阿米巴(1.8%)和人芽囊原蟲(1.2%)。馬來西亞大約五分之一(18.4%)的兒童有過單次感染,其次是兩次(12.0%)和三次感染(1.2%)[35]。在菲律賓,2014 年的研究顯示,在菲律賓農村地區,腸道溶組織內阿米巴,賈第鞭毛蟲和人芽囊原蟲的患病率分別為17.9%,4.5%和34.4%,而2018 年溶組織內阿米巴的患病率較低,為12.1%,[36]。而在中緬邊境兩側的少數民族中進行的人芽囊原蟲感染的分子流行病學調查觀察到平均患病率為6.29%,其中,瑤族人占4.50%,瓦族人占9.30%[37]。泰國原蟲感染的發生率低于蠕蟲感染。人芽囊原蟲在原蟲感染中所占比例最高,為4.0%,其次是腸道賈第鞭毛蟲,占0.6%[38]。印度有感染溶組織內阿米巴原蟲的病例報道[30]。流行病學研究表明,印度兒童和艾滋病毒血清陽性人群中存在賈第鞭毛蟲感染[30-39],而印度東北部茶樹種植存在犬賈第鞭毛蟲的人畜共患病傳播[40]。2014 年尼泊爾的普通人群的賈第鞭毛蟲患病率為8.9%,人芽囊原蟲患病率為6.9%[32]。
5 血吸蟲感染
血吸蟲寄生于人體,引起血吸蟲病,全球有2 億人受到感染。日本血吸蟲寄生于人體的門脈-腸系膜靜脈內,引起人體腸道及肝臟病變,晚期可導致肝硬化或肝癌,對人體危害較大。在菲律賓,平均每年有86 萬日本血吸蟲病患者,2019年日本血吸蟲的感染率為74.5%,約有670 萬人生活在血吸蟲病流行地區[36-41]。2019 年印度尼西亞的調查數據顯示,血吸蟲病的患病率在納普河谷波動在0.3%至4.8%之間,在林杜河谷波動在0.8%至3.6%之間[42]。
6 消化道線蟲和吸蟲感染
蛔蟲、鞭蟲、糞類圓線蟲、蟯蟲和旋毛蟲是人體常見的腸道線蟲,可引起腹痛、腹瀉及消化不良等多種消化道癥狀,尤其對兒童的生長發育產生嚴重影響,感染嚴重時還可出現并發癥,危及生命。鉤蟲也屬于腸道寄生線蟲,該蟲主要引起人體消化道出血,患者出現貧血癥狀,危害較大。肝片形吸蟲和華支睪吸蟲屬于寄生人體的吸蟲,主要寄生于人體的肝、膽管內,引起肝區疼痛、黃疸、肝腫大等臨床表現。消化道線蟲和吸蟲感染與不良的飲食、衛生習慣關系密切,與社會的經濟狀況、衛生條件和人民的受教育程度有關。消化道線蟲病和吸蟲病在“一帶一路”沿線東南亞國家的流行狀況仍然很嚴重。印度有超過2 億人感染鉤蟲[43]。2019 年,阿富汗報道了肝片形吸蟲感染引起外周血外周嗜酸性粒細胞增多及肝臟病變的病例[44]。在血清學調查中發現,約80%的尼泊爾人蛔蟲感染呈陽性[22]。2014 年尼泊爾的普通社區調查顯示蛔蟲病患病率為15.6%,鞭蟲病患病率為1.2%,鉤蟲病患病率為10.4%[32]。2014 年,在菲律賓農村地區開展的寄生蟲學調查,其常見寄生蟲病的農村患病率見表1[45]。
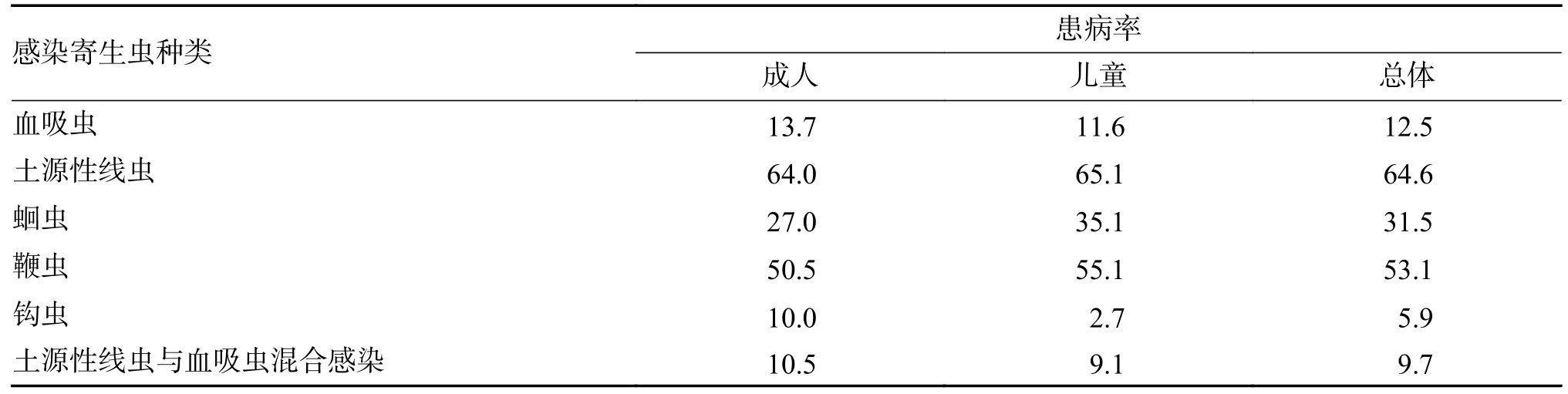
表1 菲律賓農村地區常見寄生蟲病患病率(%)Tab.1 Prevalence of common parasitic diseases in rural areas of the Philippines(%)
在馬來西亞邦咯島社區中,2014 年,腸道寄生蟲感染的總體患病率為9.9%,其中鞭蟲病患病率為5.3%,是最常見的腸道寄生蟲。馬來西亞的中國人腸道寄生蟲感染率較低(5.7%),但馬來人感染率較高(11.4%)[23]。通過對居住在馬來西亞不同社區的兒童調查發現,32.3%的農村兒童,20.6%的城市自建房居住兒童和5.4%的公寓兒童感染一種或多種腸道寄生蟲,最常見的感染寄生蟲是鞭蟲(20.2%),其次是蛔蟲(10.5%)和鉤蟲(6.7%)。在馬來西亞城市兒童中沒有鉤蟲病例的報告,而農村兒童中有12.2%感染鉤蟲[35]。2019 年在對馬來西亞半島六個不同州的1 142 名小學生的糞類圓線蟲的感染率橫斷面研究中,通過PCR 確診的糞類圓線蟲的感染率為13.7%[46]。
印度尼西亞2002 年至2009 年之間,學齡兒童土源性線蟲病(不需要中間宿主的線蟲)的平均患病率為31.8%[42]。而2008 年進行的印度尼西亞全國調查顯示,土源性線蟲病感染率高達61%[42]。Hotez 等[47]的研究指出,印度尼西亞的蛔蟲病和鞭蟲病病例最多(每個蟲種超過9 000 萬例病例),鉤蟲病病例其次(6 000 萬例)。
在大湄公河次區域國家中,2010 年在緬甸三個地區開展的研究發現,鞭蟲、蛔蟲、蟯蟲和華支睪吸蟲的患病率分別為13.3%,8.1%,0.9%和0.7%[47]。泰國腸道線蟲的總體患病率為9.3%,其中鉤蟲,糞類圓線蟲和鞭蟲的患病率分別為8.0%,0.9%和0.3%。每克糞便中平均檢出1 732個鉤蟲卵。旋毛蟲病是泰國最常見的食源性寄生蟲性人畜共患病,旋毛蟲病的患病率為每10 萬人口中0.24~3.9,每年都有許多暴發病例報道[48]。老撾也是寄生蟲病高發的國家中,鉤蟲(87%),鞭蟲(33%),蛔蟲(30%)和糞類圓線蟲(45%)等土源性線蟲的患病率很高[49]。在柬埔寨,社區和醫院開展研究發現各種消化道線蟲的感染率不同,蛔蟲2%~40%,鉤蟲3.4%~65%,鞭蟲0.4%~17.3%和糞類圓線蟲0.4%~31.5%[50]。在柬埔寨,2018 年鞭蟲病的患病率為4.1%[51]。肝吸蟲感染則成為柬埔寨一個新出現的公共衛生問題,流行呈高度局灶性分布,20%以上的村莊肝吸蟲感染率較高[52]。而在越南,1970 年以來就常有旋毛蟲病暴發的報道[53]。自1990 年代以來,越南已經出現了越來越多的肝片形吸蟲病例,主要發生在雨季的反芻動物產區[26]。1998 年,越南僅報道了3 例棘顎口線蟲的病例。但是,2013 年開展的血清學檢測發現了數百例棘顎口線蟲感染病例,而且發現了約100 萬人感染了魚類感染的人畜共患病線蟲病[26]。
7 帶絳蟲病
豬帶絳蟲、牛帶絳蟲和亞洲帶絳蟲成蟲寄生于人體消化道,引起消化道癥狀,而豬帶絳蟲幼蟲(豬囊蟲)可寄生人體各組織器官,尤其是寄生于人體中樞神經系統,引起癲癇發作等嚴重病變。細粒棘球絳蟲幼蟲也稱為包蟲,寄生于人體幾乎所有的器官,引起機械損傷。在印度某些社區,特別是在與豬接觸較多的農村地區,人的帶絳蟲病的患病率從0.75%到1.0%不等[26]。在印度,囊蟲病僅次于結核病,是中樞神經系統的重要疾病,是當地癲癇病的主要原因之一[54]。在印度的不同地區,豬肌肉中囊尾蚴的發生率非常高,豬的總體患病率為3%至26%[54-55]。在印度,也有跡象表明,有包蟲病的存在[30]。2014 年在尼泊爾開展的普通社區調查中發現,絳蟲病患病率為3.4%[32]。而基于醫院的研究表明,尼泊爾癲癇發作患者的囊蟲病患病率在7%至73%之間[32]。
在新加坡囊蟲病沒有流行,但偶爾有關于豬囊蟲病的報道,主要是外國旅行者和外國務工人員病例[56]。菲律賓盡管沒有豬囊蟲病的報道,2010 年的社區調查發現,帶絳蟲感染的血清學陽性率達到25%,這是豬帶絳蟲病在當地流行的有力證據[57]。馬來西亞1996 年采用Ab-ELISA 對農村人口血液樣本進行分析,發現豬囊蟲病的患病率為2.2%[58]。
在印度尼西亞,存在三種人類的絳蟲蟲種,豬帶絳蟲、牛帶絳蟲和亞洲帶絳蟲[59-60]。牛帶絳蟲感染在巴厘島相當普遍,與當地人將未煮熟的牛肉作為傳統的當地食物食用的飲食習慣有關[59]。2009 年,Salim 等報告了印度尼西亞巴布亞中部四個高地地區的豬囊蟲病患病率,Jayawijaya(20.8%)和Paniai 地區(29.2%)的發病率較高,而其他兩個地區(Pegunungan Bintang 和Puncak Jaya)的發病率則為2%[61]。
在泰國-緬甸邊境,2012 年,對難民營居民的豬帶絳蟲感染情況進行調查,血清陽性反應表明人的囊蟲病患病率為5.5%[62]。在泰國存在豬帶絳蟲和牛帶絳蟲[63]。而在老撾則發現了三種帶絳蟲,即豬帶絳蟲,牛帶絳蟲和亞洲帶絳蟲[64]。由豬帶絳蟲感染引起的豬囊蟲病在柬埔寨廣泛流行[59]。世界動物衛生組織的流行病學調查證實越南存在豬帶絳蟲[59],但血清學調查顯示,越南不同地區成年人中絳蟲病患病率的差異很大(0.2%~7.2%)[26]。
8 絲蟲病
絲蟲是由吸血昆蟲傳播的寄生性線蟲,因蟲體細長形似絲線而得名。寄生人體的絲蟲共有8種,可寄生于人體的淋巴系統、皮下組織、胸腔或腹腔。其中班氏絲蟲、馬來絲蟲和盤尾絲蟲引起的損害較大,是世界范圍內嚴重危害人類健康的絲蟲。印度尼西亞是世界上唯一存在3 種絲蟲的國家[42]。1980 年印度尼西亞的絲蟲病患病率為19.5%,經過長期的防治,到2014 年已降至4.7%[42]。緬甸的淋巴絲蟲病廣泛流行,血清學檢查發現絲蟲感染率為2.63%,流行病學調查發現,絲蟲病的患病率為1.03%[65]。“一帶一路”沿線南亞、東南亞國家寄生蟲病流行情況見表2。

表2 “一帶一路”沿線南亞、東南亞國家寄生蟲病流行情況(1)Tab.2 The prevalence of parasitic diseases in South and Southeast Asian countries along the “One Belt and One Road”(1)
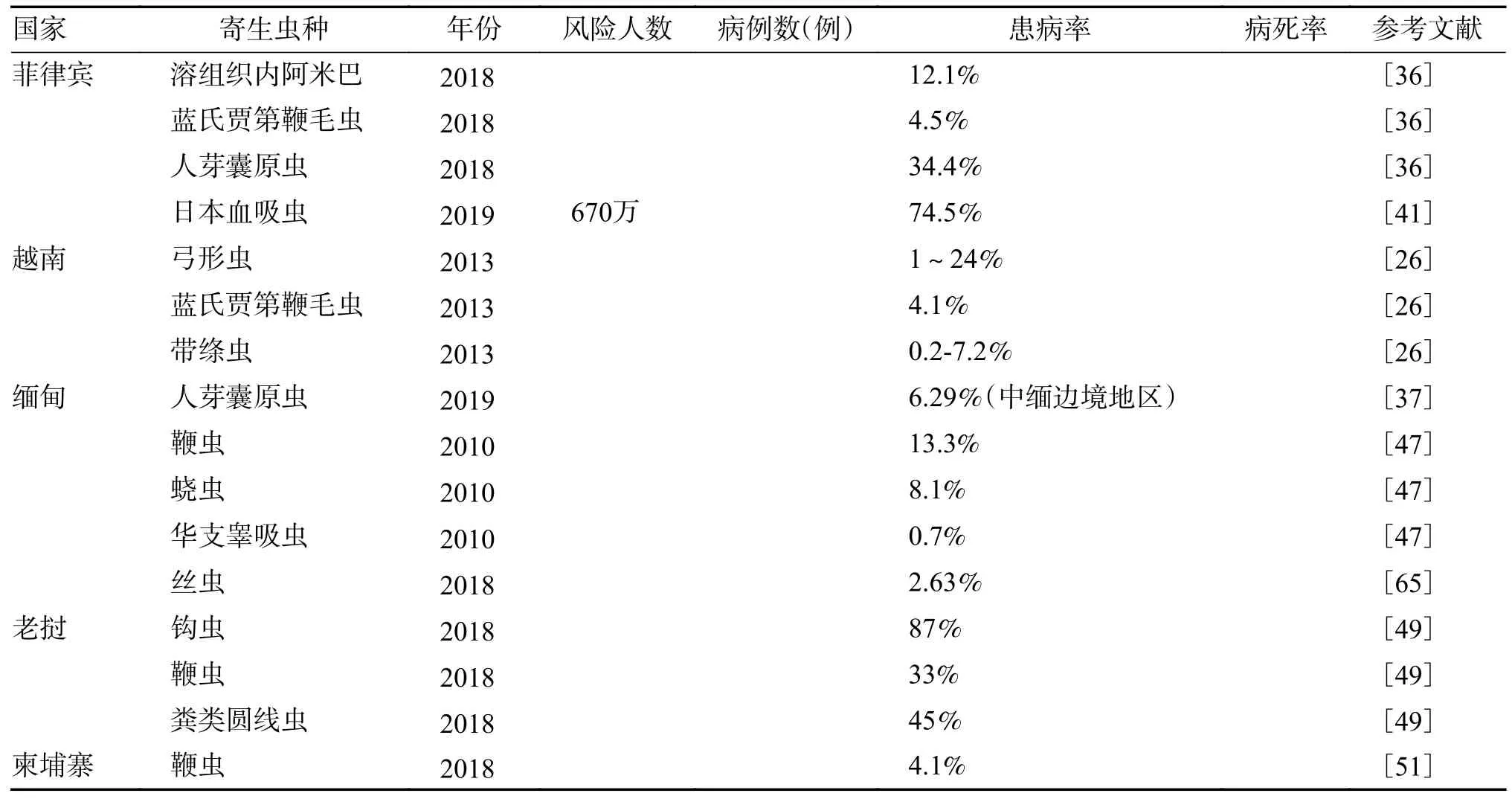
表2 “一帶一路”沿線南亞、東南亞國家寄生蟲病流行情況(2)Tab.2 The prevalence of parasitic diseases in South and Southeast Asian countries along the “One Belt and One Road”(2)
綜上所述,在“一帶一路”沿線的東南亞國家,寄生蟲病具有種類繁多、流行嚴重的特點,寄生蟲病的流行仍然是該地區一個嚴峻的公共衛生問題。由于各國廣泛的合作交流、人員往來,給寄生蟲病的防控帶來困難。因此,在充分認識各國寄生蟲病流行現狀的前提下,需要加強國際合作,為最終實現寄生蟲病的消除共同努力。

