雌激素濃度與人工周期凍融胚胎移植患者妊娠結局的關系
樊艷玲,樊 月,豐程文,劉寶蓮
(1.唐山市婦幼保健院生殖醫學中心,河北 唐山 063000;2.華北理工大學,河北 唐山 063000)
自1985年第1例凍融胚胎移植(frozen-thawed embryo transfer,FET)新生兒出生后,FET技術日益成熟,被認為能夠增加取卵周期的累積成功率,減少促排卵并發癥的發生,現已成為人類輔助生殖技術的重要組成部分[1]。然而,近年來研究發現FET妊娠結局的國內外現狀不一。文雯等[2]研究顯示15 848個FET周期的臨床妊娠率為59.69%,流產率為17.24%;Simón等[3]的一項多中心研究發現,16個生殖中心的FET臨床妊娠率高達72.5%,活產率約為56.2%。上述研究數據表明,國內FET臨床妊娠率及妊娠結局需進一步改善。在FET過程中內膜準備是關鍵環節,激素替代人工周期方案具有簡單、方便、經濟且成功率高等優點,是目前常用的內膜準備方案之一[4]。相關研究指出,人工周期需持續使用激素,會對患者雌激素分泌造成一定影響[5]。雌激素是調節生殖功能、決定胚胎發育和妊娠結局的關鍵激素,對妊娠和胚胎起到了早期識別作用[6]。迄今為止,針對雌激素與FET患者臨床妊娠率之間關系的研究不斷開展,證實雌激素分泌紊亂能夠影響FET妊娠成功率[7]。然而,雌激素是否與FET妊娠結局有關,國內仍缺乏研究予以證實。基于此,本研究在前期研究基礎上進一步分析雌激素濃度與人工周期FET患者妊娠結局的關系,為改善人工周期FET患者妊娠結局提供參考依據。
1研究對象與方法
1.1研究對象
本研究為前瞻性研究,納入2020年2月至2021年1月于唐山市婦幼保健院生殖醫學中心接受FET助孕的800例不孕癥患者進行研究。納入標準:①年齡>18歲;②由同一臨床醫師進行FET;③胚胎冷凍方法為玻璃化冷凍,冷凍胚胎均為卵裂期胚胎;④首次接受FET,同意接受激素替代方案進行胚胎移植;⑤均使用配偶精液進行體外受精,夫妻雙方染色核型均正常;⑥卵泡刺激素(follicule-stimulating hormone,FSH)<10U/L。排除標準:①卵巢、子宮器質性病變;②既往有卵巢、子宮手術史;③患有盆腔炎、陰道炎等婦科炎癥疾病;④卵巢、子宮形態學改變;⑤近3個月服用過抗凝藥等可能影響子宮血流的藥物;⑥近3個月服用激素類藥物者;⑦測量過程中子宮內膜與肌層邊界不清晰,影響內膜厚度測量結果。剔除標準:①對研究藥物過敏需終止用藥;②胚胎移植后未完成隨訪;③因其他因素導致妊娠失敗,如外界因素、藥物因素等。本研究經過醫院倫理委員會審核通過(2021-032-01),患者及家屬均自愿簽署知情同意書。
1.2研究方法
1.2.1內膜準備
在月經來潮或藥物撤退性出血第3天接受超聲檢查,觀察子宮和卵巢。若無明顯異常,開始服用戊酸雌二醇片(補佳樂,DELPHARM Lille S.A.S.國藥準字J20171038,規格:1mg×21片)4mg/d,服用7天后再次接受超聲檢查,測量子宮內膜厚度。若子宮內膜厚度≥7mm則維持上述劑量繼續服用;若子宮內膜厚度<7mm,則增加服用補佳樂劑量至6mg/d,累計服用14天后接受超聲檢查,若子宮內膜厚度>7mm則進行內膜轉化,若仍未達標準者則繼續增加補佳樂劑量至8mg/d,最大劑量不超過10mg/d。內膜轉化:第1天,肌肉注射黃體酮注射液(國藥準字H12020533,規格:20mg)40mg/d+口服地屈孕酮片(Abbott Biologicals B.V.,批準文號:H20170221,規格:10mg)20mg/d;第2天,肌肉注射黃體酮注射液60mg/d+口服地屈孕酮片20mg/d;第3~4天,肌肉注射黃體酮注射液80mg/d(上午、下午各40mg)+服用地屈孕酮片20mg/d,同時維持補佳樂使用劑量;第5天進行D3卵裂期胚胎移植。移植后黃體支持方法:雌激素用法用量不變,服用地屈孕酮片20mg/d,肌肉注射黃體酮注射液,移植第1天注射40mg,第2天注射60mg,第3~4天80mg。
1.2.2血液指標檢測
內膜轉化日(移植前1天)常規抽血3mL檢測患者激素濃度,檢測項目包括血清FSH、黃體生成素(luteinizing hormone,LH)、抗苗勒氏管激素(anti-Müllerian hormone,AMH)、孕酮(progesterone,P)、雌二醇(estradiol,E2)濃度。離心速率為3 500r/min,離心時間為10min,檢測方法為化學發光法,試劑盒購自上海酶聯生物科技有限公司。
1.3妊娠結局評估
①臨床妊娠:胚胎移植后第14天進行血絨毛膜促性腺激素(human chorionic gonadotropin,hCG)檢測,以hCG高于正常值(正常值為<10mIU/mL),且移植后第35天時超聲可見宮內妊娠囊視為臨床妊娠,否則視為未妊娠。②妊娠結局:對臨床妊娠者展開隨訪,直至完成分娩。不良妊娠結局定義為隨訪期間發生孕婦、胎兒及新生兒不良事件,如流產、早產、胎兒生長受限(fetal growth restriction,FGR)、新生兒窒息等。
1.4臨床資料
分別統計臨床妊娠和未妊娠兩組及不同妊娠結局患者的一般臨床資料,包括年齡、體質量指數(body mass index,BMI)、不孕年限、不孕原因、平均周期數,以及內膜轉化日血清FSH、LH、E2、P、AMH濃度和移植日內膜厚度。
1.5統計學方法
2結果
2.1 FET患者的臨床妊娠率
本研究納入的800例不孕癥患者均完成人工周期FET。在接受35天觀察后,共有360例患者確認為臨床妊娠,臨床妊娠率為45.00%(360/800);未妊娠者440例,占55.00%(440/800),其中宮外孕5例,占1.14%(5/440)。
2.2臨床妊娠患者與未妊娠患者一般資料的比較
臨床妊娠組患者年齡小于未妊娠組,內膜轉化日血清P、E2濃度高于未妊娠組,移植日內膜厚度大于未妊娠組,上述差異均有統計學意義(Z/t值分別為11.360、2.391、19.767、13.812,P<0.05),見表1。
表1 臨床妊娠患者與未妊娠患者一般資料的比較
2.3雌激素濃度與人工周期FET患者臨床妊娠的關系
以人工周期FET患者臨床妊娠情況為因變量(臨床妊娠=0,未妊娠=1),以年齡、P、E2、移植日內膜厚度為自變量,構建Logistic回歸模型。結果顯示,年齡(OR=1.329,95%CI:1.243~1.421)、E2濃度(OR=0.959,95%CI:0.952~0.965)、移植日子宮內膜厚度(OR=0.309,95%CI:0.235~0.408)與人工周期FET患者臨床妊娠率有關,見表2。
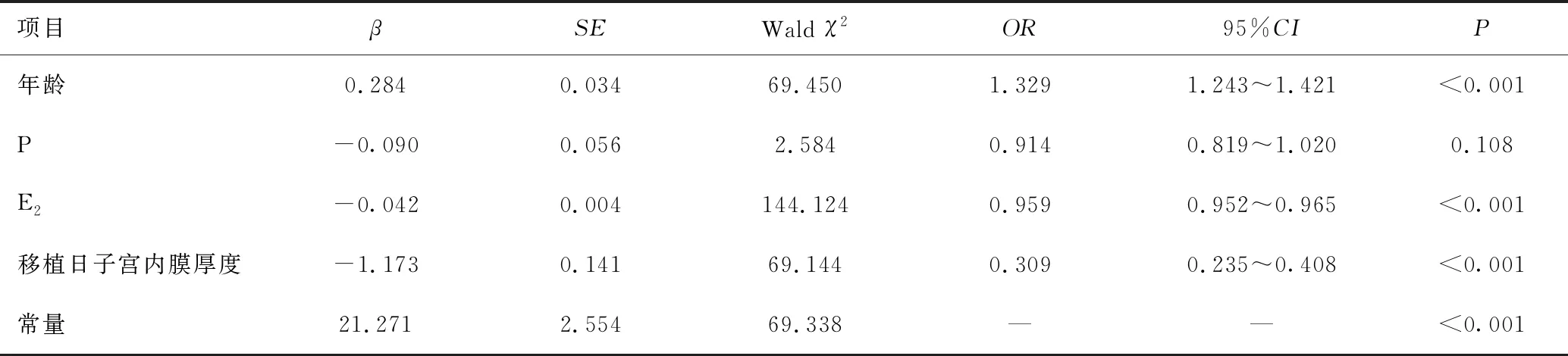
表2 雌激素濃度與人工周期FET患者臨床妊娠的關系
2.4臨床妊娠患者妊娠結局的隨訪結果
對360例臨床妊娠患者隨訪至分娩,共348例完成隨訪,12例失訪。隨訪期間發生流產84例,早產102例,無其他不良事件發生,共計不良妊娠結局186例,占53.45%(186/348),妊娠結局良好162例,占46.55%(162/348)。
2.5不良妊娠結局和良好妊娠結局患者一般資料的比較
不良妊娠結局患者年齡普遍大于良好妊娠結局患者,內膜轉化日血清E2濃度低于良好妊娠結局患者,移植日子宮內膜厚度小于良好妊娠結局患者,上述差異均有統計學意義(Z/t值分別為5.513、9.086、7.211,P<0.05),見表3。
表3 不良妊娠結局和良好妊娠結局患者一般資料的比較
2.6雌激素濃度與人工周期FET患者妊娠結局的關系
以人工周期FET患者妊娠結局為因變量(良好妊娠結局=0,不良妊娠結局=1),以年齡、E2濃度、移植日子宮內膜厚度為自變量,構建Logistic回歸模型。結果顯示,年齡(OR=1.258,95%CI:1.151~1.375)、E2濃度(OR=0.969,95%CI:0.961~0.978)、移植日子宮內膜厚度(OR=0.348,95%CI:0.242~0.500)與人工周期FET患者妊娠結局有關,見表4。

表4 雌激素濃度與人工周期FET患者妊娠結局的關系
3討論
3.1 FET妊娠結局調查情況
FET是指將超低溫液氮冷凍的胚胎復蘇后進行分期、分批移植的助孕技術,既能夠預防卵巢過度刺激綜合征,又可避免胚胎浪費,節約治療成本[8]。然而,FET的臨床妊娠率并不理想,還更需進一步提升。本研究中,800例接受FET的患者臨床妊娠率僅為45.00%,這一數據遠低于文雯等[2]、Simón等[3]研究結果。究其原因可能與患者年齡差異有關,高齡是公認的影響妊娠成功率的危險因素;本研究中高齡孕婦偏多,可能是導致妊娠成功率偏低的原因之一。對于年齡因素,目前尚無更為有效的干預途徑。因此,探究其他與FET患者妊娠成功率有關的指標十分必要。
3.2 E2在臨床妊娠中的作用及意義
多數FET患者伴有不同程度內源性甾體激素分泌不足,FET前需要進行適量的激素刺激,以改善卵巢內分泌,提高胚胎植入成功率[9]。人工周期是目前常用的內膜準備方案,主要通過人為補充外源性雌激素來改善移植前激素分泌,這一過程中激素分泌紊亂可極大影響胚胎植入成功率[10]。研究指出,雌激素缺乏會影響卵巢胚胎植入和胚胎發育,是FET妊娠成功的一大阻礙[11]。因此,進行FET前改善雌激素分泌對提高臨床妊娠率有重要意義。雌激素包括雌酮、E2、雌三醇,主要來源于卵巢,妊娠期仍可由胎盤分泌,極少量由腎上腺分泌。E2是雌激素中含量最多、活性最強的一種,E2能夠協同受精卵發育成活胚胎,是維持胚胎發育的必要條件和決定性因素[12]。E2是維持妊娠的關鍵因素,國內外研究發現E2與FET臨床妊娠率也有關。孫玉琴等[13]在移植前連續6天展開E2檢測,結果表明低濃度E2可降低臨床妊娠率。Ramezanali等[14]研究顯示,低濃度E2臨床妊娠率和活產率僅為33.6%和31.6%。本研究中,臨床妊娠組的血清E2濃度普遍較高,且血清E2濃度對FET患者臨床妊娠率起促進作用。因此,改善血清E2濃度對提高人工周期FET患者的臨床妊娠率有重要意義。
關于E2對FET臨床妊娠率的影響有以下說法:在正常生理狀況下,子宮內膜周期性的變化受到E2、P影響,周期性E2增加能夠促進子宮內膜增生,改善子宮內膜容受性,有助于胚胎著床發育;排卵后的黃體形成可促進P分泌,E2能夠聯合P促進增生期子宮內膜向分泌功能轉化,以維持胚胎正常發育[15]。本研究中,臨床妊娠組子宮內膜厚度普遍大于未妊娠組,血清P濃度高于未妊娠組,也進一步驗證了上述E2作用機制。
3.3 E2濃度與FET妊娠結局的關系
E2濃度與FET患者臨床妊娠率的關系已形成共識,在此基礎上,國外研究已不斷展開探討E2濃度與FET妊娠結局的關系,而國內仍缺乏相關研究。鑒于此,本研究針對348例完成隨訪的臨床妊娠患者展開研究,結果顯示不良妊娠結局患者血清E2濃度普遍低于良好妊娠結局患者,這與Beck-Fruchter等[16]近年來研究結果(E2<188.2pg/mL,活產率為8.9%;E2>263.1pg/mL,活產率為16%)基本一致。研究指出,在妊娠建立過程中,子宮內膜重塑分為三個過程,即子宮自然殺傷(uterus naturally kills,UNK)細胞內流、間質成纖維細胞分化和子宮內膜血管重塑,這些過程是維持妊娠的關鍵[17]。在妊娠期,E2能夠調控UNK細胞生物活性,促進UNK細胞介導的子宮內膜血管生成,有助于改善子宮動脈血流,為胚胎發育提供有利條件;E2還可通過胎盤絨毛滋養細胞誘導血管生長因子表達,參與維持胎盤新生血管生成,有助于卵巢內健康卵泡發育[18]。因此,E2濃度降低將不利于維持臨床妊娠,一定程度上增加不良妊娠結局風險。本研究構建的Logistic回歸模型得出,E2濃度與FET患者妊娠結局有關,為改善國內FET患者妊娠結局提供參考方向。
3.4本研究的局限性及展望
目前,關于高濃度E2對FET妊娠結局的影響尚未形成定論。國外相關研究指出,移植前E2濃度超過生理水平容易影響胚胎發育,不利于臨床妊娠[19];而國內一項研究指出,移植前高濃度E2并不會影響患者妊娠結局[20]。本研究未能明確高濃度E2是否影響FET患者妊娠結局,為本研究局限之一。此外,本研究未納入分析其他可能影響FET患者妊娠率及妊娠結局的潛在因素,如非整倍體胚胎形成等。今后將針對上述局限性繼續展開研究,為進一步提高FET患者妊娠率和改善妊娠結局提供研究數據支持。
3.5總結
內膜轉化日檢測血清E2濃度有助于評估臨床妊娠率及妊娠結局,若血清E2濃度降低則提示妊娠失敗風險增加,不利于胚胎發育,甚至影響患者妊娠結局。E2應作為FET患者的重點監測指標,并提高監測頻率,以實時評估FET患者的妊娠情況。

