全麻患者術(shù)后應激水平與躁動的影響因素及衰弱評估的價值研究
朱仁英,劉再英,賈琳,李美,何冰清
手術(shù)在臨床治療中廣泛運用,而手術(shù)后出現(xiàn)的一系列應激反應,通常加重病情、延長恢復時間,嚴重者甚至威脅患者生命,研究證明患者控制術(shù)后的應激水平尤為重要[1-2]。術(shù)中麻醉的作用在于減輕患者痛苦,保證手術(shù)的順利進行,提高臨床治療效果,而麻醉后患者常由于藥物的殘留,出現(xiàn)躁動、惡心、嘔吐、寒顫、低氧血癥、血流動力學波動、蘇醒延遲等并發(fā)癥[3]。躁動是全麻手術(shù)患者進入麻醉恢復室護理工作中最常遇到的問題,其臨床表現(xiàn)多為興奮、不按指令行動、發(fā)生不同程度的不自主運動以及躁動和定向障礙并存等。隨著復雜外科手術(shù)的開展,蘇醒期躁動引起的不良后果越來越被重視,若患者手術(shù)代謝和炎癥反應疊加在衰弱的復雜生理變化的機體上,復合作用可導致器官衰竭和(或)死亡,及時有效對患者進行衰弱評估可在一定程度上降低患者術(shù)后病死率和手術(shù)并發(fā)癥發(fā)生率,降低風險,故對全麻術(shù)后患者行衰弱評估具有重要的價值及意義[4-5]。本研究主要探究全麻患者術(shù)后應激水平與躁動的影響因素及衰弱評估的價值,為蘇醒室護士提供實踐借鑒。
1 對象與方法
1.1 研究對象 本研究為前瞻性隊列研究,采用連續(xù)抽樣法選取2022年1月至12月于牡丹江醫(yī)學院附屬紅旗醫(yī)院行全麻手術(shù)且符合標準的患者為研究對象。研究方案獲得醫(yī)院醫(yī)學倫理委員會批準(編號:202124),患者及家屬均知情同意。最后436例符合標準的患者被納入分析。
1.2 選取標準 納入標準:手術(shù)患者麻醉方式均為氣管插管或全身麻醉;年齡≥18歲;按美國麻醉師協(xié)會(ASA)分級Ⅰ~Ⅲ級;擇期手術(shù)后入蘇醒室;簽署知情同意書。排除標準:接受過相關(guān)治療患者;有精神病病史或不可通過語言、肢體語言等方式進行溝通者;合并嚴重心、肝、腎等臟器疾病者。
1.3 研究工具及監(jiān)測指標 研究工具及監(jiān)測指標包括:一般資料調(diào)查表、Fried衰弱量表、Ricker鎮(zhèn)靜- 躁動評分(sedation-agitation score,SAS)[6];實驗室指標:血清腎上腺素(AD)、去甲腎上腺素(NE)和白細胞介素-6(IL-6)。
1.4 資料收集 本研究以紙質(zhì)問卷形式進行問卷調(diào)查,由接受過培訓的醫(yī)護人員使用統(tǒng)一指導語向研究對象介紹調(diào)查的目的、意義、填寫方法等,收集一般資料及衰弱評估資料,由麻醉蘇醒室研究人員采集患者靜脈血監(jiān)測應激指標AD、NE和IL-6,進行SAS評分及Steward蘇醒評分(評分在4分以上患者方能離開蘇醒室)。
1.4.1 衰弱評估方法 Fried衰弱量表2001年由美國約翰·霍普金斯大學醫(yī)學院Fried等[7]提出,是目前性能檢驗完整、國際運用最為廣泛的篩查工具,該量表從生理層面上診斷衰弱,其評分具有較堅實的病理生理基礎,可以預測不良的臨床結(jié)局[8]。本研究在術(shù)前使用該量表對全麻患者進行衰弱評估,內(nèi)容包括,①體質(zhì)量下降:過去1年內(nèi)體質(zhì)量非有意減輕≥5%。②握力差:測量患者有利手的最大握力,使用握力器結(jié)合患者性別、體質(zhì)指數(shù)進行綜合判斷。③自述疲倦:詢問患者抑郁量表中“我感到做什么事都很吃力”“我提不起勁來做事”,根據(jù)患者過去1周內(nèi)的真實感受進行判定。④走路速度慢:指導患者以平常速度行走5 m,記錄所用時間,結(jié)合患者性別、身高進行綜合判斷。⑤活動量低:利用國際體力活動量表中文版收集患者過去1周內(nèi)的活動量,其每周代謝當量未達到600 MET被認為活動量低。衰弱評估等級:滿足3項及以上為衰弱,1~2項為衰弱前期,0項為無衰弱。
1.4.2 恢復期應激水平升高的判定 在患者的AD、NE、IL-6指標中有≥2項指標高于正常值的20%則判定為應激水平升高。
1.4.3 恢復期躁動的判定 使用SAS評估患者全麻恢復期的躁動情況。SAS是根據(jù)患者7項不同行為進行評分,不能被喚醒為1分(患者對刺激有輕微反應或無反應,不能交流或服從指令);非常鎮(zhèn)靜為2分(對軀體刺激有反應,但無法交流和服從指令,可有自主運動);鎮(zhèn)靜為3分(嗜睡語言刺激或輕搖動可喚醒并能服從簡單指令,但又迅速入睡);安靜合作為4分(安靜,容易喚醒,服從指令);躁動為5分(焦慮或身體躁動,試圖翻身起床,經(jīng)語言提示勸阻可安靜);非常躁動為6分(需要保護性約束并反復語言提示勸阻,咬氣管插管);危險躁動為7分(拉拽氣管內(nèi)插管,試圖拔出各種導管,翻越床欄,無意識襲擊醫(yī)護人員,在床上輾轉(zhuǎn)掙扎);SAS評分≥5分被判定為躁動。
1.5 統(tǒng)計學方法 通過Excel 2019版軟件建立數(shù)據(jù)庫,采用SPSS 26.0軟件對所有數(shù)據(jù)進行統(tǒng)計學分析。計數(shù)資料用率[n(%)]表示,采用χ2檢驗,多因素采用Logistic回歸分析,計量資料以均數(shù)±標準差(±s)進行描述,兩組間比較采用獨立樣本t檢驗,P<0.05為差異有統(tǒng)計學意義。
1.6 變量選擇 為全面分析全麻患者術(shù)后應激水平及躁動發(fā)生的影響因素,本研究的變量設定如下。
1.6.1 因變量 以全麻患者術(shù)后應激水平及躁動為因變量。
1.6.2 自變量 收集436例患者一般資料,包括性別(男、女)、年齡(≤60歲、>60歲)、麻醉方式(靜吸復合麻醉、全憑靜脈麻醉)、麻醉深度[使用雙頻譜指數(shù)(Bispectral Index,BIS)腦電圖分析(麻醉深度40~49、麻醉深度50~59)]、術(shù)前谷草轉(zhuǎn)氨酶(AST,≤100 U/L、>100 U/L)、術(shù)后鎮(zhèn)痛(有、無)、催醒藥物(使用、未使用)、拔管時機(蘇醒前、蘇醒后)、術(shù)后并發(fā)癥(有、無)。變量設定:年齡≤60歲為1,年齡>60歲為2;靜吸復合麻醉為1,全憑靜脈麻醉為2;麻醉深度40~49為1,麻醉深度50~59為2;術(shù)前AST≤100 U/L為1,術(shù)前AST>100 U/L為2;有術(shù)后鎮(zhèn)痛為1,無術(shù)后鎮(zhèn)痛為2;使用催醒藥物為1,未使用催醒藥物為2;蘇醒前拔管為1,蘇醒后拔管為2;有術(shù)后并發(fā)癥為1,無術(shù)后并發(fā)癥為2。
2 結(jié)果
2.1 基線資料 2022年1月至12月共436例患者符合納入與排除標準,研究對象年齡20~80歲,平均年齡(56.62±13.52)歲,其中男316例(72.5%),女120例(27.50%);BMI 16~43 kg/m2,平均BMI(24.48±3.76)kg/m2,研究對象一般情況見表1。
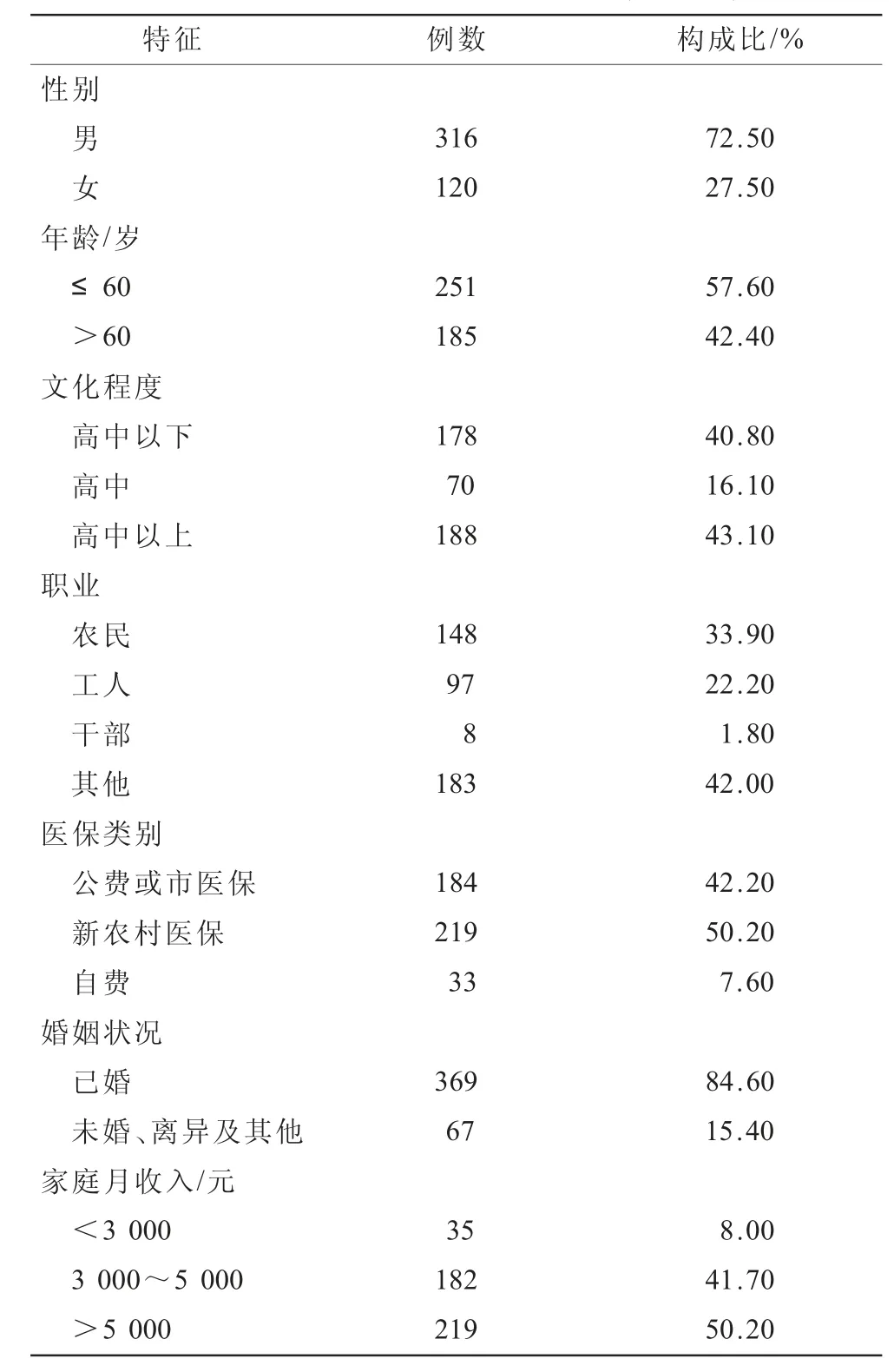
表1 納入分析研究對象一般情況(n=436)
2.2 全麻患者術(shù)后應激水平影響因素的單因素分析 將全麻患者術(shù)后應激水平作為因變量(1=應激水平升高,0=應激水平正常),分別對性別、年齡(歲)、麻醉方式、麻醉深度、術(shù)前AST、術(shù)后鎮(zhèn)痛、催醒藥物、拔管時機、并發(fā)癥作為自變量,進行單因素Logistic回歸分析,結(jié)果顯示,全麻患者術(shù)后應激水平與性別、年齡、術(shù)后鎮(zhèn)痛無關(guān)(P>0.05),與麻醉方式、麻醉深度、術(shù)前AST、催醒藥物、拔管時機、并發(fā)癥有關(guān),差異有統(tǒng)計學意義(P<0.05),見表2。
2.3 全麻患者術(shù)后躁動影響因素的單因素分析將全麻患者術(shù)后躁動作為因變量(1=有躁動,2=無躁動),將性別、年齡、麻醉方式、麻醉深度、術(shù)后鎮(zhèn)痛、催醒藥物、拔管時機、并發(fā)癥作為自變量進行單因素Logistic回歸分析,結(jié)果顯示,全麻患者術(shù)后的躁動與性別無關(guān)(P>0.05);與術(shù)后鎮(zhèn)痛、催醒藥物、麻醉方式、麻醉深度、拔管時機、術(shù)后并發(fā)癥有關(guān),差異有統(tǒng)計學意義(P<0.05),見表3。

表3 全麻患者術(shù)后躁動影響因素的單因素分析[n(%)]
2.4 全麻患者術(shù)后應激水平多因素Logistic回歸分析 以全麻患者術(shù)后應激水平為因變量,將表2中差異有統(tǒng)計學意義的變量作為自變量納入方程進行回歸分析。結(jié)果表明:麻醉深度、術(shù)前AST和并發(fā)癥為全麻患者術(shù)后應激水平的主要影響因素(OR>1,P<0.05),見表4。

表4 全麻患者術(shù)后應激水平多因素Logistic回歸分析
2.5 全麻患者術(shù)后躁動Logistic回歸分析 全麻患者術(shù)后躁動為因變量,將表3中差異有統(tǒng)計學意義的變量作為自變量納入回歸分析。結(jié)果表明:使用催醒藥物和拔管時機為全麻患者術(shù)后躁動的主要影響因素,差異具有統(tǒng)計學意義(P<0.05),見表5。
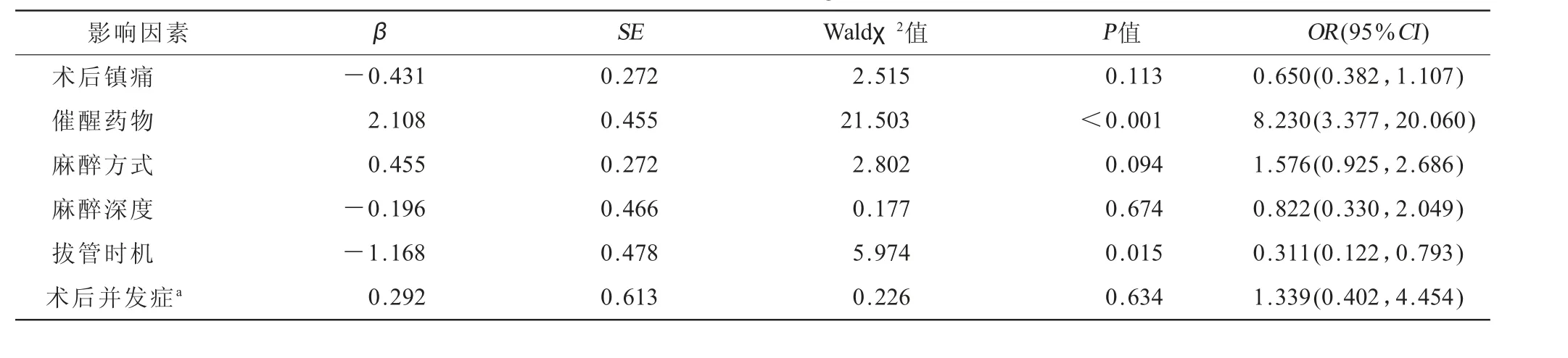
表5 全麻患者術(shù)后躁動Logistic回歸分析
2.6 全麻患者衰弱與應激水平、躁動發(fā)生率的關(guān)系 全麻患者衰弱期應激水平、躁動發(fā)生率顯著高于衰弱前期、無衰弱的全麻患者,差異具有高度統(tǒng)計學意義(P<0.001),見表6~7。
表6 全麻患者衰弱與應激水平的關(guān)系(±s)

表6 全麻患者衰弱與應激水平的關(guān)系(±s)
注:AD=腎上腺素,NE =去甲腎上腺素,IL-6 =白細胞介素-6。
組別 例數(shù) AD/(pmol·L-1) NE/(mmol·L-1) IL-6/(pg·mL-1)無衰弱 118 480.85±180.99 5.68±2.71 0.98±0.89衰弱前期 243 699.78±177.05 8.27±3.08 3.31±1.73衰弱 75 1 010.25±157.07 17.99±8.08 7.54±4.56 F值 3.43 2.30 3.40 P值 <0.001 <0.001 <0.001

表7 全麻患者衰弱與躁動發(fā)生率的關(guān)系[n(%)]
3 討論
在手術(shù)過程中,對患者采用全麻是為了最大程度地消除患者面臨手術(shù)的恐懼和圍術(shù)期的疼痛和安全,保證患者在手術(shù)過程中的安全,還可為患者提供安全無痛的手術(shù)條件。全身麻醉期間患者易出現(xiàn)反流、誤吸和吸入性肺炎,術(shù)后惡心與嘔吐,支氣管痙攣,低氧血癥和通氣不足,急性肺不張,通氣不足綜合征等不良反應,但最常見的還是術(shù)后應激反應和躁動[9-12]。目前研究報道的全麻患者術(shù)后應激水平及躁動相關(guān)的因素主要來自患者因素(年齡)和麻醉因素(麻醉深度)兩方面[13-14]。本研究的單因素Logistic回歸分析結(jié)果中全麻術(shù)后患者應激水平的主要影響因素與性別、年齡、術(shù)后鎮(zhèn)痛無關(guān),與麻醉方式、麻醉深度、術(shù)前AST、催醒藥物、拔管時機、并發(fā)癥有關(guān),多因素Logistics回歸顯示麻醉深度、術(shù)前AST和并發(fā)癥為全麻患者術(shù)后應激水平的主要影響因素,排除了年齡影響應激水平,原因可能是由于本研究對應激水平升高的設定為高于正常值的20%,與以往研究設定應激水平有區(qū)別。
有研究顯示,全麻患者在術(shù)后易出現(xiàn)亂動、不耐管、躁動不安等現(xiàn)象,其原因多為血壓升高、心率加快、躁動不安等反應,進而引起躁動[15]。故如何有效預防和減少全麻蘇醒期躁動的發(fā)生已成為醫(yī)學者們關(guān)注的重點。有研究顯示使用全憑麻醉、術(shù)后充分鎮(zhèn)痛、防止并發(fā)癥發(fā)生(術(shù)后尿潴留、胃腸脹氣、酸血癥、低氧血癥)等措施可有效降低患者躁動的發(fā)生率[16-18]。在本研究中,術(shù)后鎮(zhèn)痛、催醒藥物、麻醉方式、麻醉深度、拔管時機、術(shù)后并發(fā)癥等是躁動的影響因素,與上述研究結(jié)果一致。研究證明,衰弱可用于評估機體脆弱性、穩(wěn)態(tài)能力以及不良結(jié)局易感性,是術(shù)后不良結(jié)局的有力預測指標,臨床工作者建議所有患者應該進行衰弱篩查,以降低患者術(shù)后并發(fā)癥發(fā)病率和死亡率[19-21]。本研究結(jié)果提示,衰弱程度與應激水平、躁動發(fā)生率呈正相關(guān),處于衰弱期的全麻患者應激水平、躁動發(fā)生率顯著高于衰弱前期和無衰弱的全麻患者,進一步說明及時有效地對患者進行衰弱評估,可在一定程度上降低患者術(shù)后病死率和手術(shù)并發(fā)癥發(fā)生率,降低風險,與國外研究相似[22]。
綜上所述,全麻患者術(shù)后應激水平及躁動的影響因素較為復雜,與麻醉方式、麻醉深度、術(shù)后鎮(zhèn)痛、催醒藥物、拔管時機、術(shù)后并發(fā)癥等因素相關(guān),采用衰弱評估可有效觀察患者生理狀態(tài),對患者進行早期衰弱篩查可為制定個體化干預措施提供客觀依據(jù)。

