LMR/LDH對彌漫大B細胞淋巴瘤合并乙型病毒性肝炎患者預后的價值*
胡里花, 石倩筠, 聶微, 何水, 梁俊秋, 嚴芝強, 楊芳,**
(1.貴州醫科大學 醫學檢驗學院 臨床檢驗學教研室, 貴州 貴陽 550004; 2.貴州醫科大學附屬醫院 臨床檢驗中心, 貴州 貴陽 550004; 3.貴州醫科大學附屬醫院 胃腸外科, 貴州 貴陽 550004)
彌漫大B細胞淋巴瘤(diffuse large B-cell lymphoma,DLBCL) 是淋巴瘤中最常見的一種亞型,據估計,全世界每年新增患者15萬例,占所有非霍奇金淋巴瘤(non-Hodgkin's lymphoma,NHL)病例的30%[1];近年來國內外有研究提示DLBCL 患者更易感染乙型肝炎病毒 (hepatitis B virus,HBV),感染率為15.6%~30.2%[2]。HBV感染除造成肝臟功能及器質性病變外,還與淋巴瘤的發生密切相關,如:HBV的感染是淋巴瘤患者總生存期(overall survival,OS)與無進展生存期(progression-free survival,PFS)的獨立預后不良指標[3];DLBCL感染HBV的風險高于普通人群[4];HBV感染對B細胞NHL(B cell NHL,B-NHL)的治療在多方面存在影響,例如:由于HBV存在肝功能損傷的潛在危害,因此這類陽性DLBCL 患者在化療后可能會出現更為嚴重的肝功能損傷等[3]。由此,NHL合并HBV患者的預后與單純NHL相比也存在差異。所以,迄今為止,DLBCL 預后評分系統是目前國際上常用的歐美地區國際預后指數(international prog nostic index,IPI),而IPI只是一種輔助工具,不能完全準確地預測患者的預后,于是在IPI的基礎上,結合年齡、乳酸脫氫酶(lactic dehydrogenase,LDH)等因素構建一個更精確的國家綜合癌癥網絡-國際預后指數(National Comprehensive Cancer Network-international prognostic index,NCCN-IPI)預后體系,且NCCN-IPI評分優于IPI預后指數[5-6]。NCCN-IPI為原發性胃DLBCL患者生存的獨立預測因子,其可改善患者的危險分層,并有助于患者的個性化治療。但未見關于針對合并HBV感染對DLBCL患者預后評估系統。近年來研究顯示,外周血淋巴細胞與單核細胞比值(lymphocyte to monocyte quotient,LMR)與乳酸脫氫酶(lactate dehydrogenase quotient,LDH)的比值(LMR/LDH)可作為DLBCL等多種惡性腫瘤的重要預后指標[6-8]。LDH是淋巴瘤負荷的標志,與細胞增殖相關,LMR能準確反映宿主的免疫狀態,對宿主免疫和腫瘤微環境作出系統聯合評價,利用LMR/LDH的比值評估疾病的預后是較為經濟、便捷的血液指標[9-11]。因此,本研究采用回顧性分析方法,探究DLBCL合并乙型病毒性肝炎患者中治療前 LMR/LDH與各項臨床特征之間的關系,以及它們對患者OS與PFS的影響,進一步分析LMR/LDH對DLBCL合并乙型病毒性肝炎患者預后的價值。
1 對象與方法
1.1 研究對象
選取2013年4月—2019年4月病理組織學檢查確診為 DLBCL且合并乙型病毒性肝炎的患者。納入標準為:(1)符合2016年更新版《WHO造血與淋巴組織腫瘤分類》的診斷標準[12];(2)年齡≥18歲;(3)初診患者,既往未接受過其他方案化療;(4)有慢性乙型病毒性肝炎病史。排除標準為:(1)其他病理類型淋巴瘤轉化而來的DLBCL;(2)伴其他惡性腫瘤或其他疾病患者;(3)既往接受過化療或者放療;(4)既往無酒精性肝病、自身免疫性肝病、藥物及遺傳代謝性肝病病史。最終納入DLBCL合并乙型病毒性肝炎患者77例,且患者知情同意。
1.2 研究方法
1.2.1收集臨床資料 收集患者的性別、年齡、臨床分期、B癥狀(不明原因發熱≥38 ℃、盜汗及6個月內體質量下降>10%)、美國東部腫瘤協作組(eastern cooperative oncology group,ECOG)評分、淋巴結外受累數量、IPI分級(0~2分為低危,3~5分為高危)等臨床資料。
1.2.2血生化指標檢測 采集患者治療前空腹外周靜脈乙二胺四乙酸二鉀(ethylenediaminetetraacetic acid dipotassium salt dihydrate,EDTA-2K+)抗凝全血及空腹靜脈血,抗凝全血用于血細胞分析,采用電阻抗、高頻電導及激光散射聯合檢測法檢測淋巴細胞絕對值及單核細胞絕對值,計算LMR,試劑購于Sysmex有限公司;靜脈血3 mL,3 500 r/min 離心10 min,取血清采用紫外分光光度法檢測血清LDH,免疫比濁法檢測β2-微球蛋白(Beta-2-microglobulin,β2-MG),試劑購于Roche有限公司。
1.2.3治療方法 所有患者接受2~8個療程的化療,使用利妥昔單抗(rituximab,R)、環磷酰胺(cyclophosphamide,C)、多柔比星(doxorubicin,H)、長春新堿(vincristine,O)及潑尼松(prednisone,P)方案,即R-CHOP方案進行治療。
1.2.4隨訪及療效評價 采用電話和查閱病例的方式隨訪36個月,隨訪1次/年,末次隨訪日期為2022年4月1日,隨訪期間根據化療后患者疾病的進展情況,收集患者的存活時間,統計患者的OS及PFS,并進行惡性淋巴瘤的療效評價[13],將療效分為完全緩解(complete response,CR)、部分緩解(partial response,PR)、疾病穩定(stable disease,SD)及疾病進展(progression disease,PD),并采用OS(從確診之日起到患者死亡或末次隨訪日期[14])和PFS(開始接受治療至患者出現疾病進展或末次隨訪日期[14])評估患者生存情況。
1.3 統計學分析
使用SPSS 25.0軟件對數據進行統計分析,采用ROC曲線來確定LMR/LDH的最佳臨界值。計數資料采用頻數和構成比表示,使用卡方檢驗比較組間差異,針對單因素分析的生存率的比較采用Log-rank檢驗進行分析,使用Kaplan-Meier法繪制患者生存函數圖;多因素分析使用Cox回歸模型,以P<0.05為差異有統計學意義。
2 結果
2.1 LMR/LDH臨界值的確定
ROC曲線(圖1)分析結果顯示,最具差異性的LMR/LDH臨界值為0.008, 曲線下面積(aera under curve,AUC)為0.705 4,敏感度0.660 7,特異度0.761 9, 95%CI為0.549 1~0.893 7(P=0.005 7)。
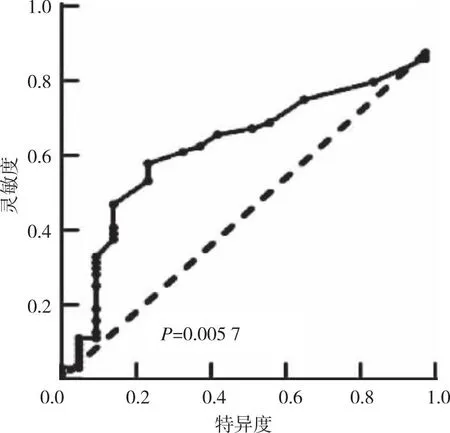
圖1 DLBCL合并乙型病毒性肝炎患者LMR/LDH臨界值的確定Fig.1 ROC curves of low LRM/LDH group and high LRM/LDH group in patients with DLBCL combined with HBV
2.2 LMR/LDH水平與患者臨床特征的相關性
據LMR/LDH臨界值將患者分為低LMR/LDH組 (LMR/LDH≤0.008,n=35)和高LMR/LDH組 (LMR/LDH>0.008,n=42),與高LMR/LDH組比較,低LMR/LDH組患者在性別、年齡和B癥狀方面進行比較,差異均無統計學意義(P>0.05);低LMR/LDH組患者的臨床分期(Ⅲ~Ⅳ期)、ECOG評分(≥2分)、結外受累(≥2個)、IPI(3~5分)、LDH(>245 U/L)、β2-MG (>3 mg/L)中所占比例均較高LMR/LDH組升高,差異均有統計學意義(P<0.05)。見表1。
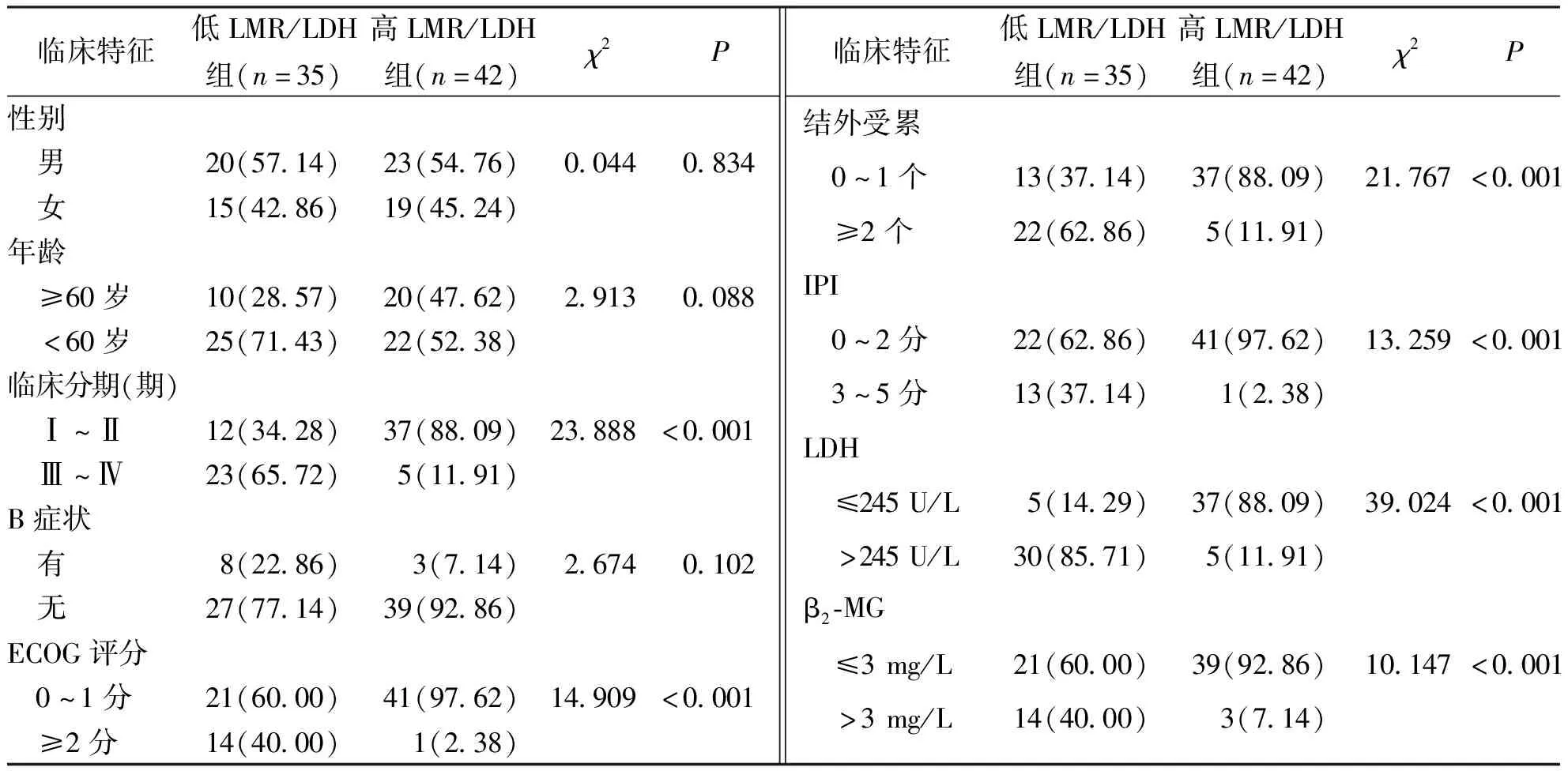
表1 高LMR/LDH組和低LMR/LDH組DLBCL合并乙型病毒性肝炎患者的臨床特征[n(%)]Tab.1 The clinical characteristics of patients with DLBCL combined with HBV in high LMR/LDH group and low LMR/LDH group[n(%)]
2.3 LMR/LDH與生存期的關系
高LMR/LDH組患者的3年OS率及PFS率都高于低LMR/LDH組,且差異均有統計學意義(P=0.000 7,0.000 2),見圖2。

注:A為OS,B為PFS。
2.4 預后危險因素分析
單因素方差分析結果表明,LMR/LDH、臨床分期、IPI評分、結外病變≥2個、ECOG評分≥2分、LDH及β2-MG水平是對所有DLBCL合并乙型病毒性肝炎患者3年PFS率及OS率產生影響的危險因素,差異顯著且均有統計學意義(P<0.05);將單因素方差分析中影響OS及PFS的危險因素納入到多因素分析中,結果顯示LMR/LDH是影響DLBCL合并乙型病毒性肝炎的患者3年 PFS及 OS的獨立危險因素。見表2。
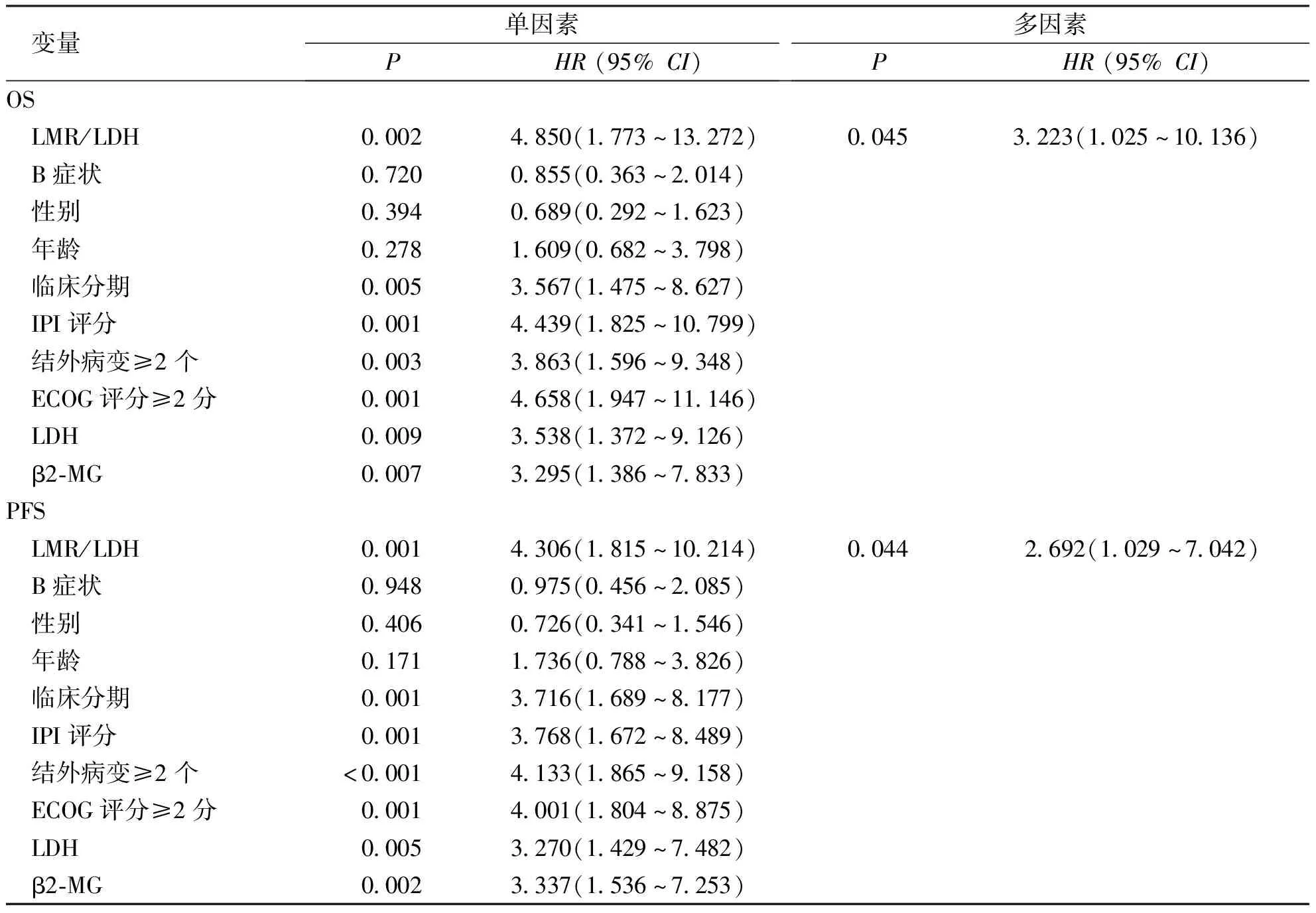
表2 DLBCL合并乙型病毒性肝炎患者OS及PFS的單因素和多因素分析Tab.2 Univariate and multivariate analysis of OS and PFS in patients with DLBCL combined with HBV
3 討論
DLBCL的發生發展與機體的免疫反應密不可分,預后也同時受到機體對腫瘤細胞的免疫反應、腫瘤固有特征以及腫瘤生長的微環境等因素的影響[15]。因此,通過調節機體對腫瘤細胞的免疫反應和腫瘤細胞自身的腫瘤負荷以及微環境,可以有效地改善DLBCL患者的預后[15]。腫瘤相關炎性細胞在腫瘤生長和進展中起到至關重要的作用[17]。有研究指出,淋巴細胞計數與機體免疫狀態有關,而單核細胞計數與機體炎性反應相關[18];T淋巴細胞介導的特異性免疫反應,是一種與腫瘤細胞增殖、凋亡功能密切相關的抗腫瘤細胞免疫系統[19];而單核細胞作用與T淋巴細胞的作用相反,可抑制體內抗腫瘤免疫反應,也可通過浸潤腫瘤組織并分化為腫瘤相關巨噬細胞,創造了可誘導突變、促進腫瘤增殖的炎性微環境,腫瘤相關巨噬細胞在腫瘤進展過程中可促進血管生成、增強腫瘤細胞的遷移和侵襲,并通過抑制抗腫瘤免疫反應來影響DLBCL的預后[20-21]。有研究表明,中間型單核細胞增多與DLBCL患者疾病進展有關[22]。腫瘤患者的生存既受宿主體內免疫反應的影響,也受腫瘤本身固有特征的影響(如腫瘤負荷等因素),這些因素共同作用于腫瘤生長環境,可影響腫瘤細胞的增殖、擴散及侵襲等特征,最終影響患者的預后[16,23]。許多研究表明,在實體瘤中,例如肺癌、黑色素瘤和乳腺癌,常使用CT掃描評估腫瘤大小以確定腫瘤負荷[24-26]。由于DLBCL是一種全身性疾病,通常涉及全身淋巴結和結外組織,因此,認為正電子發射計算機斷層顯像-電子計算機X射線斷層掃描技術(positron emission tomography-computed tomography,PET-CT)成像是確定DLBCL患者腫瘤負荷最敏感和特異性的方法[27],但因費用昂貴在臨床的應用中經常受限。因此,尋找便捷經濟的指標更為實際可行,LDH在調控腫瘤細胞見得能量代謝中發揮著關鍵關作用,它可以介導丙酮酸與乳酸之間的相互轉化,許多腫瘤患者的血液或腫瘤分泌物中,都伴隨有LDH水平不同程度的升高[10]。有研究顯示,LDH是DLBCL患者腫瘤負荷的極好替代標志物,LMR與LDH的比率是能夠預測DLBCL患者生存的獨立預后生物標志物[8];楊迪等[28]研究結果與之相似,且進一步表明初診時高LMR/LDH提示DLBCL患者具有更好的預后。目前,LMR/LDH對僅患有DLBCL的研究比較多,LMR/LDH對的研究較少,在我國DLBCL合并乙型病毒性肝炎的患者并不少見。因此,在DLBCL合并HBV的疾病中尋找一種新的預后指標是新的出發點,而LMR/LDH對DLBCL合并乙型病毒性肝炎患者的預后是否有預測作用的研究尚比較缺乏,本研究旨在探索現有的指標是否可用來預測DLBCL合并乙型病毒性肝炎患者生存預后及價值。
本研究顯示,LMR/LDH是預測DLBCL合并乙型病毒性肝炎的患者OS和 PFS的獨立預后因素,LMR/LDH降低提示預后不良。劉琦等[29]研究結果顯示,低LMR/LDH對原發韋氏環DLBCL預后不良;楊迪等[28]研究結果也提示,低LMR/LDH對DLBCL患者預后不良。本研究中,與高LMR/LDH組患者相比,低LMR/LDH組患者臨床分期更晚、更高的EOCG及IPI評分、更多的結外受累數、LDH及β2-MG水平也更明顯升高,這些結果均提示低LMR/LDH預后不良。可見,本研究跟上述研究者所做的結果一樣,雖然研究對象不同,但都提示低LMR/LDH對患者是一種預后不良的指標。
綜上所述,在DLBCL合并乙型病毒性肝炎的患者中,治療前LMR/LDH≤0.008是OS和 PFS的獨立危險因素,LMR/LDH水平降低提示患者預后不佳,同時由于LMR/LDH可通過檢測外周血的血常規及LDH酶活性獲得,因此,LMR/LDH可作為一種經濟便捷的指標,用于評估合并乙型病毒性肝炎的DLBCL患者預后,也可以作為IPI評分系統的重要補充;但由于個體差異的存在,LMR/LDH值會因研究主體不同的臨界值而有所變化。由于本研究患者樣本量小、單中心研究以及隨訪時間較短等原因,仍有許多不足之處,故仍需開展多中心前瞻性研究,擴大樣本量,并進行長期隨訪,以進一步揭示LMR/LDH對DLBCL合并乙型病毒性肝炎患者預后的臨床意義。

