糖尿病腎病患者甲狀腺激素水平分析及小劑量甲狀腺素治療觀察
楊小鋼 浙江省桐廬縣中醫院 桐廬311500
朱阿楠 浙江省余姚市中醫院
在各種非甲狀腺性全身性疾病中,時常會出現血T3 降低,T4 降低或正常,反T3(rT3)升高,TSH 則正常,一般稱之為正常甲狀腺功能病態綜合征,并將T3 低下,T4、TSH 正常狀態稱為低T3 綜合征。低T3綜合征見于慢性肝病、急性或慢性感染、腎臟疾病、心臟和肺部疾病、腫瘤、外科手術后和創傷;也見于一些消耗性疾病,如未控制的糖尿病、大劑量糖皮質激素治療、進食中熱卡太少、饑餓患者和出生時的新生兒。為了解糖尿病腎病(diabetic kidney disease,DKD)與低T3 綜合征的關系,筆者對DKD 合并低T3綜合征患者應用小劑量左旋甲狀腺素(L-TH)補充治療,報道如下。
1 臨床資料
選取2006年1月—2010年3月余姚市中醫醫院和桐廬縣中醫醫院內科DKD 患者118例,微量白蛋白尿(MAU)(20~200mg/L)71例,大量白蛋白尿(>200mg/L)47例。DKD合并低T3綜合征52例,男20例,女32例,年齡56~78歲。52例隨機分一般治療組24例,左旋甲狀腺素組28例。同時隨機選取40例MAU正常的2型糖尿病患者為對照組。入選者既往均無甲狀腺疾病史,也未使用影響甲狀腺功能的藥物及有關治療,排除有明確心血管疾病、惡性腫瘤、妊娠或其他影響甲狀腺功能變化的患者。糖尿病患者診斷均符合1999年WHO診斷和分型標準,DKD患者除外其他原因引起的腎臟損害,并排除尿路感染。
2 治療方法
一般治療組采用正規降血糖、降血脂、抗血小板聚集配合血管緊張素轉換酶抑制劑(ACEI)治療,左旋甲狀腺素組在此基礎上加用L-TH 25~50μg/d,清晨頓服。檢測兩組治療前、治療后2個月的甲狀腺功能(FT3、FT4、TSH)和BUN、Scr、MAU、ALB。
3 結果
3.1 DKD 組與對照組血漿FT4、FT3 及TSH 水平比較 與對照組比較,DKD組FT3水平降低,差異有統計學意義(P<0.05)。微量白蛋白尿者與大量白蛋白尿者FT3水平均有降低,與對照組比較,差異有統計學意義(P<0.05)。血漿FT4、TSH 水平與對照組比較,差異無統計學意義(P>0.05),見表1。
表1 DKD組與對照組FT3、FT4及TSH值比較()

表1 DKD組與對照組FT3、FT4及TSH值比較()
注:與對照組比較,*P<0.05;與微量白蛋白尿組比較,△P<0.05
3.2 DKD組血漿FT3與BUN、Scr、MAU、ALB水平相關性分析 血漿FT3 與BUN、Scr、MAU 呈負相關關系,見圖1~3;FT3 與ALB 水平呈正相關關系,見圖4。
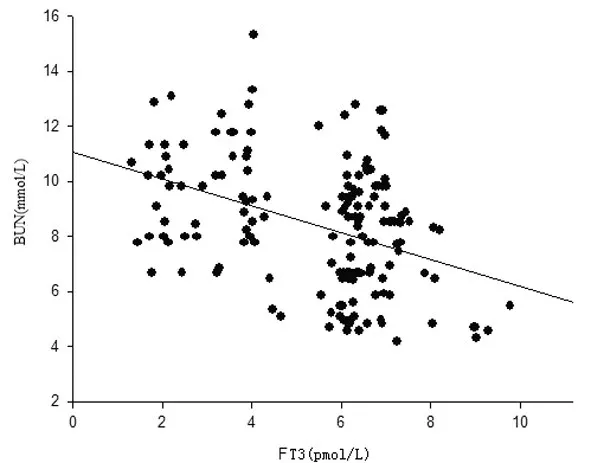
圖1 血漿游離T3水平與BUN水平相關分析(r=-0.404,P<0.05)

圖2 血漿游離T3水平與Scr水平相關分析(r=-0.323,P<0.05)

圖3 血漿游離T3水平與MAU水平相關分析(r=-0.657,P<0.05)

圖4 血漿游離T3水平與ALB水平相關分析(r=0.350,P<0.05)
3.3 左旋甲狀腺素組與一般治療組療效比較 52例DKD 合并低T3 綜合征患者治療后FT3 均有改善(P<0.05),左旋甲狀腺素組較一般治療組好轉更為顯著(P<0.05),治療前后FT4、TSH變化不明顯(P>0.05),見表2。
表2 DKD組治療前后甲狀腺功能比較()
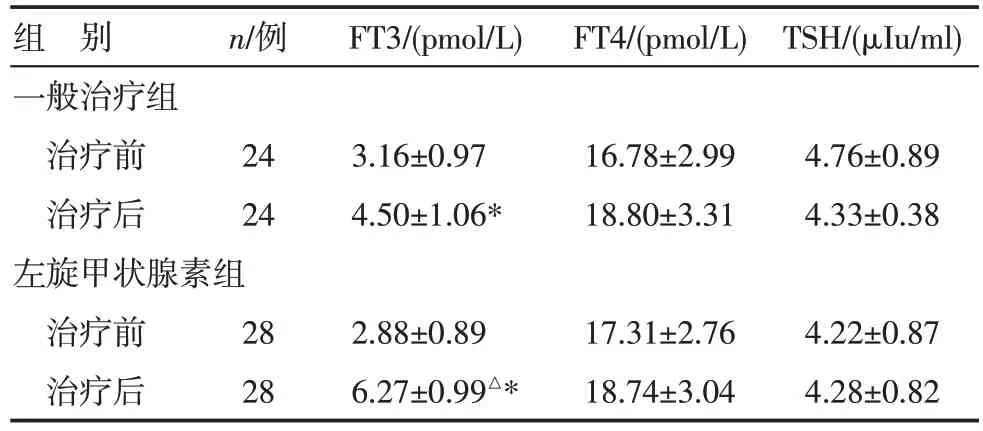
表2 DKD組治療前后甲狀腺功能比較()
注:與治療前比較,*P<0.05;與一般治療組比較,△P<0.05
52例DKD 合并低T3 綜合征患者治療后BUN、Scr 均有改善(P<0.05),但ALB 改善不明顯(P>0.05)。左旋甲狀腺素組治療后患者尿微量白蛋白(MAU)減少(P<0.05),一般治療組治療后MAU 改變不明顯(P>0.05);兩組治療后MAU比較差異有統計學意義(P<0.05),見表3。
表3 兩組治療前后BUN、Scr、MAU、ALB比較()

表3 兩組治療前后BUN、Scr、MAU、ALB比較()
注:與治療前比較,*P<0.05;與一般治療組比較,△P<0.05
4 討論
低T3 綜合征的發生機制有:①Kohrle[2]認為,低T3綜合征發生與疾病狀態時T3、T4外周存儲下降以及T3和T4的轉化異常有關。5'-脫碘酶活性的下降在循環中T3濃度降低過程中起主要作用;轉運T4和T3至含有5'-脫碘酶的組織(例如肝臟)途徑的損傷也是低T3 綜合征發生的一個重要的原因[3]。②李娟[4]、Debaveye 等[5]研究發現下丘腦-腦垂體功能不全,導致TSH、T3異常分泌。但在嚴重疾病情況下,TSH水平不僅低下且喪失脈沖式釋放的節律性。③細胞因子白細胞介素-2、白細胞介素-6、TNF-α等細胞因子釋放[6],通過多種途徑作用于下丘腦—垂體—甲狀腺軸,從而影響甲狀腺激素的合成、分泌、代謝和反饋等作用,成為全身性疾病發生低T3綜合征的主要發病機制之一[7]。
DKD患者由于胰島素絕對或相對不足導致高血糖等代謝紊亂影響甲狀腺激素的代謝,以及并發感染、血漿白蛋白降低,甲狀腺結合球蛋白合成減少,一些甲狀腺激素抑制物進入血循環等因素,直接或間接影下丘腦—垂體—甲狀腺軸系統功能,并使周圍組織的5'—脫碘酶的活性受到抑制,進而使T4經外環脫碘產生FT3下降。本組資料中,2型糖尿病發展為糖尿病腎臟疾病,FT3水平呈逐漸下降趨勢(P<0.05),并且大量蛋白尿組FT3 明顯低于微量蛋白尿組。因此,FT3 水平可以作為一個判斷DKD 疾病進程的指標。
有關腎臟疾病伴低T3 綜合征是否需要甲狀腺素的治療,目前尚無統一意見。有認為低T3綜合征時糖皮質激素受體減少,表現為激素耐藥,補充甲狀腺激素可增加其對糖皮質激素的結合力。本研究顯示,左旋甲狀腺素干預組的FT3水平明顯增高,尿蛋白水平下降,腎功能好轉,口服小劑量左旋甲狀腺激素治療的患者對甲狀腺素耐受性好,未出現明顯的副作用;因此認為小劑量左旋甲狀腺激素治療有助于DKD的緩解。其機制可能為甲狀腺素在肝、腎、肌肉中濃集,甲狀腺素的酚基主要在腎臟和巰基結合,應用L-TH后提高了甲狀腺素濃度,促進了蛋白質和酚基合成,甲狀腺素進入細胞內可能保持游離狀態,或與低親和力的胞漿受體,或與高親和力的核酸及線粒體結合[8],改善細胞代謝,使腎血循環改善,從而使腎基底膜得以恢復,腎功能改善,DKD 病情緩解。所以,DKD伴低T3綜合征患者在常規治療基礎上給予小劑量左甲狀腺素片有助于緩解病情。但對于左旋甲狀腺素片補充治療DKD的遠期療效、耐受性及其最佳劑量和療程等還有待于進一步探討。
[1]王蕾,高鋒,羅坤年.2型糖尿病患者晨尿微量白蛋白檢測的可靠性[J].上海醫學檢驗雜志,2001,16(6):361-362.
[2]Kohrle J.Thyroid hormone transporters in health and disease:advances in thyroid hormone deiodination[J].Best Praet Res Clin Endocrinol Metab,2007,21(2):173-191.
[3]Kuiper GG,Kester MH,Peeters RP,et al.Biochemical mechanisms of thyroid homone deiodination[J].Thymid,2005,15:787-798.
[4]李娟,郭永臣,王皓娟.慢性充血性心衰患者下丘腦—垂體—甲狀腺軸的變化[J].心血管康復醫學雜志,2003,10(12):402-404.
[5]Debaveye Y,Ellger B,Mebis L,et al.Tissue deiodinaseactivity during prolonged critical illness:effects of exogcnous thyrotropin-releasing hormone and its combination with growth hormone-releasing peptide-2[J].Endocrinology,2005,146(12):5 604-5 611.
[6]Lee WY,Kang MI,Oh KW,et al.Relationship between circulating eytokine levels and thyroid function following bone marrow transplantation[J].Bone Marrow Transplant,2004,33(1):93-98.
[7]Adler SM,Wartofsky L.The nonthyroidal illness syndrome[J].Endocrinol Metab Clin North Am,2007,36(3):657-672.
[8]池生盛.內分泌學與基礎[M].北京:科學出版社,1992:154-159.

