早產胎膜早破61例臨床分析
謝仲秋
胎膜早破指胎膜在臨產前破裂(premature rupture of membrane,PROM)。早產胎膜早破(preterm premature rupture of membranes)即發生于妊娠滿28周,但不足37足周的胎膜早破,嚴重威脅母嬰安全。現回顧2010年7月~2012年8月在我院住院分娩的61例早產胎膜早破患者的臨床資料,分析如下。
1 資料與方法
1.1一般資料2010年7月~2012年8月住院分娩產婦共3 142例,其中發生未足月胎膜早破61例。其中孕28~33+6周 24例,孕34~36+6周 37例;孕婦年齡17~46歲,平均(26.5±2.3)歲。61例中初產婦26例,經產婦35例,其中雙胎妊娠2例,單胎妊娠59例。
1.2診斷標準胎膜早破發生于妊娠不滿37周者。癥狀為無發動宮縮情況下孕婦突然感到有較多液體自陰道流出,腹壓增加時加重。陰道檢查后穹窿可見液池,觸不到前羊膜囊,上推胎先露時見到羊水自陰道流出。陰道流液檢測,石蕊試紙pH>6.5,陰道液涂片可見齒狀結晶[1]。B超、陰道鏡和羊膜鏡檢查均可協助診斷。
1.3統計學方法應用SPSS 12.0統計學軟件處理數據,計數資料采用χ2檢驗,P<0.05時為差異有統計學意義。
2 結果
2.1早產胎膜早破的易發因素分析引起胎膜早破的原因前3位分別是生殖道感染、胎位異常和流產引產史,分別占27.87%、18.03%和13.11%。見表1。
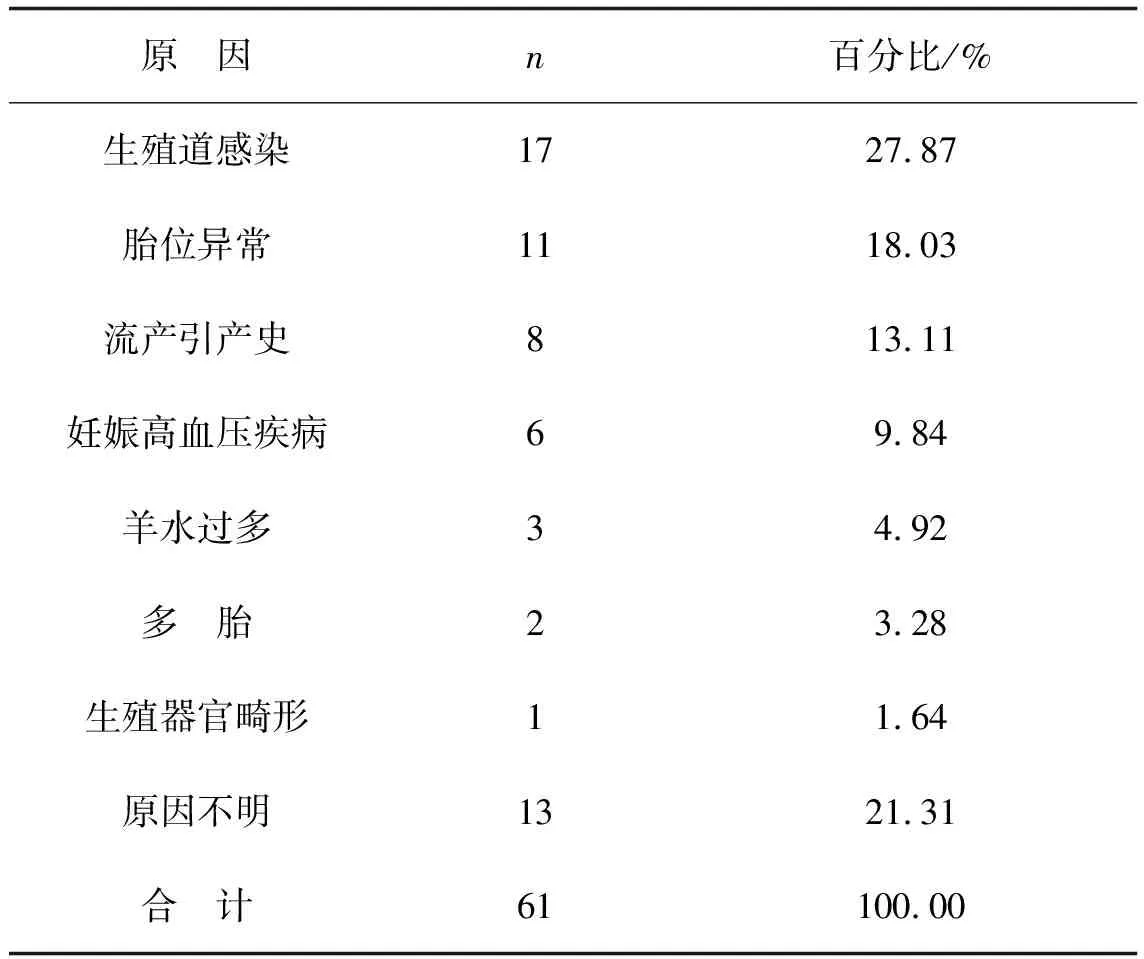
表1 PPROM患者的易發因素情況(n=61)
2.2不同孕周的分娩方式比較孕28~33+6周經自然分娩、陰道助產和剖宮產的發生率與孕34~36+6周兩組比較差異無統計學意義(P>0.05),見表2。
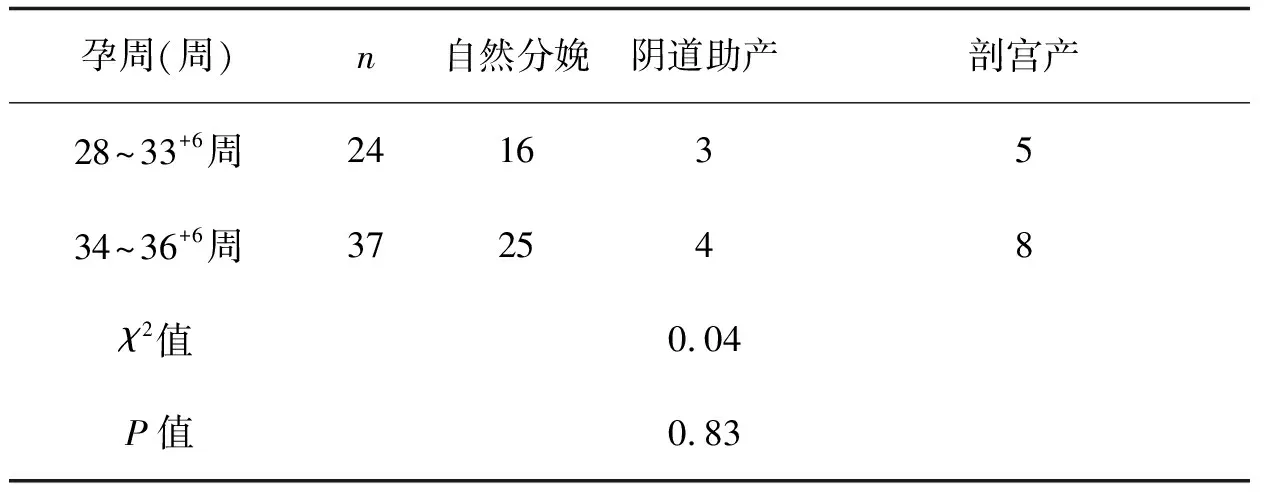
表2 PPROM患者不同孕周的分娩方式比較
2.3不同孕周的妊娠結局見表3。
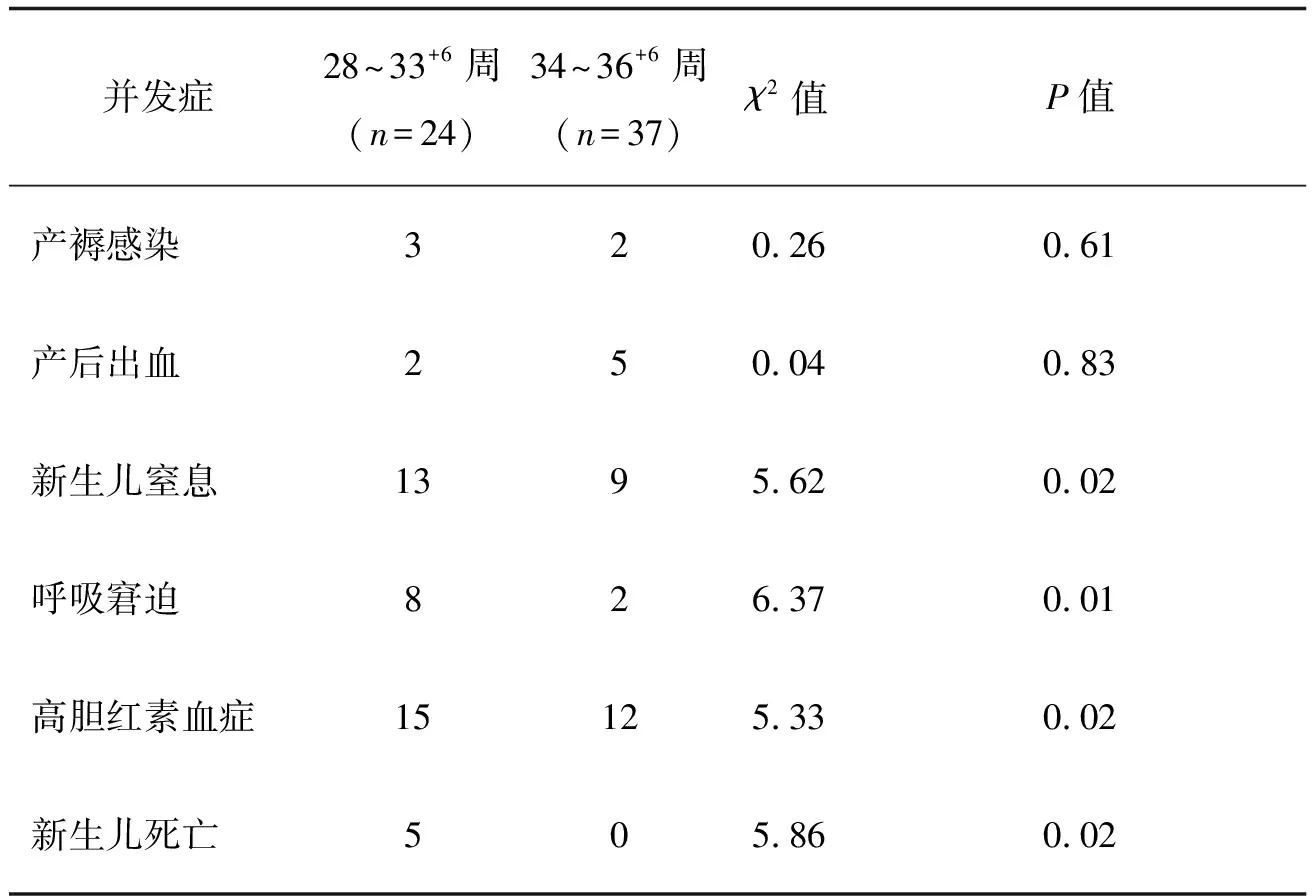
表3 PPROM患者不同孕周的妊娠結局
3 討論
3.1早產胎膜早破的易生因素及預防在臨床上,引起早產胎膜早破的因素很多,其中泌尿生殖道感染、胎位異常、有流產引產史是導致早產胎膜早破(PPROM)的前3位易發因素。本研究中分別占27.87%、18.03%和13.11%。泌尿生殖道感染是導致早產胎膜早破發生的重要因素,感染在所有因素中所占的比例最大。一方面生殖道感染的一些病原微生物產生的蛋白酶、膠質酶和彈性蛋白酶可以直接降低胎膜的基質及膠質,使胎膜的抵抗力減弱,胎膜的韌性降低,從而導致PPROM的發生[1];另一方面,下生殖道的許多微生物、內毒索及激活的各種細胞因子如白細胞介素-l(IL-1)、IL-6、IL-8,腫瘤壞死因子(TNF-ɑ),促進胎膜和蛻膜產生前列腺素誘發子宮收縮,加大管腔壓力,使胎膜發生破裂[2]。因此,我們應加強孕前及孕期保健,對生殖道感染的女性應進行積極治療痊愈后再懷孕,并且避免重體力勞動、妊娠晚期性生活等。
3.2不同孕周的分娩方式的選擇由于破膜后羊水減少,其減壓力的作用消失,加之胎兒尚不成熟,易發生宮腔內缺氧。胎膜早破合并早產時胎兒較小,可順利通過產道,適宜選擇陰道分娩[3]。選擇陰道分娩時產程中進行連續母嬰監護,有異常及時處理。適時行會陰切開,利于胎兒娩出。有產科指征者可選擇剖宮產,但不應一味強調胎膜早破是難產的早期表現[4]而過早施行剖宮產,失去陰道分娩機會。本研究孕28~33+6周經自然分娩、陰道助產和剖宮產的發生率與孕34~36+6周兩組比較差異無統計學意義(P>0.05)。
3.3不同孕周的妊娠結局及處理方法早產胎膜早破發生時間越早,臨床處理就越棘手。隨著胎齡的延長,胎兒成熟度增高,但感染的可能性也會成倍增加。本研究孕28~33+6周的孕婦產褥感染和產后出血的發生率與孕34~36+6周的孕婦相比兩組比較差異無統計學意義(P>0.05);但孕28~33+6周的新生兒死亡率和新生兒并發癥明顯高于孕34~36+6周的新生兒(P<0.05)。發生早產胎膜早破的孕婦入院后均立即要求臥床休息,取頭低足高位,對發生破膜6 h以上者常規使用抗生素,期待治療者嚴密母嬰監護,定期檢測血常規,CRP、宮頸分泌物培養及羊水檢測、B超檢查了解胎兒宮內發育、羊水等情況。對有宮縮但無禁忌證的患者應用硫酸鎂靜滴抑制宮縮、預防早產,常規使用促胎肺成熟藥物,如腎上腺糖皮質激素。對有感染征像者及難免早產者在應用抗生素的同時終止妊娠。
參考文獻:
[1]賈海珍.未足月胎膜早破158例臨床診治分析[J].中國實用醫刊,2012,39(9):77-78.
[2]郝敏.抗生素在未足月胎膜早破中的應用[J].中國實用婦科與產科雜志,2006,22(6):411-412.
[3]徐建平,王彥林,徐玉苑.胎膜早破合并早產110例妊娠結局分析[J].中國實用婦科與產科雜志,2002,18(10):627-628.
[4]蔡漢鐘.胎膜早破與難產[J].中國實用婦科與產科雜志,1999,12(1):7.

