宮頸錐切術對患者妊娠結局的影響
王衛華
據統計,HPV感染的高峰年齡為17~33歲,其中5%~10%患者感染持續進展為宮頸上皮內瘤變(CIN)。CIN已成為生育年齡婦女常見的婦科疾病之一[1]。宮頸錐切術是治療需保留生育能力罹患宮頸上皮內瘤變和宮頸原位癌患者的首選治療方法,因此手術對妊娠結局有何影響也倍受關注。作者對2009年3月~2012年2月在我院實施宮頸錐切手術,并且年齡≤40歲,有生育要求的患者48例進行生育情況隨訪,探討宮頸錐切術對患者妊娠結局的影響。
1 資料與方法
1.1資料來源收集2009年3月~2012年2月收治的因宮頸原位癌或宮頸上皮內瘤變(CIN)在我院實施宮頸錐切手術患者,按照納入標準入選48例患者作為觀察組進行生育情況隨訪。納入條件:①年齡≤40歲;②術前無不孕癥;③有生育要求;④能隨訪到的患者。隨機從同期孕前門診患者4 783例中抽取無宮頸錐切術史、年齡>40歲的婦女50例作為對照組。
1.2隨訪內容查閱病歷資料及電話隨訪兩組患者:一般情況、不良孕產史、妊娠經過等。
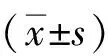
2 結果
2.1兩組病例一般情況比較年齡、身高、孕次、產次、不良孕產史比較差異均無統計學意義(P>0.05),見表1。
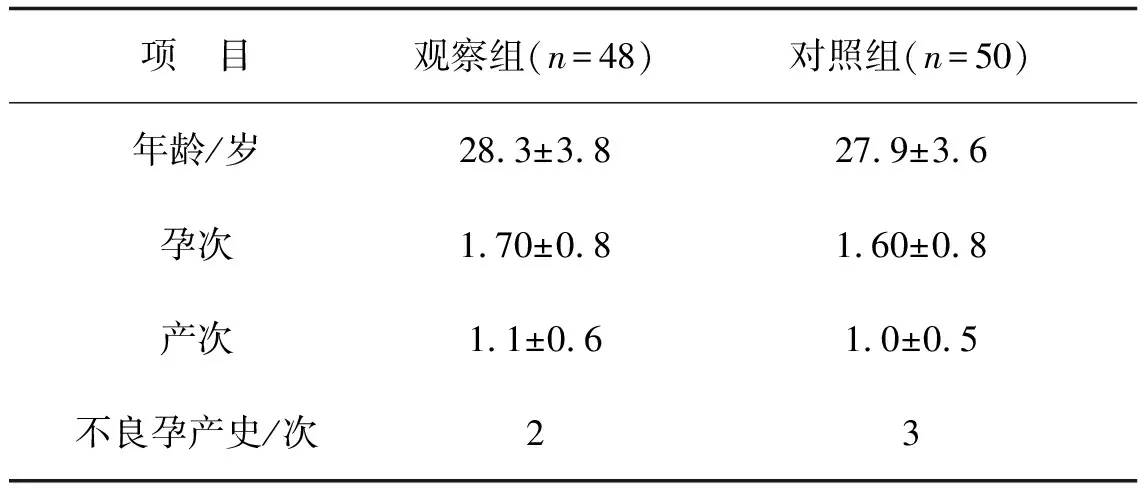
表1 兩組病例一般情況比較
2.2兩組病例妊娠、分娩結局比較觀察組未孕率4.2%(2/48)、流產率2.1%(1/48)、正常分娩率47.8%(23/48)、陰道助產率6.3%(3/48),分別低于對照組未孕率6.0%(3/50)、流產率2.0%(1/50)、正常分娩率52.0%(26/50)、陰道助產率8.0%(4/50),但差異均無統計學意義(P>0.05);觀察組早產率6.3%(3/48),較高于對照組4.0%(2/50),剖宮產率為 33.3%(16/48),則明顯高于對照組28%(14/50),但差異均無統計學意義(P>0.05)。見表2。
2.3兩組剖宮產指征比較本研究分析剖宮產指征時觀察組中社會因素占75.0%(12/16),高于對照組的21.5%(3/14),差異有統計學意義 (P<0.05),見表3。
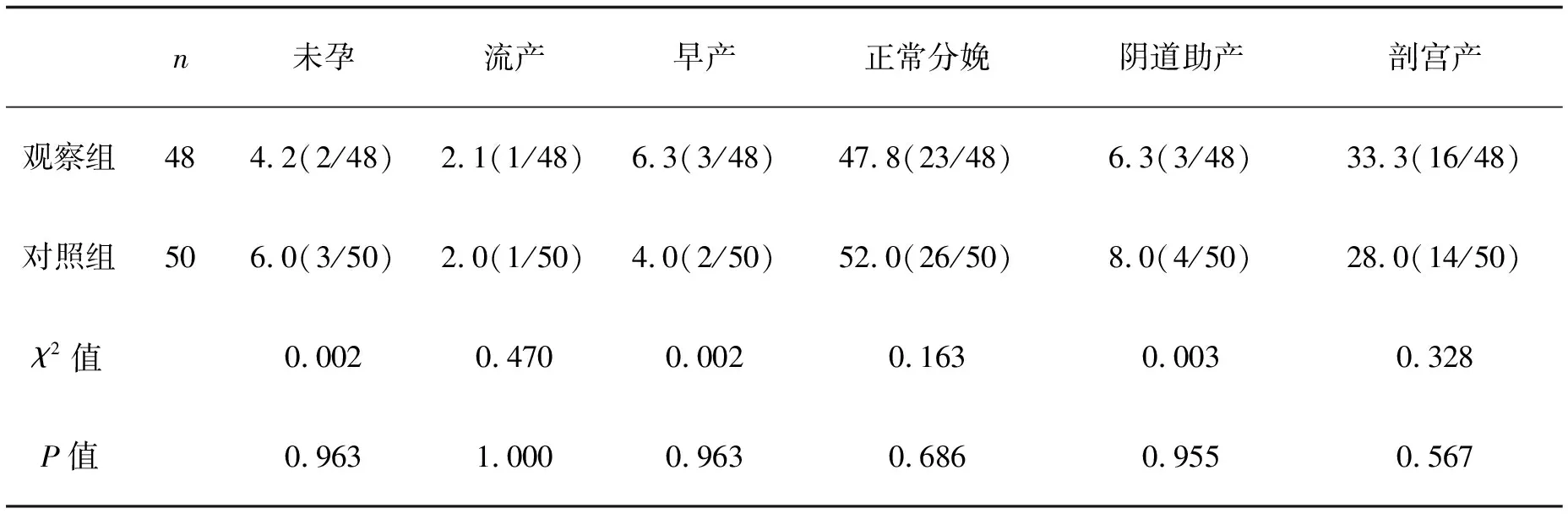
表2 兩組妊娠和分娩情況比較 %(例)
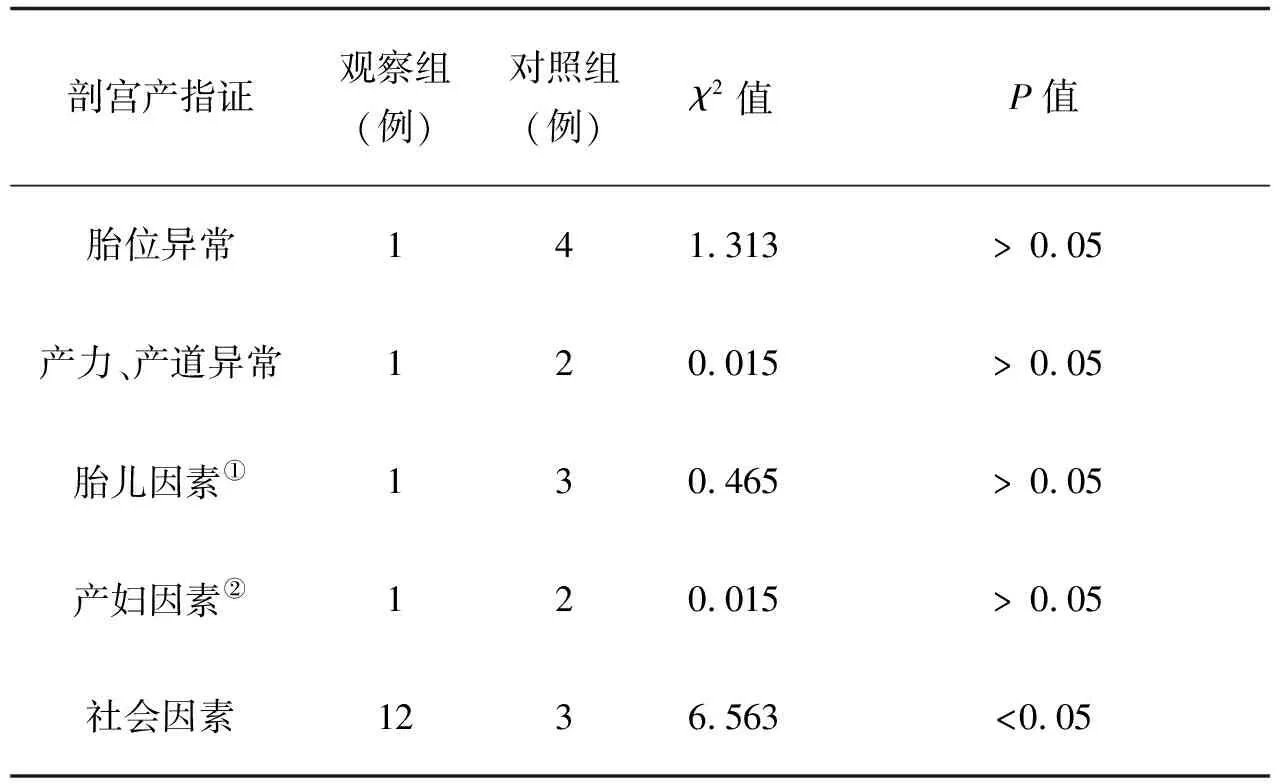
表3 兩組剖宮產指征情況比較
①胎兒因素包括巨大兒、胎兒窘迫和早產等
②母體因素包括妊娠合并癥及并發癥等
3 討論
宮頸錐切術對妊娠結局的影響一直頗有爭議。由于切除了部分宮頸組織、縮短宮頸的長度并降低宮頸承托力[2],易引起宮頸機能不全致早產;但近年來有學者[3]認為宮頸錐切術不會對患者妊娠結局有嚴重影響。另外,宮頸錐切術對已足月妊娠的孕婦分娩方式的影響也是令人關注的問題。本組資料中,觀察組和對照組一般情況、不良孕產史等差異無統計學意義(P>0.05);觀察組未孕率、流產率、正常分娩率、陰道助產率分別低于對照組,但差異均無統計學意義(P>0.05);觀察組早產率雖較高于對照組,剖宮產率則明顯高于對照組,但差異均無統計學意義(P>0.05)。
有學者認為:個別患者因為胎膜早破、多次流產史、巨大兒、骨盆出口狹窄等行剖宮產,但多數患者還是由于社會心理因素[3]。但本研究觀察組妊娠合并癥及并發癥發生率并不高,反而低于對照組,可能與本研究樣本量小有關,還有待于大樣本量的研究加以驗證。本研究分析剖宮產指征時觀察組中社會因素高于對照組,與上述觀點吻合。這可能與宮頸錐切術后患者和家屬可能懼怕因分娩造成宮頸再次損傷而且認為胎兒為“珍貴兒”有關。宮頸錐切術后患者和家屬往往都有沉重的心理負擔,唯恐因自然分娩和陰道助產對胎兒和產婦健康有危脅。作者認為一方面應加強與患者和家屬溝通,使其消除疑慮。另一方面加強孕期管理,及時發現并治療陰道炎癥,改善早產等不良圍生結局,也有望降低剖宮產率[4]。
因此結合臨床實際我們認為,宮頸錐切術后對患者妊娠結局無明顯影響,宮頸錐切術并不一定導致宮頸性難產,宮頸錐切術后不應成為剖宮產的指征,應加強宣傳和引導。
參考文獻:
[1]樂杰.婦產科學[M].6版.北京:人民衛生出版社,2004:89-94.
[2]Van de Vijver A,Poppe W,Verguts J,et a1.Pregnancy outcome after cervical conisation:a retrospective cohort study in the leuven university hospital[J].BJOG,2010,117(3):268-273.
[3]賀豪杰,潘凌亞,黃惠芳,等.宮頸錐切術對宮頸上皮內瘤變患者妊娠及其結局的影響[J].中華婦產科雜志,2007,42(8):515-517.
[4]潘玲,賀晶.宮頸冷刀錐切術對生育能力及妊娠結局的影響[J].實用婦產科雜志,2012,28(6):471-475.

