瘢痕子宮患者再次妊娠剖宮產產后出血的相關因素分析
曾源嬌
廣東省臺山市人民醫院婦產科,廣東臺山529200
造成瘢痕子宮的最常見原因包括剖宮產術、子宮肌瘤切除術以及子宮修補術等[1]。近年來,隨著剖宮產手術率的逐漸上升,瘢痕子宮患者再次妊娠的危險性及并發癥的防治措施也逐漸被人們重視起來。瘢痕子宮再次剖宮產產后出血(postpartum hemorrhage,PPH)是瘢痕子宮患者最常見的剖宮產術后并發癥之一,嚴重危害了產婦的生命安全[2]。同時,研究還發現瘢痕子宮產婦再次妊娠會增加剖宮產術后并發癥的發生率。因此,本研究對130 例已經確診為瘢痕子宮并再次妊娠行剖宮產術的產婦和130 名進行剖宮產術的初產婦進行比較分析,觀察總結導致瘢痕子宮患者再次妊娠剖宮產產后出血的相關因素及瘢痕子宮患者再次妊娠剖宮產容易引起的并發癥的有效防治手段,為臨床預防和治療提供理論基礎,現將結果報道如下。
1 資料與方法
1.1 一般資料
選取2012 年1 月~2013 年12 月我院婦產科收治的已經確診為瘢痕子宮并再次妊娠行剖宮產術的產婦130 例,設為觀察組;另選取同時期于我院婦產科就診的130 名進行剖宮產術的初產婦,設為對照組。兩組產婦均已排除有凝血功能障礙、心肺功能障礙及合并其他臟器、系統疾病的產婦。觀察組產婦的年齡為21 ~40 歲,平均(29.4±3.3)歲;孕周36 ~42 周,平均(39.1±2.3)周;再次妊娠的時間距離上次行剖宮產術17 個月~6 年。對照組產婦的年齡為22 ~39 歲,平均(29.2±3.1)歲;孕周36 ~42 周,平均(39.2±2.1)周。兩組產婦的一般資料如年齡、孕周、BMI 等相比較,無明顯差異(P >0.05),具有可比性。
1.2 手術方法
兩組產婦入院后均未進行試產,在硬膜外麻醉下進行子宮下段剖宮產術。觀察組瘢痕子宮產婦在原切口處將瘢痕組織切除后再進行手術,于下腹的瘢痕部位將瘢痕組織切掉,行一縱行切口,依次切開腹部組織,分離粘連的部位,隨后將子宮下段暴露。切開子宮下段并分離子宮肌層10cm,將胎兒取出后依次縫合腹壁。對照組產婦進行常規剖宮產術。兩組產婦術中均常規縫合子宮及腹膜切口,皮膚切口采用可吸收線皮內縫合。
1.3 術后觀察指標
比較兩組產婦剖宮產后出血例數、平均每例的出血量和并發癥發生率,并分析觀察組產婦剖宮產術后出血的相關因素以及手術時間與產后出血量的關系。
1.4 統計學方法
使用SPSSl5.0 軟件對統計結果進行分析。計量資料以()表示,采用t 檢驗;計數資料采用x2檢驗。P <0.05 為差異有統計學意義。
2 結果
2.1 兩組產婦剖宮產術后出血例數和平均出血量比較
兩組產婦剖宮產術后共有34 例出現產后出血的狀況。其中觀察組瘢痕子宮的產婦剖宮產產后出血共計24 例,占總數的18.46%,每例產婦的平均出血量為(319.1±67.8)mL;對照組產婦剖宮產產后出血共計10 例,占總數的7.69%,每例產婦的平均出血量為(190.7±74.2)mL。觀察組產婦剖宮產產后出血例數和平均出血量明顯高于對照組(P <0.05)。見表1。
2.2 兩組產婦剖宮產術后并發癥類型及發生率比較
觀察組瘢痕子宮的產婦產后出現并發癥共計58 例(44.62%),其 中 包 括 胎 盤 粘 連32 例(24.62%)、前置胎盤12 例(9.23%)、子宮破裂8 例(6.15%)以及胎盤植入6 例(4.62%)。對照組產婦剖宮產后出現并發癥共計6 例(4.62%),其中包括胎盤粘連4 例(3.08%)和前置胎盤2 例(1.54%)。觀察組瘢痕子宮的產婦行剖宮產后出現胎盤粘連、前置胎盤、子宮破裂、胎盤植入等并發癥的概率明顯高于對照組(P <0.05)。見表2。

表1 兩組產婦剖宮產術后出血例數和平均出血量比較
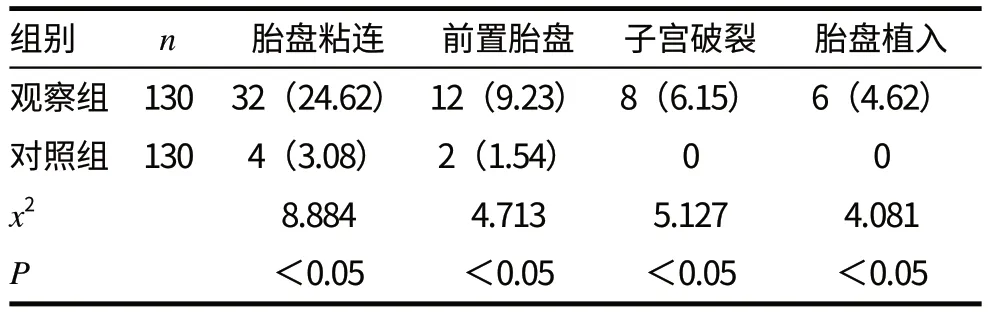
表2 兩組產婦剖宮產并發癥類型及發生率比較[n(%)]
2.3 觀察組24例剖宮產產后出血的相關因素
觀察組瘢痕子宮的行剖宮產的產婦共130 例,其中24 例出現產后出血的狀況,占總數的18.46%。分析其產后出血的相關因素:宮縮乏力的產婦13例,最為常見,占總數的54.17%;腹腔粘連的產婦5 例,占總數的20.83%;胎盤因素導致出血的產婦5 例,占總數的20.83%;軟產道裂傷的產婦1 例,最少見,占總數的4.17%。見表3。
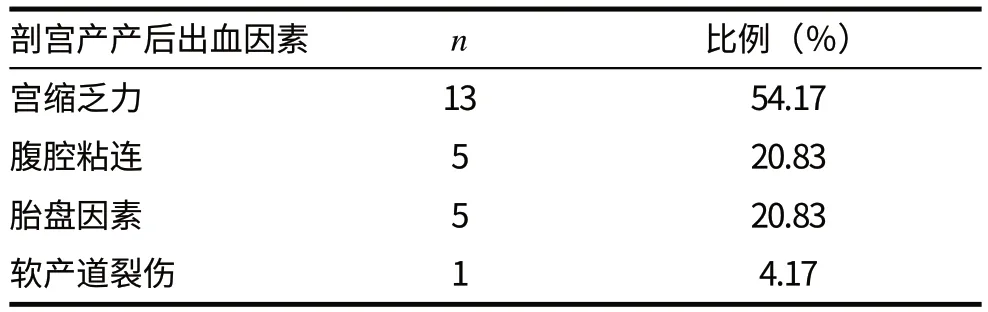
表3 觀察組24例剖宮產產后出血的相關因素
2.4 觀察組產婦剖宮產手術時間與產后出血量的關系分析
觀察組瘢痕子宮的產婦進行剖宮產產后出血量和剖宮產手術時間呈遞增的關系,當手術時間≥60min 時,產婦的平均產后出血量為539.81mL;當手術時間<60min 時,產婦的平均產后出血量為266.67mL,差異具有統計學意義(P <0.05)。見表4。

表4 觀察組產婦剖宮產手術時間與產后出血量的關系
3 討論
3.1 瘢痕子宮產婦剖宮產術后并發癥分析
造成瘢痕子宮的最常見原因包括剖宮產術、子宮肌瘤切除術以及子宮修補術等。瘢痕子宮再次剖宮產術產后出血是瘢痕子宮患者最常見的剖宮產術后并發癥之一,嚴重危害了產婦的生命安全[3]。從表1 可以看出,觀察組瘢痕子宮的產婦剖宮產產后出血共計24 例,占總數的18.46%,每例產婦的平均出血量為(319.1±67.8)mL;對照組產婦剖宮產產后出血共計10 例,占總數的7.69%,每例產婦的平均出血量為(190.7±74.2)mL。因此我們可以得出結論,瘢痕子宮的產婦行剖宮產產后的出血率和平均出血量明顯增加。另一方面,觀察組瘢痕子宮的產婦產后出現并發癥共計58 例(44.62%),其中包括胎盤粘連32 例、前置胎盤12 例、子宮破裂8 例以及胎盤植入6 例。對照組產婦剖宮產后出現并發癥共計6 例(4.62%),其中包括胎盤粘連4例和前置胎盤2 例。通過表2 我們可以得出結論,瘢痕子宮的產婦行剖宮產后出現胎盤粘連、前置胎盤、子宮破裂、胎盤植入等并發癥的概率明顯增高。
3.2 瘢痕子宮產婦剖宮術后出血的相關因素分析
3.2.1 宮縮乏力 宮縮乏力是瘢痕子宮產婦剖宮產術后出血的最主要原因[4]。在本研究中,24 例瘢痕子宮產婦剖宮產術后出現產后出血的狀況,其中是由宮縮乏力所導致的出血的產婦13 例,最為常見,占總數的54.17%。由于剖宮術、子宮肌瘤切除術以及子宮修補術等原因造成子宮瘢痕形成,瘢痕處的子宮肌纖維的彈性和縮復能力降低,引起術后宮縮乏力從而導致產后出血。
因此,對于瘢痕子宮產婦行剖宮產術時,要時刻觀察患者宮縮的頻率、強度,一旦出現宮縮乏力的情況,立即使用縮宮素20 單位對宮體進行注射等藥物積極促進子宮收縮,必要時可行Blynch 縫合或子宮動脈縫扎術以達到迅速止血的目的。同時,術中術者應該熟練應用縫合技術,減少縫合時間的同時保證創口對合整齊,使傷口達到良好愈合的目的,減少術后子宮瘢痕的形成,從根本上減少產婦再次妊娠剖宮術后出血及并發癥發生的概率。
3.2.2 腹腔粘連 腹腔粘連也是瘢痕子宮產婦剖宮產術后出血的一項非常重要的原因[5]。在本研究中,24 例瘢痕子宮產婦剖宮產術后出現產后出血的狀況,其中腹腔粘連的產婦5 例,占總數的20.83%。產婦剖宮產術后腹腔粘連的程度取決于自身的體質、術者的縫合方式、熟練程度以及手術時間等。產婦的腹直肌和腹膜粘連、增生、結構不清會使得手術時間大大增加。從表4 的結果來看,瘢痕子宮的產婦進行剖宮產后出血量和剖宮產手術時間呈遞增的關系,當手術時間≥60min 時,產婦的平均產后出血量為539.81mL;當手術時間<60min 時,產婦的平均產后出血量為266.67mL。因此,瘢痕子宮的產婦進行剖宮術后出血很大一部分原因是由于腹腔粘連導致手術時間增加而引起的。
目前,針對腹腔粘連的產婦沒有特別好的解決方法。初次剖宮產或子宮手術時盡量減少引起腹腔粘連的可能才是根本措施。盡量減少手術創傷,采用整齊的縫合方式并使用抗生素配液灌洗腹腔能夠有效減少腹腔粘連的發生。同時,瘢痕子宮產婦再次剖宮術時應盡量減少手術時間,以達到降低出血量,保護產婦人身安全的目的。
3.2.3 胎盤因素 胎盤因素也是瘢痕子宮的產婦進行剖宮產后出血的常見原因[6]。表2 顯示,瘢痕子宮的產婦產后出現并發癥共計58 例,其中包括胎盤粘連32 例、前置胎盤12 例以及胎盤植入6 例。而對照組初產婦剖宮產后出現并發癥共計6 例,其中包括胎盤粘連4 例和前置胎盤2 例。因此我們可以得出結論,瘢痕子宮的產婦妊娠時發生前置胎盤、胎盤植入、胎盤粘連的概率大大增加。前置胎盤發生主要原因是造成子宮瘢痕的手術方式同時也對子宮內膜造成了機械性損傷,使子宮內膜感染、血供不足,產婦再次妊娠時著床的受精卵為了獲取足夠的營養而擴大胎盤的面積,從而導致了胎盤前置的發生。胎盤植入和胎盤粘連則是由于損傷的子宮內膜發育不良,使胎盤的絨毛侵入子宮肌層,著床時受精卵的絨毛附著異常,目前沒有良好的防治措施,產婦應當定期產前檢查,及時調整策略。
3.2.4 軟產道裂傷 軟產道裂傷也是產婦進行剖宮產后出血的常見原因之一[7],但在本研究中是造成瘢痕子宮的產婦進行剖宮產后出血的一共次要因素。巨大胎兒、難產、急產或手術操作不當都可能導致軟產道裂傷而使術后出血的狀況發生。
3.2.5 凝血功能障礙 凝血功能障礙則是瘢痕子宮的產婦進行剖宮產術產后出血的不太常見的原因[8]。由于患者的遺傳性或獲得性的凝血因子缺陷而導致凝血功能異常,臨床上能夠導致凝血功能異常的產科常見疾病包括羊水栓塞、HELLP 綜合征、創傷性分娩等,嚴重危害了產婦的生命安全[9-11]。因此定期產前檢查是防治凝血功能障礙導致產后出血的有效手段。
綜上所述,瘢痕子宮的產婦再次妊娠會使胎盤粘連、前置胎盤、子宮破裂和胎盤植入等并發癥的的發生率提高,同時也會增加產婦剖宮產產后出血的概率和出血量[12]。造成瘢痕子宮的產婦剖宮產產后出血的主要因素包括宮縮乏力、腹腔粘連、胎盤因素和軟產道裂傷[13]。我們應當重視引起產后出血的這些相關因素,采取積極的預防和治療措施,以達到減少產婦剖宮產產后出血發生的目的,最大程度的保障產婦的生命安全。
[1] 侯常,劉寶玲.胎盤植入子宮疤痕處并產后出血12 例分析[J].中國婦幼健康研究,2012,23(13):534-535.
[2] 韋淑芬.瘢痕子宮患者再次妊娠剖宮產產后出血的相關因素分析[J].中國現代醫生,2013,51(27):132-134.
[3] 徐文洪.瘢痕子宮中期妊娠引產出血19 例臨床分析[J].中國醫藥指南,2012,10(20):186-187.
[4] 蘇愛玉.疤痕子宮再次妊娠75 例分娩方式的臨床分析[J].中國實用醫藥,2010,5(3):154-155.
[5] 李嬌.瘢痕子宮再分娩剖宮產相關因素與并發癥的臨床分析[J].中國當代醫藥,2013,20(29):14-15.
[6] 滑文美.剖宮產產后出血的相關危險因素調查及干預措施[J].血栓與止血學,2013,19(6):267-269.
[7] Anderson,Janice M,Etches,et al.Prevention and Management of Postpartum Hemorrhage[J].American Family Physician,2007,75(6):875-882
[8] 胡桂華.瘢痕子宮足月妊娠分娩方式的探討[J].中國當代醫藥,2012,19(19):235-236.
[9] 張中華.78 例瘢痕子宮妊娠陰道分娩臨床分析[J].中國當代醫藥,2012,19(19):249-250.
[10] 賈麗.157 例瘢痕子宮再次剖宮產術中出血情況分析[J].中國醫藥導報,2010,7(11):48-49.
[11] 胡春霞,陳蔚,凌奕,等.產后出血的相關高危因素和流行病學特征分析[J].海南醫學院學報,2013,19(9):1292-1294.
[12] 劉朝霞.剖宮產瘢痕子宮再次足月妊娠分娩方式的臨床探討[J].中外醫學研究,2012,10(17):64-65.
[13] 包家梅.瘢痕子宮再次妊娠分娩的臨床分析[J].右江醫學,2012,40(4):565-566.

