醫療服務信息披露管制:新加坡經驗及其啟示
陳 剛
(浙江財經大學經濟與國際貿易學院,浙江 杭州 310018)
一、引 言
自從2009年新醫改以來,我國在加大公立醫院政府投入、建立全民基本醫保體系、提高醫保補助標準及報銷比例、建立國家基本藥物制度等方面取得了顯著的階段性成就。但是,新醫改也產生了兩大新問題:醫療費用高漲,醫保基金嚴重透支風險已經顯現[1][2];醫患沖突加劇,暴力傷醫事件井噴式爆發[3]。當前醫療效率和醫患關系的雙重惡化為世界各國醫療改革所鮮見,如不及時妥善解決,新醫改不僅難以實現保障醫療服務公益性、可及性的既定目標,而且將危及作為改革推動者的政府的公信力。事實上,新醫改的核心在于通過醫療體制變革建立新的醫療衛生體系運行機制,增加醫療供給、提高服務效率,保障醫療服務的公益性、可及性,而變革的關鍵則在于明確變革方向,正確處理市場和政府在醫療資源配置中的關系[4]。這是保證新醫改政策有的放矢、有章可循的關鍵所在,而上述兩大醫改新問題的癥結恰恰在于當前我國醫療體制變革方向不明、政策失當。
縱觀近年來世界主要發達國家的醫改實踐,無論是上世紀80年代前實行“計劃+管控”體制,導致醫療服務效率低下、供求失衡加劇的新加坡、英國,還是奉行“自由市場”體制、醫療費用居高不下、民眾負擔沉重的美國,無不在向“市場”要效率,以效率促進供求和諧,向著“市場+管制”體制轉型,即通過引入醫療服務信息披露管制等社會性管制,構筑、完善醫療市場,實現市場機制核心作用和政府管制輔助作用兩者優勢互補,保障醫療服務的公益性、可及性。
近觀我國,改革開放特別是上世紀90年代以來,我國醫療體系開始由傳統“計劃+管控”體制向市場化方向轉型,逐步演變為一種“市場+管控”的過渡型體制。多年來,該體制因政府投入責任嚴重缺失而被解讀為“過度”市場化并廣為社會所病垢[5][6]。2009年起動的新醫療改革強調頂層設計,強化政府責任,力保醫療服務公益性、可及性,這無疑是正確的,然而在醫療體制變革的核心問題上卻方向不明,導致政策實踐中過度強化政府行政管控,市場機制被嚴重削弱,諸如收編村醫、回購已售公立醫院、強推績效工資、藥占比(抗生比、基藥比)等行政考核措施層出不窮。無節制的行政管控不僅無法消除醫療行業本身的市場活動、規范醫療行為,反而已在更深層次上引發醫療行為扭曲,加劇醫患沖突,推高醫療費用。因此,從本質上說,當前新醫改面臨的兩大突出問題無疑是我國醫療體制市場化轉型不到位所致。
作為醫療體制市場化轉型的成功典范,無論是醫療服務效率,還是醫患關系的和諧程度,新加坡所擁有的醫療服務體系都是世界上最為成功的[7]。轉型后的新加坡醫療體制是一個市場機制為核心、政府管制為輔助的體制,其中市場機制對醫療資源配置起決定性作用,以醫療服務信息披露為核心的政府管制政策體系則起輔助性作用。特別值得關注的是,新加坡醫療改革并非一帆風順,在改革的關鍵時期,引入新的社會性管制工具——信息披露管制,對于構筑完善醫療市場、實現體制轉型起到了非常關鍵的作用,堪稱是世界醫療管制政策實踐領域的一個偉大創舉。新加坡以信息披露管制推動醫療體制成功轉型的創新實踐為我國新醫療改革提供了嶄新的視角和思路,其重大借鑒價值在于:一、新加坡經驗可以理解為一種高效的區域醫療模式,而我國醫療市場的區域性、層級性特征明顯,因而對于我國醫療體制變革和優化極具借鑒價值;二、醫療體制變革后的新加坡,服務質優價廉,醫患關系和諧,這對于醫療費用高漲、醫患沖突頻發的我國而言,特別具有借鑒意義。
從國內外研究現狀看,學界對新加坡醫療改革的研究主要集中在公立醫院公司化改革[8][9]、醫療保障制度[10][11][12]和醫療管制政策[13][14][15]三個方面。其中,前兩者研究文獻較多,醫療管制專題研究文獻較少,論及住院服務分級補貼管制、行業準入管制、醫療職業管制的文獻較多,涉及信息披露管制的研究極少。雖然也有個別文獻分析了醫療服務信息披露管制政策[13][14],但其實踐介紹成份多,理論分析少,由于當時尚處于披露管制實踐初期,文獻尚未對信息披露管制的內在機制作過分析,也未曾從新加坡醫療體制轉型的歷史脈絡中考察信息披露管制的重要地位,因而未能揭示信息披露管制對于該國實現市場導向體制轉型所起的關鍵作用,未能指出信息披露管制對后起國家醫療體制改革的借鑒價值。區別于現有研究文獻,本文重視信息披露管制對于醫療體制轉型的關鍵作用,強調信息披露管制的內在機制剖析,并從歷史背景、經濟邏輯和政策框架三個方面專門對新加坡信息披露管制政策作深入地梳理、分析,揭示其對我國醫療體制改革的借鑒價值,據此提出我國下一步醫改應予突破的政策重點。
二、新加坡醫療服務信息披露管制的歷史背景
新加坡醫療服務信息披露管制的出臺背景根植于該國醫療體制的改革歷史中。從1965年獨立至今,新加坡醫療體制改革經歷了三個階段(見圖1)。第一階段為獨立后到上世紀80年代初的“計劃+管控”體制階段。新加坡系英聯邦成員國家,獨立后沿襲英國建立了全民免費醫療的“計劃+管控”體制,全面取消市場作用,消除醫療機構的逐利導向,其關鍵舉措是:一、醫療機構國有化改造,二、強化醫療行業的進入控制、固化國有醫院壟斷地位,三、強化價格和收入管制,核定醫藥價格和醫療機構定額補助,收入與業務量脫鉤。經過二十余年運行,全民免費的新加坡醫療服務業已經深陷于效率低下、供求失衡的困局,一方面醫療資源浪費嚴重,成本高啟,國家難以承受之重,另一方面醫療供給嚴重不足,民眾就診等待時間漫長,嚴重危及可及性。這就充分暴露出了“計劃+管控”體制的固疾:“計劃+管控”體制雖然對于滿足低層次、單一化的醫療需求能起到暫時作用,但它無法對微觀個體(醫療服務供給者、需求者)提供長期有效激勵,無法滿足患者多層次、多樣化的醫療需求,因而與經濟社會的長期效率要求不相兼容。
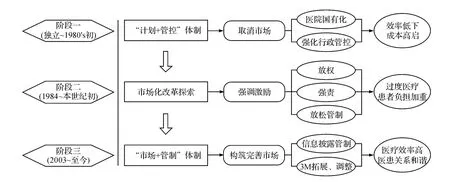
圖1 新加坡醫療體制改革的三個階段
第二階段為1984年開始到本世紀初的放棄“計劃+管控”體制、探索市場化改革階段。此階段改革圍繞“激勵”展開,特點是放權、強責、放松管制。放權就是取消對公立醫院醫療行為的直接行政干預,實施公立醫院公司化改造。強責就是建立醫療儲蓄賬戶(Medisave)、健保雙全保險(MediShield)和醫療救助基金(Medifund),在民眾互助和政府補助前提下,強化患者個人支出責任。放松管制就是放松門診和住院服務價格管制,放松民營醫療進入管制,鼓勵發展私人診所和民營醫院。上述改革措施的目的在于讓供求雙方的決策更為理性,以市場促效率,從而破解醫療效率低下困局。但新加坡政府忽視了一點,即由于醫療服務的嚴重信息不對稱和公司化后公立醫院的絕對市場主導地位,此時患者并無真正的就醫決策權,①此時私人診所和民營醫院弱小,后來把3M體系僅限于公立醫院范圍內使用,后來才拓展到私人醫院和社團醫院領域。因而,市場的嚴重缺陷和不完善,反而使得公立醫院逐利性充分暴露,導致嚴重的過度醫療,患者負擔急劇加重。
第三個階段是2003年開始至今的市場化改革延續、深化,“市場+管制”體制形成階段。面對公立醫院公司化改造后的過度醫療問題,新加坡政府繼續堅持市場化改革方向,于2003年10月,把醫療服務信息披露管制作為一項重大政策創新加以運用[16],并以信息披露管制為核心,逐步對原先的3M制度及相關政策作相應的拓展、調整。其目標是強制醫院披露信息,通過信息披露,緩解醫療市場的信息不對稱性,賦予患者真正的就醫決策權,構筑、完善醫療市場,強化供給競爭,以競爭矯正過度醫療行為。經過十余年的政策實踐,新加坡醫療服務信息披露管制取得了顯著成效:在此政策推動下,各項管制政策形成了以信息披露為核心的耦合框架,醫療市場逐步得以構筑和完善,“市場+管制”醫療體制架構基本形成,體制效率開始展現,醫療服務業從此走上良性高效的發展軌道。
新加坡醫療體制改革和管制政策演變的總趨勢是向“市場”要效率,以效率促進供求和諧,通過放松政府行政管控,構筑、完善醫療市場,讓市場發揮資源配置的決定作用。三十余年來,新加坡一直堅持醫療體制改革的市場化方向不動搖,而醫療服務信息披露管制則是該國醫療體制市場化改革深化的關鍵性舉措,對于“市場+管制”醫療體制的最終形成起著決定性作用。目前,醫療服務信息披露管制已經處于新加坡醫療政策框架體系的核心地位,對于醫療“控費(用)增效(率)”舉足輕重,成為新加坡“市場+管制”醫療體制的基石。
三、新加坡醫療服務信息披露管制的經濟邏輯
信息不對稱引起的醫療市場失靈是新加坡醫療服務信息披露管制的邏輯起點。衛生經濟理論研究表明,醫患信息不對稱是醫療需求代理存在的基礎,由于代理方的信息優勢,自由市場很容易出現供給誘導需求,導致過度醫療,而傳統的經濟性管制如總額預付、價格管制等又容易抑制供給積極性,產生醫療不足,其結果都將偏離社會最優,損害醫療服務的公益性、可及性[17][18]。與此同時,醫療需求的區域性、層級性本身也容易形成醫方的區域市場壟斷勢力,而上述的醫患信息不對稱及需求代理又進一步增強醫方的這種壟斷力量,加劇醫療行為扭曲。因此,醫患信息不對稱是醫療市場失靈的關鍵所在,也是政策最難治理的部分,可以說,醫療市場失靈的關鍵癥結即在于醫療信息供求的失衡。
針對醫患信息不對稱這一醫療市場失靈的關鍵癥結,新加坡政府創造性地引入醫療服務信息披露管制,旨在緩解信息不對稱性,構筑、完善醫療市場,讓市場對資源配置起決定性作用,利用市場力量矯正公立醫院公司化改造后的過度醫療行為,控制醫療費用、提高醫療質量。具體做法是:一、通過制訂政策強制公立醫院披露醫療服務信息,同時鼓勵私立醫院、私人診所和社團醫院等醫療機構披露相應信息;二、要求披露的醫療信息包括各級病房的住院費用、各種疾病的治療收費等費用信息,也包括醫療服務水平、住院時間和候診時間、醫院接收各項治療的數量、患者滿意度等醫療質量信息,還包括醫療不利事件信息;三、各醫療機構信息收集整理后,都要上報新加坡衛生部,由衛生部通過官方網站予以公示,以供公眾查閱和決策參考[16]。
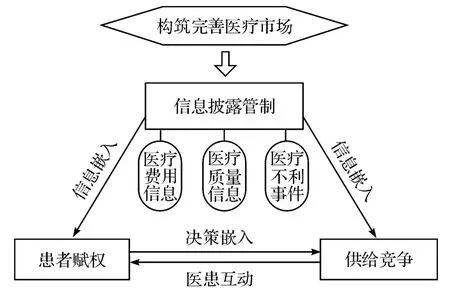
圖2 信息披露管制的雙邊嵌入機制
從理論上講,任何信息披露管制政策成功的關鍵在于信息的雙邊嵌入性(double-sided embeddness),即披露信息對于產品需求者和供給者的決策嵌入,單邊嵌入或是非嵌入的信息披露管制是不可能有效的[19]。參照Weil et al.的觀點,我們認為,新加坡醫療服務信息披露管制的邏輯基礎正是信息的雙邊嵌入性。新加坡醫療服務信息披露管制的實質在于構造一種醫療信息的雙邊嵌入機制,即發揮政府管制的獨特作用,圍繞信息披露,通過多項政策組合構造信息的雙邊嵌入性,讓披露信息嵌入醫患雙方的供求決策,形成雙方市場互動,從而構筑出一個醫患互動的高效的醫療市場。醫療信息雙邊嵌入機制的要點是(見圖2):
首先,患者賦權。即披露信息嵌入患者的就醫決策,這是信息雙邊嵌入機制的重要環節。它要求在保障患者自由就醫選擇權和激勵患者理性決策的提前下,披露對患者就醫決策有價值的信息,賦予患者就醫決策的信息利用權。
其次,供給競爭。即披露信息嵌入醫方的供給決策,這就要求患者的決策(結果)嵌入醫方決策,這是信息雙邊嵌入機制起作用的關鍵一環。只要患者就醫行為決定醫院利潤,患者的就醫決策就必然受到醫院高度重視,從而自然嵌入醫方決策。這需要從政策上設定患者為醫院的利潤來源,樹立患者主權,構筑以患者為中心的醫療服務市場競爭,而不是以政府管制部門為中心的資源爭奪競爭。
第三,醫患互動。在上述兩個“嵌入”基礎上形成醫患互動,即患者則在競爭的醫院中選擇適合自己的服務供給者、拒絕不適合自己的服務供給者,并通過市場將決策信息傳遞給醫院,而醫院則圍繞患者決策和披露信息指標展開爭奪患者的激烈競爭,并將競爭信息通過市場反饋給患者供其決策,從而形成以信息披露為基礎的醫患雙方決策的市場互動。
四、新加坡醫療服務信息披露管制的政策框架
信息披露管制的雙邊嵌入機制發揮作用需要相應的政策體系予以支撐。新加坡政府圍繞機制所需條件,在不斷改革探索、調整的基礎上,逐步構建實施了一套相應的政策措施或工具,形成了三大類政策耦合而成的政策框架體系。這三大類政策分別是保障患者就醫自由決策權的政策、保障披露信息嵌入患者就醫決策的政策和保障患者就醫決策決定醫院利潤的政策,共十三種政策工具。
(一)保障患者就醫自由決策權的政策
患者就醫自由決策權是披露信息嵌入患者就醫決策的基礎,也是信息披露管制雙邊嵌入機制的基礎。新加坡政府采取三個方面的政策措施保障患者能夠自由選擇醫療服務供給者:一、實施醫療市場結構改造政策,引入競爭,打破公立醫院壟斷地位。其做法是堅持并鞏固公立醫院公司化改造的成果,取消政府對公立醫院經營行為的直接行政性干預,使之真正成為市場主體,同時放松民營醫療服務供給者的進入管制,降低行業準入門檻,形成公立、私營和社團醫療機構并存的多元競爭格局;二、實施醫保償付無歧視政策。新加坡政府通過推行健保雙全保險(MediShield)和老人保險項目(ElderShield)實現這一點。MediShield或稱大病醫保政策,是新加坡于1990年推出的一項低費用、非強制性的大病醫療保險計劃,其保費可從醫療儲蓄帳戶中扣除,目的在于為幫助投保者支付大病或慢性病醫療費用。1994年之后,該政策對投保者實施無歧視償付,而不管其入住的是公立、私立還是社團醫療機構[20]。ElderShield是新加坡專門針對老年人實施的低費用的保險項目,40歲以上有醫療賬戶的新加坡公民均自動參加,保費可以支付包括老年護理機構在內的各類醫療機構的醫療費用[21];三、實施醫療救助無障礙政策。為了保證沒有支付能力的窮人也能享受基本醫療保健,1993年新加坡政府設立醫療救助基金(Medifund),每年給醫療基金撥款1000萬新元,基金利息收入用于支付窮人住院費用。據統計,該基金申請通過率達到99.6%,只要符合醫療救助的基本條件,不管患者在何種醫療機構接受治療,皆能得到無障礙救助[22]。
(二)保障披露信息嵌入患者就醫決策的政策
披露信息嵌入患者就醫決策是信息披露管制雙邊嵌入機制的重要環節。患者就醫決策的最大障礙就在于醫療費用、質量等關鍵信息匱乏,新加坡政府從三個方面破除這一障礙,保障披露信息嵌入患者就醫決策。一是醫療儲蓄政策(Medisave)。Medisave是新加坡于1984年推出的一個全國性的、強制參加的儲蓄計劃,用以幫助個人儲蓄用于支付住院費用,其繳費由雇主和雇員均攤,并依年齡及收入不同實行差別化繳費率。醫療儲蓄金具有生息、免稅、可繼承性(免遺產稅)、直系親屬可互用等顯著特點,只要在政府規定的使用額度之內,可用于任何醫院(公立、私立或社團醫院)的住院支出[23]。Medisave的最初目標是強化醫療支出的個人責任,激勵患者理性決策,防范過度醫療。在信息披露管制引入后,Medisave政策得到了進一步堅持和強化,起到了促使披露信息嵌入患者就醫決策的強大作用;二是實施醫療信息電子化政策。新加坡衛生部首先通過患者信息需求調查,了解患者的信息需求特征,在此基礎上,確定要求披露的醫療服務指標,有針對性地要求醫療機構收集并上報電子化的醫療服務指標信息,通過衛生部網站統一披露并按時每月更新,保證披露信息獲取的便捷性、經濟性;三是醫療信息標準化政策,即在落實疾病診斷相關分組和按病種付費政策的基礎上,按病種規范醫療服務指標,確定指標信息的采集、展示、披露標準,保證信息的可比性[13]。
(三)保障患者就醫決策決定醫院利潤的政策
讓醫院利潤取決于患者的就醫決策,從而使患者決策嵌入醫院的供給決策,這是信息披露管制雙邊嵌入機制的關鍵一環。為此,新加坡政府除了堅持公立醫院的公司化運營之外,還通過兩項重要措施予以保障。一是直接補貼需求方(患者)政策,即將直接補貼醫院改為補貼患者從而間接補貼醫院。具體做法是,實施政府財政補助患者的相關政策制度,包括財政資金注入醫療救助基金(Medifund)以補貼窮人,財政直接補貼窮人和老年人的Medisave、MediShield,以及財政對Elder-Shield的直接補貼等。同時,為了限制過度醫療,節約醫療資源,新加坡還對患者實行了住院服務分級梯度財政補貼管制政策(低等級病房可以得到更多的政府補貼),從而激勵民眾根據自己的支付能力選擇不同等級的醫療服務;二是患者醫療服務滿意度調查披露政策。新加坡衛生部委托獨立的第三方調查機構對綜合性醫院、(綜合)診所、專科中心(醫院)等各類醫療機構實施患者滿意度年度調查,并按類別分組排名披露。調查披露內容包括軟硬件設施、就醫環境、擁擠程度、門診或住院等候時間長短、服務態度等,目的在于讓公眾了解患者對各醫療機構的評價信息,幫助患者就醫決策,鼓勵各醫療機構“對癥下藥”,圍繞患者展開競爭[24];三是逐步取消門診和住院服務的價格管制[14],旨在發揮患者就醫決策的市場導向作用,讓各類醫院圍繞患者進行更為充分的醫療服務價格競爭和服務質量競爭。
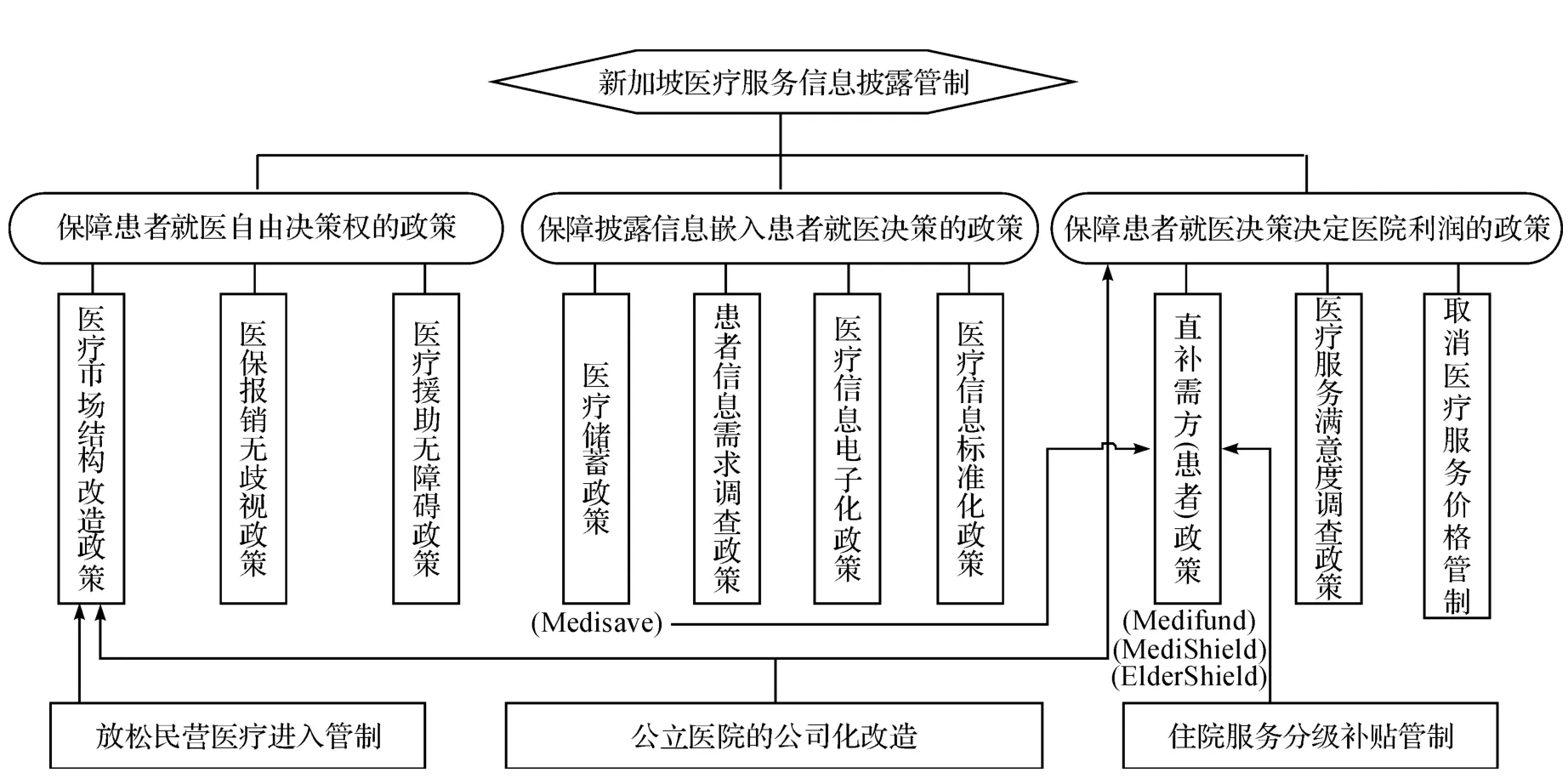
圖3 新加坡醫療服務信息披露管制的政策框架
五、新加坡醫療服務信息披露管制對我國新醫改的啟示
新加坡以醫療服務信息披露管制推動醫療體制市場化成功轉型,實現醫療服務低成本、高效率的經驗表明,“計劃+管控”體制無法保障低成本因而無從保障公益性、可及性,而“市場+管制”體制是市場機制和政府作用優勢互補的體制,具有供給高效率、低成本的優勢,是保障公益性、可及性,促進醫患和諧的最佳選擇。這對于以保障醫療服務公益性、可及性為基本目標的我國新醫療改革而言,極具啟發意義。經過五年的改革,當前我國醫療事業發展已經處于新的關口,“控(制)費(用)增(進)效(率)”、“醫患和諧”的任務已經十分緊迫:一方面,民眾醫療需求巨量釋放,醫保基金支付壓力日益增大的同時,患者對低效供給的滿意度已急劇下降;另一方面,我國經濟已經進入中低速增長新常態,地方政府財政吃緊,政府對醫療事業投入力度所受的制約日益突顯。因此,借鑒新加坡經驗,向“市場”要效率,以效率促和諧,明確醫療體制改革的市場化方向,糾正當前醫改實踐中的過度計劃管控傾向,強化醫療服務信息披露管制,構建以信息披露為核心的政策體系,構筑、完善醫療市場,讓市場對資源配置起決定性作用,是我國現實而理性的選擇。為此,應當圍繞醫療服務信息披露管制的雙邊嵌入機制,重點推進以下四項工作:
(一)強化信息披露、改造市場結構,切實保障患者自由就醫權利
患者就醫自由決策和信息嵌入是醫療服務信息披露管制雙邊嵌入機制的基石,因此,我國除了繼續推進醫保跨區域報銷和檢查單院際互認之外,關鍵是要突破兩點:一、強化醫療服務信息的分層披露。由衛生行政部門主導,推進相關制度和政策建設,分市、省兩個層級構建醫療服務信息收集披露平臺和患者投訴、反饋、評價、調查系統,并通過網絡披露各醫院各病種的醫療費用、質量信息和患者滿意度信息,方便患者決策;二、改造醫療市場結構,打破公立醫院的壟斷地位。應破除醫療市場的結構性、制度性障礙,除必要的資質審查之外,真正消除社會資本進入醫療領域的各項行政管控措施,落實社會力量辦醫的各項政策。同時,嚴格控制大型公立醫院聯合體發展,謹防其壟斷勢力進一步增強。
(二)明確政府醫療支出責任,重點強化對患者就醫費用的直接補助
補需方(患者)是患者決策嵌入醫院供給決策不可或缺的重要一環,也是信息披露管制雙邊嵌入機制構建的關鍵環節。因此,我國應通過立法形式,明確政府財政負有的直接補助患者的法定責任,建立補需方(患者)的長效機制:一、在前期財政大力直接補助公立醫療機構、提升醫療基礎設施之后,地方政府應把補助重點逐步轉移到補貼患者上來,通過補貼患者間接補助醫院,構建醫院圍繞患者展開競爭的動力機制;二、明確中央政府的醫療支出責任。在經濟新常態下,我國地區經濟增長逐步放緩,地方政府財政吃緊很可能常態化,而地方民生支出壓力卻日益加大,因此,為防止地方政府在醫療補助支出方面的缷責甚至做假行為,應在加強中央對地方監管的同時,強化中央政府對地方的醫療支出轉移支付責任。
(三)堅持市場導向,堅決推進公立醫院公司化改造,落實管辦分離
公立醫院公司化改造既是保障患者就醫自由決策權的重要內容,也是患者決策嵌入醫院決策的重要基礎,因而是信息披露管制雙邊嵌入機制不可或缺的重要一環。因此,我國應從三個方面堅決推進公立醫院公司化改造:一、取消公立醫院的事業單位性質,取消醫務人員的編制化管控,真正落實管辦分離,使公立醫院成為獨立的市場主體;二、建立與市場經濟相適應的公立醫院現代組織管理構架,建立董事會、監事會,引入職業經理人經營管理醫院,明確政府(財政部門)對公立醫院的出資責任和出資機制,保障政府代表人民所享有的出資者權利;三、改造衛生行政部門的職能、層次結構,破除其作為醫療服務終極供給者角色,將改造成行業監管部門,承擔行業監管、醫療衛生立法推動、政策制定實施等職能。
(四)堅決糾正過度管制的政策傾向,為醫院圍繞患者開展競爭營造良好環境
放松醫療服務的經濟性管制、發揮市場活力是構建醫療服務信息披露管制雙邊嵌入機制,推動醫療體制市場化變革的內在要求。我國應堅決糾正近年來新醫改實踐中管制政策種類繁多、過度管制抑制市場競爭活力的不良傾向,摒棄不必要的甚至是與醫療公益性、可及性目標背道而馳的管制政策,為醫院圍繞患者開展競爭營造良好環境。為此,當前的改革重點是:一、取消藥占比管制、抗生素使用比例管制和藥品集中招標等政策,逐步放松藥品和醫療服務價格的行政管控,防范管制權力資本化;二、以法律的形式,破除醫療行業多頭管制弊端,將管制職權歸并集中于衛生部門,明確界定其職責范圍和行為準則,同時引入公眾、媒體和其他利益相關者等社會力量,監督管制者行為。
六、結 語
我國新醫改后醫患沖突加劇,醫療費用高漲的癥結在于醫療體制改革方向不明、政策失當。近年來世界主要發達國家醫改總趨勢是向“市場”要效率,以效率促和諧,向“市場+管制”體制轉型。作為醫療體制市場化轉型的成功典范,新加坡醫療服務效率高、醫患關系和諧,被譽為醫療服務體系最為成功的國家,該國以信息披露管制推動醫療體制轉型的經驗對于我國新醫改極具借鑒意義。
從獨立至今,新加坡醫療體制改革經歷了“計劃+管控”體制、市場化改革探索和“市場+管制”體制形成等三個階段,改革的總趨勢是向“市場”要效率,以效率促和諧,即通過放松政府行政管控,構筑、完善醫療市場,讓市場對資源配置起決定性作用。其中,醫療服務信息披露管制是醫療體制市場化改革深化的關鍵舉措,對新加坡“市場+管制”醫療體制的最終形成起著決定性作用,是該國“市場+管制”醫療體制的基石。就經濟邏輯而言,信息不對稱引起的醫療市場失靈是新加坡醫療服務信息披露管制的邏輯起點,醫療服務信息披露管制的實質在于構造醫療信息的雙邊嵌入機制,即發揮政府管制的作用,讓披露信息嵌入醫患雙方供求決策,形成醫患市場互動,而患者賦權、供給競爭和醫患互動是醫療信息雙邊嵌入機制的三大要點。圍繞信息披露管制的雙邊嵌入機制,新加坡政府構建并實施了以信息披露管制為核心的政策框架體系,該政策框架體系由保障患者就醫自由決策權的政策、保障披露信息嵌入患者就醫決策的政策,以及保障患者就醫決策決定醫院利潤的政策等三大類政策耦合而成,共計十三種政策工具。
經過五年改革,我國醫療服務業已經處于新的關口,“控費增效”、“醫患和諧”的任務十分緊迫。我國應當借鑒新加坡經驗,向“市場”要效率,以效率促和諧,明確醫療體制改革的市場化方向,糾正當前實踐中的過度管控傾向,強化醫療服務信息披露管制,構建以信息披露為核心的政策體系,構筑、完善醫療市場,讓市場對醫療資源配置起決定性作用。為此,應當圍繞醫療服務信息披露管制的雙邊嵌入機制,重點推進四項工作:強化信息披露、改造市場結構,切實保障患者自由就醫權利;明確政府醫療支出責任,重點強化對患者就醫費用的直接補助;堅持市場導向,堅決推進公立醫院公司化改造,落實管辦分離;堅決糾正過度管制的政策傾向,為醫院圍繞患者開展競爭營造良好環境。
[1] 王濤,王原.三部委出臺醫保控費意見,“勒緊錢袋”能否不減醫療質量[EB/OL].新華網,2012-12-07,http://news.xinhuanet.com/fortune/2012-12/07/c_113948480.htm.
[2] 張非非,張元智.多地醫保基金暴露支付風險[N].經濟參考報,2014-11-28.
[3] 王玲玲.醫院場所暴力傷醫趨勢、不良影響分析與思考[J].中國醫院,2014,(3):4-6.
[4] 劉國恩.醫療資源配置:正確發揮市場和政府的作用[J].醫院領導決策參考,2014,(2):26-28.
[5] 葛延風,王曉明.對中國醫療服務體系建設和有關改革的反思與建議[J].中國發展評論(中文版),2005,(A):99-117.
[6] 李玲.中國應采用政府主導型的醫療體制[J].中國與世界觀察,2005,(1):112-117.
[7] Bloomberg.Singapore Beats Hong Kong in Health Efficiency:Southeast Asia[EB/OL].2014-09-18,http://www.bloomberg.com/news/2014-09-18/singapore-beats-hong-kong-in-health-efficiency-southeast-asia.html.
[8] [新]和經緯.“醫改”的政策學習與政策工具:中國公立醫院改革與新加坡經驗[J].東南學術,2010,(3):44-52.
[9] 詹國彬.新加坡公立醫院體制改革及其對我國的啟示[J].東南亞研究,2013,(1):17-23.
[10] Jonas Schrey?gg& M K Lim.Health Care Reforms in Singapore-twenty Years of Medical Saving Accounts[EB/OL].CESifo DICE Report 3/2004,availed at http://core.kmi.open.ac.uk/download/pdf/6631086.pdf.
[11] 張錄法,黃丞.醫療衛生體系改革的四種模式[J].經濟社會體制比較,2005,(1):75-80.
[12] 王勤.新加坡醫療保障制度及其對我國的借鑒[J].經濟管理,2007,(11):76-79.
[13] Y.H.Loh.Public disclosure of healthcare performance information and its application to the Singapore Context[J].Annals Academy of Medicine,2003,32(5):676-684.
[14] M.K.Lim.Transparency of hospital bills(1)[J].Health Policy Monitor,2004,(4):1-3.
[15] 蘇苗罕,宋華琳.新加坡醫療服務監管研究[J].中國衛生政策研究,2008,1(2):52-57.
[16] MOH(Ministry of Health,Singapore).Costs and Financing-Promoting Competition and Transparency[EB/OL].last updated:2013-05-13,https://www.moh.gov.sg/content/mohweb/home/costs_and_financing.html.
[17] Evans R.Supplier-induced Demand:Some Empirical Evidence and Implications[A].in:M.Perlman,ed,The Economics of Health and Medical Care[C].London:Macmillan,1974,162-173.
[18] Ellis R.P.& McGuire T.G.Provider behavior under prospective reimbursement:Cost sharing and supply[J].Journal of Health Economics,1986,5(2):129-151.
[19] Weil D.,et al.The effectiveness of regulatory disclosure policies [J].Journal of Policy Analysis and Management,2006,(25):155-181.
[20] MOH.Medishield[EB/OL].last updated:2014-04-22,https://www.moh.gov.sg/content/moh_web/home/costs_and_financing/schemes_subsidies/Medishield.html.
[21] MOH.ElderShield [EB/OL].last updated:2013-04-19,https://www.moh.gov.sg/content/moh_ web/home/costs_and_financing/schemes_subsidies/ElderShield.html.
[22] MOH.Medifundlast[EB/OL].last updated:2013-02-27,https://www.moh.gov.sg/content/moh_web/home/costs_and_financing/schemes_subsidies/Medifund.html.
[23] MOH.Medisave[EB/OL].last updated:2008-09-26,https://www.moh.gov.sg/content/moh_web/home/costs_and_financing/schemes_subsidies/medisave.html.
[24] M.K.Lim.Quest for quality care and patient safety:The case of Singapore [J].Quality& Safety in Health Care,2004,(13):71-75.

