腰椎融合術后椎體硬化和骨贅的變化
李傳玲,趙楓,呂輝照,肖飛鵬,張冬福
(解放軍第180醫院骨科,福建 泉州 362000)
臨床研究
腰椎融合術后椎體硬化和骨贅的變化
李傳玲,趙楓,呂輝照,肖飛鵬,張冬福
(解放軍第180醫院骨科,福建 泉州 362000)
目的 回顧性分析腰椎退行性疾病行融合術后相應節段椎體硬化和前緣骨贅的變化。方法 將30 例患者共60個椎體納入研究,其中男性9 例,女性21 例;年齡45~86歲,平均(66.8±11.2)歲。根據術式將患者分為后外側融合術(posterolateral fusion,PLF)組和后路椎間融合術(posterior lumbar interbody fusion,PLIF)組,其中PLF組14 例,共28個椎體;PLIF組16 例,共32個椎體。分別在術前及術后第3、6、12、24個月和末次隨訪時拍攝腰椎側位片,測量各時間點受累節段上下椎體的硬化區面積和骨贅長度。結果 腰椎融合術后對應的硬化區面積和骨贅長度隨著時間逐漸減小,這種改變在術后3個月時即可觀察到,而在0~3個月和3~6個月隨訪區間內減少幅度最顯著;在PLF組和PLIF組內骨硬化和骨贅的變化情況相似。結論 腰椎融合術后可觀察到椎體硬化區和前緣骨贅的吸收,而且最顯著的吸收發生在術后3個月和6個月內。
腰椎;融合;骨硬化;骨贅
腰椎退行性改變導致的畸形和失穩癥狀很常見,影像學上表現為骨硬化和骨贅增生,廣泛認為是韌帶附著點受刺激和代償性增生所致。在影像學上,這些病理變化已有較多文獻報道,但腰椎融合術后骨硬化和骨贅的變化轉歸尚不明確。根據Wolff定律,腰椎獲得可靠的穩定后骨硬化和骨贅應該自行吸收,而且這些改變可以反應在放射學上[1]。有少數文獻報道了頸椎融合術后椎體后緣骨贅的變化。Riley等[2]報道將頸椎的應力刺激強度減少一半,術后頸椎前、后或側方都可見明確的骨吸收。58%~83%的患者行頸椎前路融合術后可見部分或完全的骨贅吸收[3]。本研究旨在分析腰椎融合內固定術后骨硬化和骨贅的X線變化情況。
1 資料與方法
1.1 納入標準 a)成人腰椎退行性疾病b)需要外科干預進行減壓和內固定的下腰痛和/或神經根痛癥狀;c)致病節段可確定在L3~4或L4~5,合并椎體骨硬化和前緣骨贅;d)腰椎融合成功后隨訪2年以上。
1.2 排除標準 a)下腰痛排除腰椎退行性疾病所致,如創傷、腫瘤或感染等;b)放射學資料或隨訪數據不完整;c)X線片或CT上可疑骨不愈合(骨愈合的定義:椎間隙有骨小梁連接或在腰椎過伸過屈位片上活動度小于4°)[4]。
1.3 一般資料 自2010年4月至2011年3月共有30 例患者60個椎體納入研究序列,其中男性9 例,女性21 例;年齡45~86歲,平均(66.8±11.2)歲。所有手術均由同一組人員完成,根據手術方式,將患者分為腰椎側后路融合(posterolateral fusion,PLF)組和腰椎后路椎間融合(posterior lumbar interbody fusion,PLIF)組,其中PLF組14 例,共28個椎體;PLIF組16 例,共32個椎體。隨訪時間24~87個月,平均(56.9±25.4)個月。PLF組和PLIF組間在年齡、脊柱骨密度和隨訪時間上比較差異無統計學意義(P>0.05)。腰椎融合節段分別為PLF組1~6節,平均3.6節,PLIF組1~5節,平均2.2節,兩組間比較差異有統計學意義(P<0.05)。
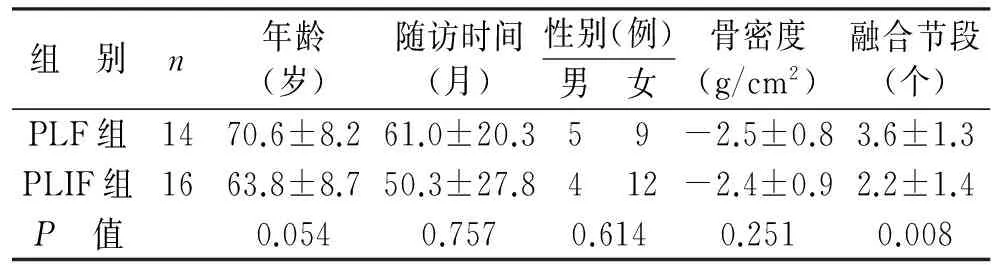
表1 一般資料統計
1.4 放射學評估 所有患者在術前、術后第3、6、12、24個月和末次隨訪時均拍攝標準腰椎側位片,并通過PACS系統進行記錄和數據測量。在腰椎長節段融合中,測量L3~4或L4~5節段的骨硬化和前緣骨贅,而觀察椎在術前即確定。所有數據均由同一人進行測量記錄,并在1周后再次核對。硬化帶測量:在腰椎側位X線片上,手工繪出L4(或L3)下位終板硬化區域和L5(或L4)上位終板硬化區域的輪廓,并利用PACS系統測量出硬化區域的面積。硬化帶的百分率(%)=觀察椎間隙上下終板硬化區域面積的總和÷兩個椎體面積的總和×100%。前緣骨贅的測量:在腰椎側位X線片上,手工繪出觀察L3~4或L4~5上、下終板前緣骨贅的輪廓,在PACS系統上測量椎體終板前緣骨贅的長度。前緣骨贅的長度=觀察椎間隙上、下終板前緣骨贅的總和(見圖1)。
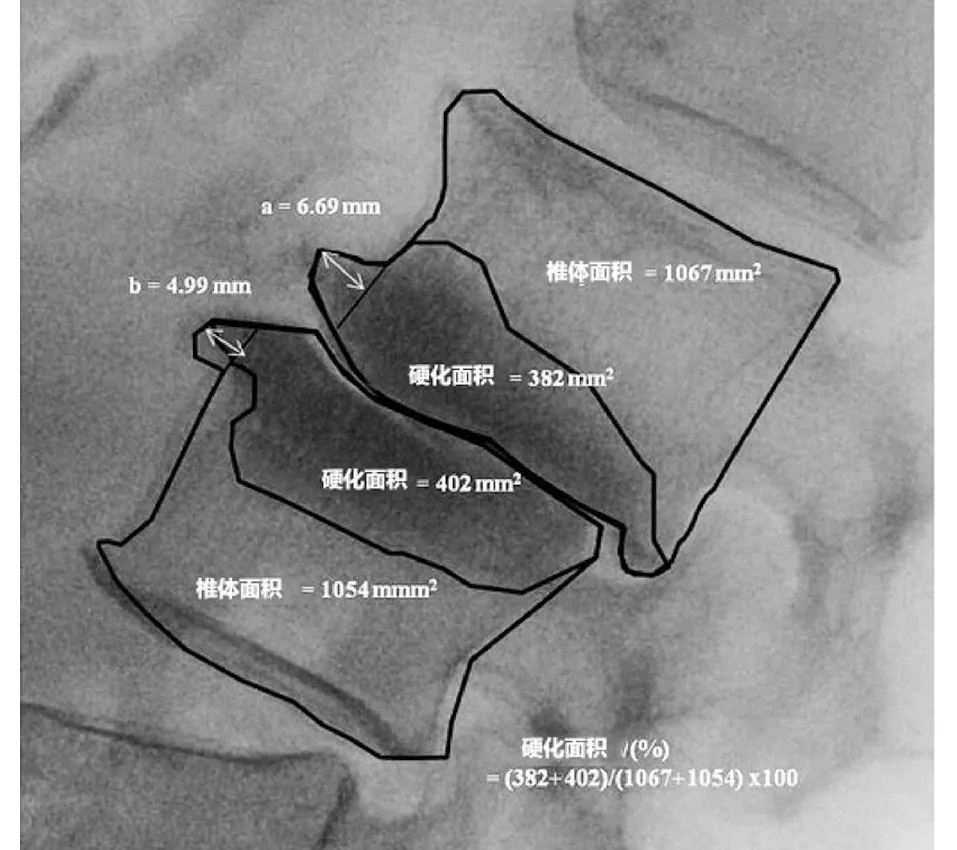
注:前緣骨贅的長度=觀察椎間隙上、下終板前緣骨贅的總和(a+b)

2 結 果
2.1 骨硬化 a)腰椎融合術后骨硬化面積隨著時間延長逐漸減小(P<0.01,見表2),這種變化早在術后第3個月時即可觀察到,而且在0~3個月和3~6個月時變化最明顯(P<0.05)。b)PLF組和PLIF組間骨硬化區變化情況相似,但PLIF組早期變化更明顯而且變化時間持續至術后第12個月(見表3~5)。在各時間點,兩組的骨硬化減小面積比較差異無統計學意義(P>0.05)。
2.2 骨贅 a)腰椎融合術后前緣骨贅長度隨著時間延長逐漸減小(P<0.01,見表2),這種變化在0~3個月時最明顯(P<0.05)。b)PLF組和PLIF組在各時間點上,兩組的骨贅長度比較差異無統計學意義(P>0.05,見表3~5)。
2.3 典型病例 a)52歲男性患者,于2010年3月在我科接受PLF手術,手術前后影像學資料見圖2~5;b)47歲男性患者,于2011年7月接受PLIF手術,手術前后影像學資料見圖6~8。

表2 骨硬化面積和骨贅長度的總體變化情況

表3 總體放射學參數的比較

表4 PLF組放射學參數的比較

表5 PLIF組放射學參數的比較
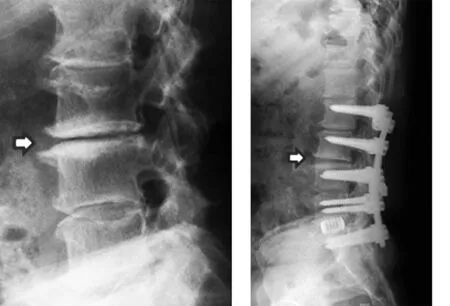
圖2 術前X線片示L3~4椎體終板骨硬化和前緣骨贅 圖3 術后6個月X線片示骨硬化區密度減小,但骨贅長度無明顯變化
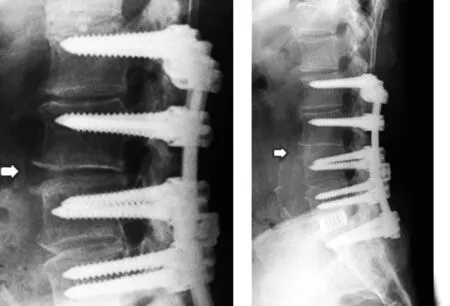
圖4 術后12個月X線片示骨硬化區密度和骨贅長度減小 圖5 術后5年骨硬化區完全消失,但骨贅仍在逐漸消失
3 討 論
骨硬化是對腰椎失穩產生的機械應力的一種生物學反應,放射學上表現為相應區域骨密度增高。骨贅是環繞椎體形成的骨外生物,通常來源于纖維環附著的終板前緣。這兩種現象是脊柱退行性改變的典型特征,廣泛認為是脊柱失穩的一種代償性機制,甚至可以導致脊柱再穩定。根據Wolff定律,骨組織在機械應力的刺激下可以進行重塑,機械應力增加可以導致顯著骨增生,極端的情況下在放射學上產生顯著的異常骨反應。相反,通過矯形和融合減少機械應力刺激,可以導致顯著的骨丟失和骨吸收。
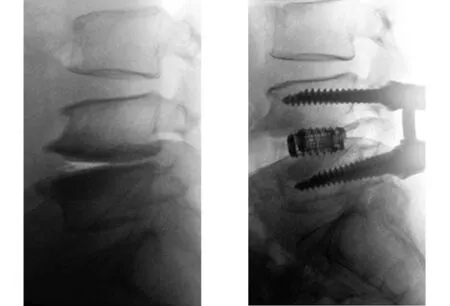
圖6 術前X線片示L4~5骨硬化區和前緣骨贅,椎間隙嚴重變窄 圖7 術后6個月X線片示骨贅長度減小,骨硬化區密度輕度減小
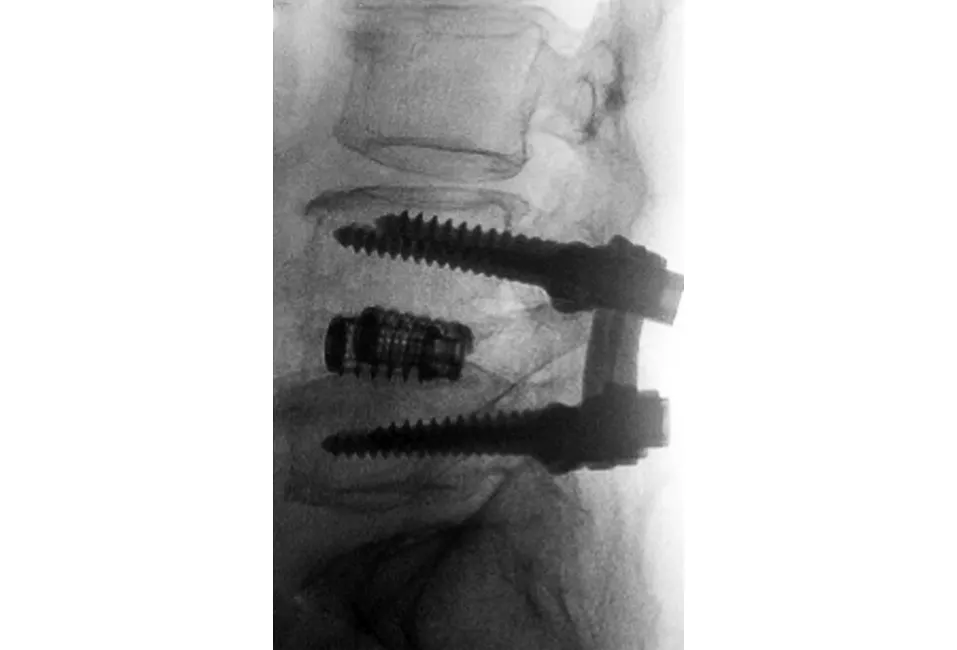
圖8 術后2年X線片示骨硬化區消失,骨贅雖然顯著減小,但仍未完全消失
雖然骨贅在頸椎外科術后評價中的作用已有報道,但對腰椎骨硬化和骨贅的報道較少。Kim等[5]研究了腰椎后路椎間融合術后椎體前緣牽拉應力的變化情況,得出的結論是PLIF融合成功后椎體前緣應力減小,有效阻止骨贅的進展,但并未闡述骨贅的轉歸過程。本研究分析了腰椎重建穩定性后局部生物代償機制的變化情況,并且試圖尋找一種新的判斷腰椎融合是否成功的方法。雖然硬化區和骨贅的減少在PLIF和PLF兩間沒有統計學差異,但該研究顯示兩種手術方法都能夠阻斷局部的應力并啟動骨吸收過程,隨訪的各時間點骨硬化和骨贅逐漸吸收證明了這一點。
因為PLIF和PLF的承重能力和應力分布不同,所以我們假設兩種術式的應力分布情況對終板硬化和骨贅的轉歸有不同的影響。但在研究中PLIF和PLF在各時間點的骨硬化和骨贅吸收情況差異沒有統計學意義。雖然在PLIF組,術后第12個月時仍可觀察到顯著的骨硬化吸收變化,但這可能與PLIF組的終板硬化區域的百分率高于PLF組有關。這與Ha的報道相似,Ha研究發現PLF和PLIF兩組間植骨量的丟失差異無統計學意義。
最后,雖然在該研究中絕大部分患者都可見到骨硬化吸收,但有些骨贅無法見到完全吸收。Seo等[6]在頸椎融合節段骨贅的轉歸中報道了相似的結果。其中的原理尚不明確,但有以下幾種解釋。第一種解釋為融合節段的微動。內固定器械為融合后的腰椎提供堅強的穩定性,但這種穩定性不是絕對的。可靠的腰椎融合在腰椎過伸過屈位中仍有3°~5°的活動度[7]。另一種理論是腰椎融合術后椎間盤前部的懸臂牽拉作用,生物力學研究表明PLIF術后Cage可有效減少前縱韌帶的牽拉張力[8]。在本研究中PLIF組的骨硬化和骨贅吸收比PLF組快,這提示PLIF組的能更多的減少融合節段的活動度,導致骨硬化和骨贅的更快吸收。雖然在骨硬化和骨贅的吸收上兩組差異沒有統計學意義,但PLIF組提供早期的穩定性上可能更有優勢。
綜上所述,成功的腰椎融合術后可觀察到明顯的骨硬化和骨贅吸收,顯著的吸收變化出現在術后3個月和6個月。
[1]Frost HM.An approach to estimating bone and joint loads and muscle strength in living subjects and skeletal remains[J].Am J Hum Biol,1999,11(3):437-455.
[2]Riley LH Jr,Robinson RA,Johnson KA,etal.The results of anterior interbody fusion of the cervical spine:review of ninety-three consecutive cases[J].J Neurosurg 1969,30(21):127-133.
[3]Core DR,Gardner GM,Sepic SB,etal.Roentgenographic findings following anterior cervical fusion[J].Skeletal Radiol,1986,15(7):556-559.
[4]Ha KY,Na KH,Shin JH,etal.Comparison of posterolateral fusion with and without additional posterior interbody fusion for degenerative lumbar spondylolisthesis[J].J Spinal Disord Tech,2008,21(7):229-234.
[5]Kim KH,Park JY,Chin DK.Fusion criteria for posterior lumbar interbody fusion with intervertebral cages:the significance of traction spur[J].J Korean Neurosurg Soc,2009,46(11):328-332.
[6]Seo JY,Ha KY.Fate of posterior osteophytes in fused segments after anterior cervical discectomy and fusion[J].Spine,2012,37(2):755-758.
[7]Larsen JM,Rimoldi RL,Capen DA,etal.Assessment of pseudarthrosis in pedicle screw fusion:a prospective study comparing plain radiographs,flexion/extension radiographs,CT scanning,and bone scintigraphy with operative findings[J].J Spinal Disord Tech,1996,9(2):117-120.
[8]Ha KY,Kim YH.Bilateral pedicle stress fracture after instrumented posterolateral lumbar fusion:a case report[J].Spine,2003,28(11):158-160.
Fate of Osteophytes and Sclerosis in Fusied Segments after Lumbar Fusion
Li Chuanling,Zhao Feng,Lyu Huizhao,etal
(Department of orthopaedics,the 180th Hospital of PLA,Quanzhou 362000,China)
Objective To investigate the fate of sclerosis and anterior osteophytes in the fused segments after instrumented lumbar fusion for degenerative lumbar disorders.Methods Thirty patients (9 males,21 females;60 vertebra;mean age of 66.8 years(45~86 years) were divided into a posterolateral fusion group (n=14,28vertebrae) and a posterior lumbar interbody fusion group(n= 16,32 vertebrae).Serial radiographs obtained preoperatively;postoperatively at 3,6,12 and 24 months;and last follow-up,sclerotic areas of each involved vertebra were mapped and osteophyte lengths were measured.Results Sclerosis and osteophytes decreased with time for the instrumented fusion.The decrease in sclerotic areas and osteophytes length was observed as early as 3 months postoperatively;and the significant change between each time point were noted in initial 3-and 6-month intervals.In terms of the type of surgery,similar changes were noted in the posterolateral fusion and posterior lumbar interbody fusion groups.Conclusion Resorption of osteophytes and sclerosis after instrumented spine fusion were observed.Significant resorption was noted at 3 and 6 months postoperatively.Resorption of osteophytes and sclerosis after instrumented spine fusion could be helpful to confirm the successful union.
lumbar;fusion;sclerosis;osteophyte
1008-5572(2016)12-1087-04
R681.5+7
B
2016-01-05
李傳玲(1977-),女,主治醫師,解放軍第180醫院骨科,362000。

