肝硬化并發(fā)肝性腦病的危險因素及預后分析
陳曉鋒,李秋元
(汕頭大學醫(yī)學院第一附屬醫(yī)院 消化內科,廣東 汕頭515041)
肝硬化并發(fā)肝性腦病的危險因素及預后分析
陳曉鋒,李秋元
(汕頭大學醫(yī)學院第一附屬醫(yī)院 消化內科,廣東 汕頭515041)
目的分析肝硬化患者并發(fā)肝性腦病的相關危險因素及預后。方法 選取我院2013年1月至2015年12月收治的83例單純肝硬化患者作為對照組,選取同期76例肝硬化并發(fā)肝性腦病患者作為研究組,收集可能導致肝性腦病的臨床資料,分析肝硬化患者并發(fā)肝性腦病的危險因素及預后。結果 研究組的血氨 (AM)、血糖、谷丙轉氨酶 (ALT)、血清總膽紅素 (TBIL)、血尿素氮 (BUN)、血肌酐 (SCr)和凝血酶原時間 (PT)水平均高于對照組 (P<0.05)。研究組的感染、上消化道出血和腹水發(fā)生率均高于照組 (P<0.05),而血鈉 (Na+)和血清白蛋白 (ALB)水平均低于照組 (P<0.05)。研究組預后良好率為63.16%,低于對照組的83.13% (P<0.05)。結論 針對肝性腦病發(fā)生的危險因素對患者進行提前干預,可預防肝性腦病,改善預后。
肝硬化;肝性腦病;危險因素;預后
肝性腦病 (hepatic encephalopathy,HE)是肝硬化患者最常見和較為嚴重的并發(fā)癥之一。肝硬化患者的肝功能嚴重失調或障礙、腸道血流門體分流,可導致機體神經中樞失調,出現(xiàn)一系列臨床癥狀,如精神、行為異常,意識障礙,認知、運動功能改變等,甚至昏迷。HE發(fā)生機制尚未明確,但有研究[1]認為HE與我國乙型肝炎高發(fā)有必然聯(lián)系。慢性乙型肝炎患者隨著病情惡化可逐漸演變?yōu)楦斡不瑥亩l(fā)HE[2],約50%以上的HE發(fā)生于肝硬化失代償期[3]。HE患者肝細胞廣泛壞死,預后差,嚴重影響患者的生活質量,加重其經濟負擔。本研究探討肝硬化患者并發(fā)HE的危險因素,現(xiàn)報道如下。
1 資料與方法
1.1 一般資料選取我院2013年1月至2015年12月收治的83例單純肝硬化患者作為對照組,選取同期76例肝硬化并發(fā)HE患者作為研究組;男87例,女72例,年齡41~80歲,平均 (59.3±14.2)歲。納入標準:我院確診其為肝硬化或肝硬化并發(fā)HE;臨床資料齊全;年齡18~80歲;知情并自愿參與本研究。排除標準:急性肝功能衰竭引發(fā)HE;因顱內出血、中毒性腦病、代謝性腦病、顱內腫瘤、顱內感染等引起精神及行為異常;合并原發(fā)性或轉移性肝癌;有門-體分流術史;合并重要器官嚴重衰竭。對照組:男48例,女35例;年齡41~76歲,平均 (58.6±13.8)歲。研究組:男 40例,女 36例;年齡47~80歲,平均 (60.1±14.6)歲。兩組患者的一般資料比較差異無統(tǒng)計學意義 (P>0.05),具有可比性。
1.2 診斷標準根據(jù) 《內科學》[4]的診斷標準, 肝硬化的金標準是肝組織活檢可見假小葉的形成,或患者有肝硬化的臨床表現(xiàn),肝功能減退和門靜脈高壓;肝功能指標異常提示肝功能失代償,血清白蛋白下降、總膽紅素升高、凝血酶原時間延長等;超聲或影像學提示肝硬化,內鏡提示胃底食管靜脈曲張。HE診斷標準為:有明確HE誘因;有HE的臨床表現(xiàn),如意識障礙、智力異常、精神紊亂,可引發(fā)撲翼樣震顫 (+);實驗室檢查結果反映肝功能的生化指標明顯異常或AM明顯升高;有嚴重肝病或廣泛門-體分流的基礎;腦電圖典型改變有重要的參考價值。
1.3 觀察指標記錄兩組患者的一般資料,包括年齡、性別、病史,臨床指標包括血鈉 (Na+)、血鉀 (K+)、血氨 (AM)、血糖、谷丙轉氨酶 (ALT)、谷草轉氨酶 (AST)、 血清白蛋白(ALB)、血清總膽紅素 (TBIL)、血尿素氮 (BUN)、血肌酐(SCr)、凝血酶原時間 (PT)和合并感染、上消化道出血和腹水的發(fā)生情況,分析肝硬化患者并發(fā)HE的危險因素。
1.4 預后評定標準預后良好:治療后,患者的精神、神經癥狀明顯好轉或消失,生命體征平穩(wěn);預后不良:治療后,患者的精神、神經癥狀均未好轉,病情無明顯恢復、治療期間死亡或放棄治療自動出院。
1.5 統(tǒng)計學方法采用SPSS 20.0統(tǒng)計學軟件,計量資料采用t檢驗,計數(shù)資料采用χ2檢驗,P<0.05為差異有統(tǒng)計學意義。
2 結果
2.1 兩組患者各臨床指標比較研究組的AM、血糖、ALT、血TBIL、BUN、SCr和PT水平均高于對照組 (P<0.05)。研究組感染、上消化道出血和腹水發(fā)生率均高于對照組 (P<0.05),而Na+和ALB水平均低于對照組 (P<0.05)。兩組患者的K+和AST水平比較差異無統(tǒng)計學意義 (P>0.05)。見表1。
表1 兩組患者各臨床指標比較 [±s;n(%)]
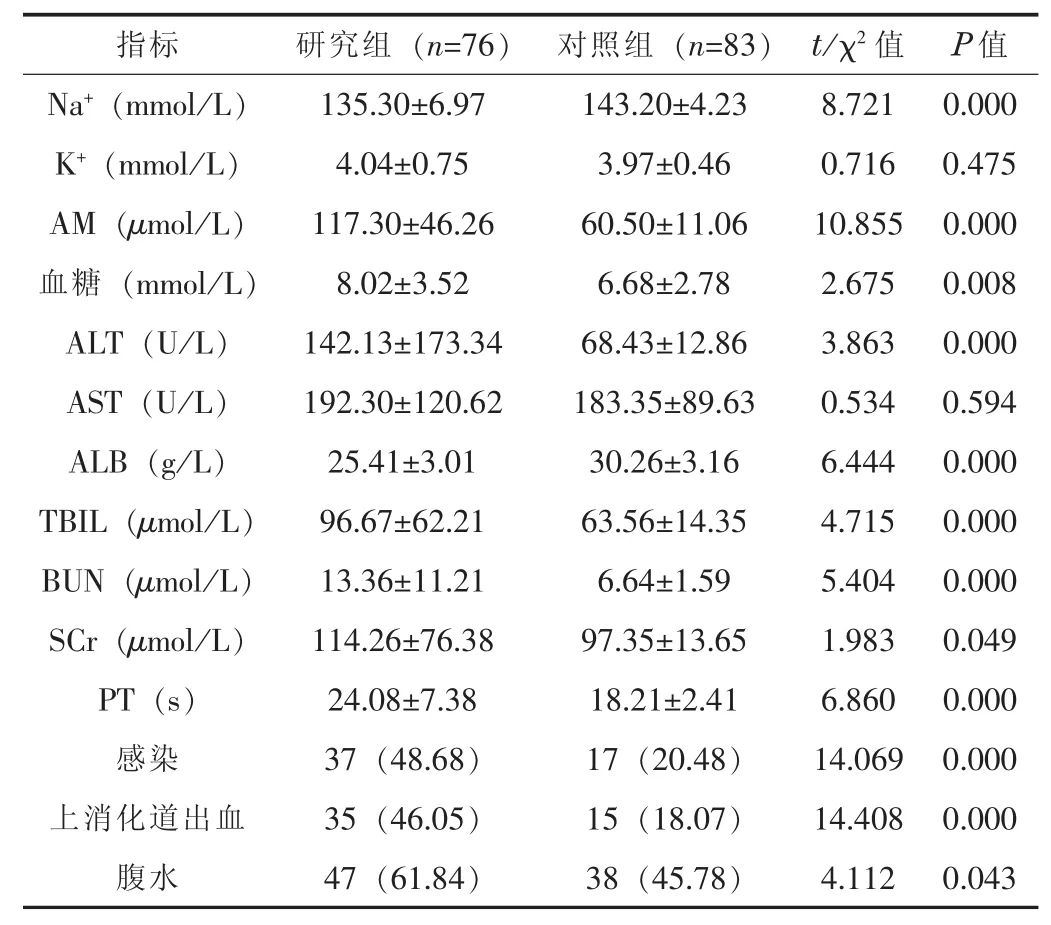
表1 兩組患者各臨床指標比較 [±s;n(%)]
指標 研究組 (n=7 6) 對照組 (n=8 3) t/χ2值 P值N a+(m m o l/L) 1 3 5.3 0 ± 6.9 7 1 4 3.2 0 ± 4.2 3 8 . 7 2 1 0.0 0 0 K+(m m o l/L) 4.0 4 ± 0.7 5 3.9 7 ± 0.4 6 0 . 7 1 6 0 . 4 7 5 A M (μ m o l/L) 1 1 7.3 0 ± 4 6.2 6 6 0.5 0 ± 1 1.0 6 1 0 . 8 5 5 0.0 0 0血糖 (m m o l/L) 8.0 2 ± 3.5 2 6.6 8 ± 2.7 8 2 . 6 7 5 0.0 0 8 A L T(U/L) 1 4 2.1 3 ± 1 7 3.3 4 6 8.4 3 ± 1 2.8 6 3 . 8 6 3 0.0 0 0 A S T(U/L) 1 9 2.3 0 ± 1 2 0.6 2 1 8 3.3 5 ± 8 9.6 3 0 . 5 3 4 0 . 5 9 4 A L B(g/L) 2 5.4 1 ± 3.0 1 3 0.2 6 ± 3.1 6 6 . 4 4 4 0.0 0 0 T B I L(μ m o l/L) 9 6.6 7 ± 6 2.2 1 6 3.5 6 ± 1 4.3 5 4 . 7 1 5 0.0 0 0 B U N(μ m o l/L) 1 3.3 6 ± 1 1.2 1 6.6 4 ± 1.5 9 5 . 4 0 4 0.0 0 0 S C r(μ m o l/L) 1 1 4.2 6 ± 7 6.3 8 9 7.3 5 ± 1 3.6 5 1 . 9 8 3 0.0 4 9 P T(s) 2 4.0 8 ± 7.3 8 1 8.2 1 ± 2.4 1 6 . 8 6 0 0.0 0 0感染 3 7(4 8.6 8) 1 7(2 0.4 8) 1 4.0 6 9 0.0 0 0上消化道出血 3 5(4 6.0 5) 1 5(1 8.0 7) 1 4.4 0 8 0.0 0 0腹水 4 7(6 1.8 4) 3 8(4 5.7 8) 4.1 1 2 0.0 4 3
2.2 兩組患者的預后比較本研究中,研究組有48例(63.16%)患者預后良好;對照組有69例 (83.13%)患者預后良好;研究組的預后良好率顯著低于對照組 (χ2=8.134,P=0.004)。
3 討論
肝硬化是常見的消化系統(tǒng)疾病,由不同病因引起廣泛性肝細胞變性壞死、結節(jié)性再生、肝臟彌漫性纖維化伴肝小葉結構破壞和假小葉形成。病毒性肝炎 (主要有乙肝、丙肝、丁肝)是引發(fā)肝硬化的主要原因,近年來酒精性肝硬化明顯增多。肝臟是機體新陳代謝的重要器官,在去氧化、儲存肝糖、合成分泌各種蛋白質中具有重要作用,若肝功能嚴重失調或障礙,機體可并發(fā)消化道出血、自發(fā)性細菌性腹膜炎、HE、肝腎綜合征、原發(fā)性肝癌等。HE是肝硬化常見的并發(fā)癥,是導致肝硬化死亡的主要原因之一。目前對于HE的診療尚無明確的指南,臨床治療主要通過消除誘因、降低血氨及避免影響神經遞質相關基因的表達來控制病情,改善HE的預后。
本研究結果顯示,低Na+、高AM、高血糖、高ALT、低ALB、高TBIL、高BUN、高SCr、PT延長、合并感染、上消化道出血和腹水是肝硬化患者并發(fā)HE的危險因素。對于肝硬化患者而言,低鈉血癥是HE的危險因素,由于肝硬化患者長時間處于低血鈉狀態(tài),腦細胞內滲透壓降低,水向腦細胞內轉移,導致腦細胞水腫,易誘發(fā)HE,且血鈉水平與HE的發(fā)生率呈負相關[5]。Hung等[6]的研究認為,血氨升高可干擾腦的能量代謝,從而對大腦產生毒性作用,并通過與抑制性神經遞質γ-氨基丁酸 (GABA)受體結合,直接抑制中樞神經系統(tǒng)的功能[7]。肝硬化后期患者常并發(fā)感染,導致患者機體的代謝功能增強,機體氨產量增加[8],上消化道出血也可使腸道內產氨量增加。肝臟是機體葡萄糖儲存、轉化和代謝的重要器官,同時又是胰島素降解、滅活的重要場所,因此肝臟功能受損時,葡萄糖的合成或利用受到干擾,血糖不能維持正常水平,機體不能正常地向大腦組織提供葡萄糖能量,導致腦細胞耐受性差,易誘發(fā)HE。
綜上所述,導致肝硬化患者發(fā)生HE的危險因素多種多樣,針對這些危險因素對肝硬化患者進行提前干預,可防止HE發(fā)生,改善患者預后。
[1]吳梓苗,馮杰,張愛軍.肝硬化肝性腦病患者預后相關因素分析[J].中國全科醫(yī)學,2011,14(9):948-950.
[2]占國清,譚華炳,朱琳,等.86例肝性腦病預后影響因素的回顧分析 [J].臨床消化病雜志,2010,11(1):44-45,49.
[3]林志鵬,郭如意.乙型肝炎后肝硬化合并 HE的危險因素分析 [J].中國基層醫(yī)藥,2014,21(1):65-67.
[4]陸再英,鐘南山.內科學 [M].第7版.北京:人民衛(wèi)生出版社, 2008.
[5]Leise MD,Poterucha JJ,Kamath PS,et al.Management of hepatic encephalopathy in the hospital[J].Mayo Clin Proc,2014,89(2):241-253.
[6]Hung TH,Tseng CW,Tseng KC,et al.Effect of renal function impairment on the mortality of cirrhotic patients with hepatic encephalopathy:a population-based 3-year follow-up study[J].Medicine(Baltimore),2014,93(14):e79.
[7]葛均波,徐永健.內科學 [M].第8版.北京:人民衛(wèi)生出版社, 2013:419-438.
[8]李宗芬,馮毅平,于連政,等.遼寧省建平縣丙型肝炎高發(fā)病率及其流行病學特點的初步研究 [J].中華傳染病雜志,2009,27(12):746-748.
(責任編輯: 何華)
Analysis on Risk Factors and Prognosis of Hepatic Encephalopathy Complicated with Liver Cirrhosis
CHEN Xiaofeng,LI Qiuyuan
(Department of Gastroenterology,the First Affiliated Hospital of Shantou University Medical College,Shantou 515041,China)
ObjectiveTo analyze the relative risk factors and prognosis of hepatic encephalopathy in patients with liver cirrhosis. Methods 83 cases of patients with liver cirrhosis admitted to our hospital from January 2013 to December 2015 were selected as control group,and 76 cases of patients with liver cirrhosis and hepatic encephalopathy in the same period were selected as study group.Patients' clinical datas that possibly lead to hepatic encephalopathy were collected.The risk factors and prognosis of hepatic encephalopathy in patients with liver cirrhosis were analyzed.Results The blood ammonia(AM),blood glucose,alanine aminotransferase(ALT),serum total bilirubin(TBIL),blood urea nitrogen(BUN),serum creatinine(SCr)and prothrombin time(PT)levels of study group were higher than those of control group(all P<0.05).The incidences of infection,upper gastrointestinal bleeding and ascites of study group were higher than those of control group(all P<0.05),but the serum sodium(Na+)and serum albumin(ALB)levels were lower than those of control group(both P<0.05).The prognostic good rate of study group was 63.16%,lower than 83.13%of control group(P<0.05).Conclusions Patients receiving advanced intervention according to risk factors of hepatic encephalopathy can prevent hepatic encephalopathy and improve prognosis.
Liver cirrhosis;Hepatic encephalopathy;Risk factors;Prognosis
R575.2
A
10.3969/j.issn.1674-4659.2017.05.0649
2017-01-04
陳曉鋒 (1980-),男,碩士研究生學歷,主治醫(yī)師,研究方向:消化內科。

