胃間質瘤病理危險度分級的臨床相關性研究與對比分析
余韜,榮建芳,曾令鵬,陳幼祥,呂農華,舒徐
(南昌大學第一附屬醫院消化內科,南昌 330006)
胃間質瘤(Gastric stromal tumor)是指原發于消化道,高表達KIT蛋白的間葉組織腫瘤,也是消化道最常見的間質腫瘤[1],其中70%消化道間質瘤發生于胃內[2],根據免疫表型的相似性,大多數學者認為胃間質瘤來源于Cajal間質細胞[3],同時被認為是一種具有潛在惡性傾向的侵襲性腫瘤。根據國外長期隨訪依據,胃間質瘤目前已被證實確實具有惡變潛能[4-6],關于惡變潛能的高低程度,由于新興的輔助全身治療,準確的風險分層胃腸道間質瘤已變得越來越重要。此前,有報道稱,胃間質瘤的預后因素和腫瘤切緣、Ki67指數,腫瘤基因、腫瘤大小等相關[7-9]。2002年美國國立衛生署(NIH)對于胃間質瘤術后病理特點將其進行危險程度分級,推薦Fletcher分級標準[9],主要評價指標是腫瘤大小及核分裂相,分為極低危、低危、中危、高危四個等級。其危險程度及預后的相關性已得到很多研究證實[4,10,11],胃間質瘤對常規放化療不敏感,因此切除病變是首選的治療方法[12],包括外科開放手術、腹腔鏡手術、消化內鏡下胃間質瘤切除,由于不常規推薦對于胃間質瘤患者進行術前病理活檢,因此無法術前確診及惡性程度評估。因此目前治療方式選擇主要依賴于CT、普通內鏡或超聲內鏡下所判斷腫瘤的大小、腫瘤浸潤深度、生長方式[13]。本研究就回顧性對比分析不同危險程度胃間質瘤臨床表現、內鏡及影像學特點,擬尋求胃間質瘤危險程度相關因素,為術前早期診斷及預判瘤體危險程度及治療方式選擇、手術時機等方面提供幫助。
1 材料與方法
1.1一般資料 選擇2011年1月-2016年1月在南昌大學第一附屬醫院收治的48例胃間質瘤患者,并在我院經內外手術治療,術后病理及免疫組化確診為胃間質瘤患者的相關臨床資料。將上述患者先根據Fletcher分級標準分為四組,再將極低危、低危組這兩組定為低危險度組,其余兩組定為高危險度組。
1.2納入標準 ⑴術后病理及免疫組化確診胃間質瘤;⑵入院需完善超聲內鏡、腹部增強CT等相關檢查;⑶發生部位在胃內。排除合并其他惡性腫瘤并接受過放化療或術前有服用過伊馬替尼等藥物病例。
Fletcher分級標準見表1。

表1 胃間質瘤危險度分級(Fletcher分級標準)
1.3統計學方法 所有數據使用SPSS 19.0軟件進行統計學分析,數據中計量資料兩樣本比較,先行方差齊性(F檢驗)檢驗,方差齊性采用t檢驗;若方差不齊則行t’檢驗。對于計數資料比較,行卡方檢驗。P<0.05為差異有統計學意義,P<0.01則認為有顯著差異。先進行單因素分析,對于P<0.2的因素納入多因素逐步Logistic回歸分析,賦值見表4。
2 結果
2.1對象一般臨床特點情況 共計48例研究對象,其中低危險度組(極低危、低危)、高危險度組(中危、高危組)分別30、18例,各組發病年齡上沒有差異(P=0.737),男女比例 22:26;農村人口可能發病率更高;根據患者主訴及現病史特點判斷,癥狀上四組之間沒有統計學差異(P>0.05)。具體臨床相關特點見表2。
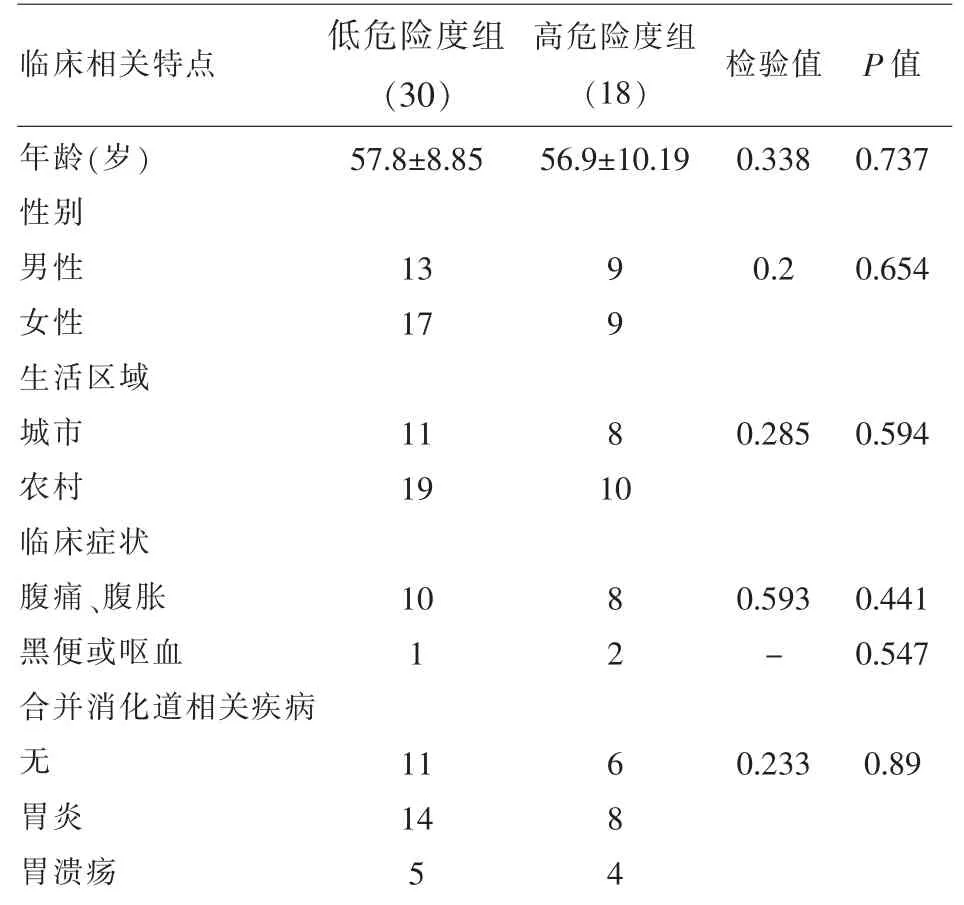
表2 一般臨床特點情況
2.2內鏡及影像學特點 本次入選患者中均行超聲內鏡及增強CT檢查,其中胃間質瘤大部分分布在胃底(27),其次位于胃體(16)、胃竇(4),極少在賁門(1),腫瘤發生部位與危險等級不相關(P=0.2)內鏡下邊界越不規則惡性程度越大 (P=0.017);危險程度與超聲內鏡下回聲強弱、生長方式、CT強化程度均無相關性(P=0.349)詳見表3。
2.3Logistic回歸分析結果 以胃間質瘤低危險度組(極低危、低危)、高危險度組(中危、高危組)作為因變量Y,超聲內鏡、增強CT下特征為因變量X,先進性單因素分析,對于P<0.2的因素納入多因素逐步Logistic回歸分析,賦值見表4,輸出結果見表5,結果顯示只有瘤體大小(OR=12.082 95%CI(2.141 68.169)P=0.005)才具有統計學意義,同時也是獨立危險因素。
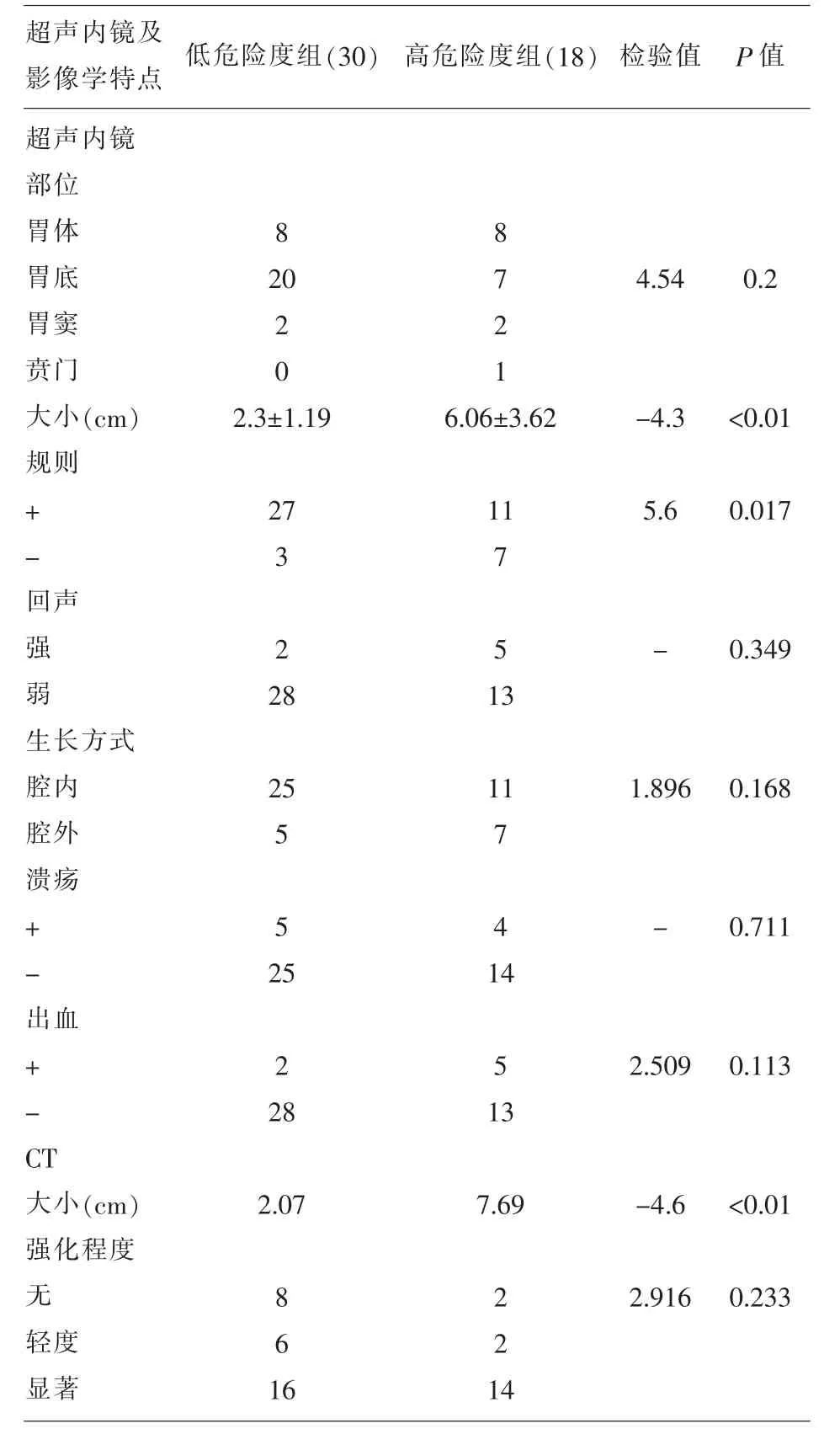
表3 內鏡及影像學特點

表4 胃間質瘤各因素賦值說明
3 討論
胃間質瘤(Gastric stromal tumor)是指原發于胃腸道,最常見的間質腫瘤。可以發生在消化道的任何部位其中胃內最多見,約占70%。本次研究發現各組發病年齡、性別上沒有差異,因此單從年齡、性別角度上不足以評估危險程度、預后[14];農村人口可能胃間質瘤發病率更高,但缺少國內大樣本多中心數據研究,目前不足以證實;臨床癥狀上大部分人會有腹痛、腹脹、反酸、噯氣等表現(P>0.05),可能與他們本身合并消化道慢性疾病相關而并非胃間質瘤引起的癥狀。中、高危組中內鏡下有瘤體出血人數也顯著高于低危組(P=0.014),這與Jeon SW,Park YD的研究結果相一致[15]。
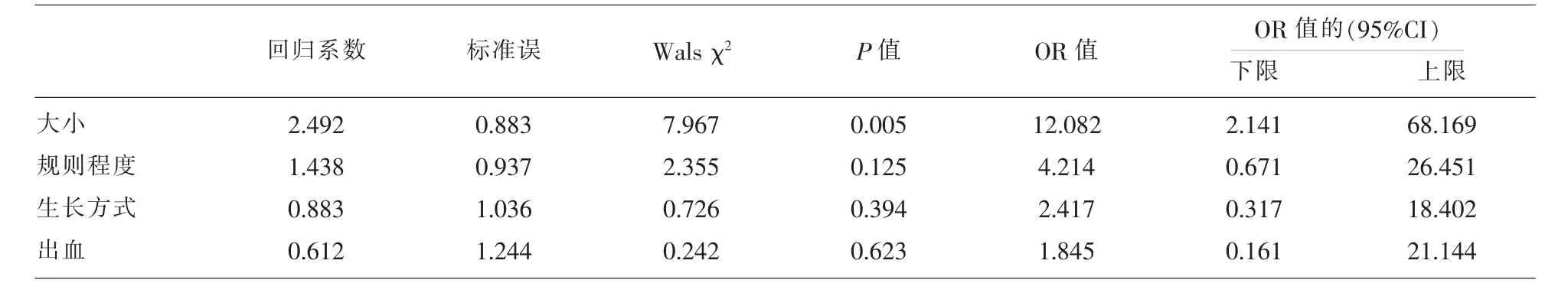
表5 多變量逐步Logistic回歸分析結果
胃間質瘤大部分分布在胃底(61%),其次位于胃體(33%)、極少在賁門(1%),腫瘤發生部位與危險等級不相關(P=0.714)。超聲內鏡作為預測胃間質瘤危險程度較好的工具[16],能夠反映正常胃壁組織的四層結構,本文借助超聲內鏡探究胃間質瘤的浸潤程度、邊界規則程度、生長方式、回聲強弱與危險等級之間關系。發現大部分胃間質瘤起源于肌層[15,17,18],內鏡下邊界越不規則惡性程度越 大(P=0.015);超聲內鏡回聲強弱卻與危險程度無相關性(P=0.129)。胃間質瘤以腔內生長為主,研究發現隨著危險等級提升,腔外、混合型生長方式占比增高,混合型生長方式比腔內生長的胃間質瘤惡性程度高[19];Agaimy A等也強調了生長方式與不良預后相關,研究指出外生長方式胃間質瘤易于復發及腹腔轉移,原因可能是腫瘤破裂或由于微觀漿膜外滲透的后果[20]。Jeon SW對于極低危到高危組病人的超聲內鏡下特點進行綜合對比分析發現,胃間質瘤內鏡下形態不規則往往危險程度較高[15],與本次研究基本一致(表3)。但對于超聲胃鏡下表現進行多因素回歸分析,只有瘤體大小對于胃間質瘤危險程度預測有顯著意義(OR=12.082 95%CI(2.141 68.169)P=0.005)見表 5。若只分為低危險度組(極低危、低危組)與高危險度組(中危、高危組)兩組,對于瘤體超聲內鏡下直徑大小構建ROC曲線(圖-1),得出最佳界值為2.9cm(靈敏度0.89特異度0.70 AUC面積0.854 95%CI(0.722 0.985)),超聲下瘤體大小若以2.9cm為臨界值時,對于危險程度預測效果最佳。臨床上不僅利用超聲內鏡,還會借助CT用于胃間質瘤的診斷,目前已有很多研究證實CT對于胃間質瘤的危險程度評估也具有較高的診斷價值,國內Zhou C,Duan X進行多因素logistic回歸分析發現CT下生長方式、腫瘤大小、強化方式、程度都是危險程度的較好預測指標[19,21]。本次研究經單因素分析證實瘤體大小有較高預測意義,對瘤體在增強CT下直徑大小構建ROC曲線(圖-2),得出最佳界值為2.95cm(靈敏度0.94特異度0.70 AUC面積0.913 95%CI(0.815 1.00)),對上述兩組ROC曲線分析可以認為腹部增強CT或超聲胃鏡檢瘤體大小在3cm以上時胃間質瘤高危可能性更高。
本組病例中采用單變量分析發現瘤體大小、邊界均對GIST的惡性風險有較高的預測意義,但經過多因素logistic回歸分析得出只有瘤體大小才具有統計學意義,同時也是獨立危險因素。綜上,胃間質瘤瘤體3cm以上、邊界不規則、內鏡下有瘤體破裂出血這些均是預測高危胃間質瘤的因素,應該盡早干預治療。

