觀察鼻內鏡聯合下鼻道開窗雙徑路治療上頜竇難治性病變的效果
喬國梁,郭斂容
(北京大學深圳醫院,廣東 深圳 518000)
上頜竇難治性病變的傳統治療方法為單純鼻內鏡手術,但常遺留內鏡無法窺及的死角,造成患者因病變無法被徹底清除而反復發作,對預后效果造成嚴重影響[1]。有研究[2]表明,采用鼻內鏡聯合下鼻道開窗雙徑路治療上頜竇難治性病變療效顯著。本次研究比較分析了上頜竇難治性病變患者單純鼻內鏡開放術與鼻內鏡聯合下鼻道開窗雙徑路治療,現報告如下。
1 資料與方法
1.1一般資料:回顧性分析我院耳鼻喉科于2011年3月~2016年3月收治的53例上頜竇難治性病變患者的臨床資料,所有患者上頜竇難治性病變的診斷均符合田勇泉主編的《耳鼻喉頭頸外科學》(第7版)中的相關診斷標準[3],并經我院實驗室CT及鼻內鏡檢查確診。將患者分為觀察組與對照組,對照組有23例,其中男13例,女10例;年齡19~64歲,平均年齡(43.57±1.24)歲;疾病構成為10例上頜囊腫,9例上頜竇霉菌病,4例上頜竇息肉。觀察組有30例,其中男18例,女12例;年齡18~62歲,平均(43.26±1.12)歲;疾病構成為18例上頜囊腫,10例上頜竇霉菌病,2例上頜竇息肉。兩組的一般資料差異無統計學意義(P>0.05)。所有患者均簽署知情同意書,排除鼻咽部、上頜竇有惡性腫瘤及手術既往史患者,排除合并嚴重心肺功能障礙及其他手術禁忌者。
1.2方法:53例患者均在氣管插管全身麻醉下手術。術前均給予口服抗生素加外用激素噴鼻劑等圍手術期用藥1周。對照組經鼻內鏡下單純從中鼻道擴大上頜竇自然竇口徑路治療:0°鏡下清除鼻腔新生物,完整切除鉤突;如病變累及額、篩竇,則先開放篩泡,清除篩竇及額竇內的病變組織,30°鏡下開放并擴大上頜竇自然竇口至1.0 cm×1.5 cm大小,然后30°鏡及70°鏡下清除上頜竇腔內可見病變,反復生理鹽水沖洗竇腔。觀察組采用鼻內鏡聯合下鼻道開窗雙徑路治療:術前處理及鼻內鏡手術同對照組。30°鏡下中鼻道內開放并擴大上頜竇自然竇口后,內鏡下暴露病側下鼻道外側壁,距下鼻甲前緣后約0.5 cm處下鼻道外側壁上下弧形切開黏骨膜,暴露骨質,部分骨質薄的病例可直接剝離子切入上頜竇,如骨質較厚可磨鉆擴大切口,根據病變位置,使用30°或70°鏡,直視下利用各式帶角度器械完全切除、清理上頜竇內病變組織,盡量避免損傷正常黏膜,酌情保留炎性可逆黏膜,生理鹽水反復沖洗竇腔,并經竇腔及中鼻道探查自然開口情況。妥善止血,膨脹海綿填塞鼻腔。
所有病例均順利完成手術,無嚴重并發癥發生。術后常規應用抗生素及止血治療。術后2 d取出鼻腔填塞物,常規鼻腔沖洗加激素類噴鼻劑外用。術后1周出院。門診定期隨訪3~6個月。
1.3觀察指標及療效判定:對患者治療前后臨床癥狀評分、治療總有效率、病變復發及并發癥的發生情況,其中臨床癥狀評分采用視覺模擬評分法(VAS)進行評價,分值為0~10分,得分越高表明病情越嚴重[4];療效判定標準為:顯效:經鼻內鏡檢查,患者上頜竇竇口開放良好,黏膜發生上皮化,鼻腔結構恢復正常,沖洗竇腔未見明顯膿性分泌物,通氣功能完全恢復;有效:患者病情得到良好控制,手術后術區黏膜水腫、肥厚或有肉芽組織形成,沖洗鼻腔見少許膿性分泌物,通氣功能有所好轉;無效:患者鼻塞、流膿涕等臨床癥狀無緩解甚至加重,術區黏膜明顯水腫,部分發生粘連,上頜竇竇口狹窄甚至閉鎖,沖洗鼻腔可見較多膿性分泌物,需進行二次手術[5]。治療總有效率=(顯效例數+有效例數)/總例數×100%。
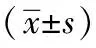
2 結果
2.1兩組治療前后臨床癥狀評分的變化情況比較:治療前兩組患者臨床癥狀的評分比較,差異無統計學意義(P>0.05),術后兩組臨床癥狀均較治療前有顯著改善,且觀察組的評分明顯低于同時期的對照組,兩組評分比較,差異有統計學意義(P<0.05)。見表1。

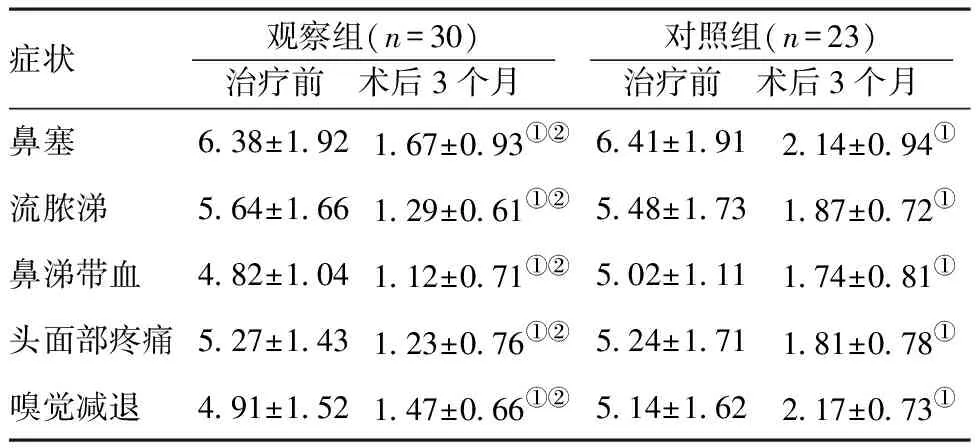
癥狀觀察組(n=30) 治療前 術后3個月 對照組(n=23) 治療前 術后3個月 鼻塞6.38±1.921.67±0.93①②6.41±1.912.14±0.94①流膿涕5.64±1.661.29±0.61①②5.48±1.731.87±0.72①鼻涕帶血4.82±1.041.12±0.71①②5.02±1.111.74±0.81①頭面部疼痛5.27±1.431.23±0.76①②5.24±1.711.81±0.78①嗅覺減退4.91±1.521.47±0.66①②5.14±1.622.17±0.73①
注:與治療前比較,①P<0.05;與對照組同期比較,②P<0.05
2.2兩組的治療總有效率比較:觀察組的治療總有效率明顯高于對照組,兩組總有效率差異有統計學意義(P<0.05)。見表2。
表12兩組總有效率比較[例(%)]
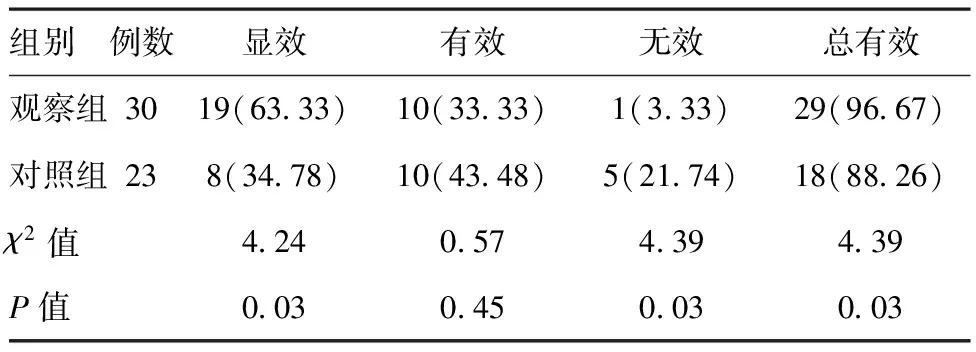
組別例數顯效有效無效總有效觀察組3019(63.33)10(33.33)1(3.33)29(96.67)對照組238(34.78)10(43.48)5(21.74)18(88.26)χ2值4.240.574.394.39P值0.030.450.030.03
2.3兩組病變復發及手術并發癥的發生情況比較:術后進行為期6個月的隨訪,所有患者均給予CT復查,觀察組患者未見原發部位病變復發,無纖維化發生。對照組患者中出現4例原發部位病變復發,且竇腔黏膜發生纖維化,復發率為17.39%,兩組復發率存在統計學差異(χ2=5.64,P=0.02)。觀察組共發生2例面部腫脹,頰痛及牙齒麻木各有1例,并發癥的發生率為13.33%(4/30);對照組共發生4例面部腫脹,3例牙齒麻木,2例頰痛,并發癥的發生率為39.13%(9/23)。兩組并發癥的發生率比較,差異具有統計學意義(χ2=4.68,P=0.03)
3 討論
針對上頜竇病變的治療,近年來傳統的上頜竇根治術已基本被鼻內鏡手術所取代,但大量臨床研究[6-7]發現,由于上頜竇結構復雜,且極易受囊性病變與息肉樣的改變而變化,若單純從中鼻道擴大自然開口路徑將遺留一些無法發現或手術器械無法到達的死角,尤其是病灶在前壁、前下壁以及內側壁與底壁的交界處等,在上頜竇自然口均開放良好的情況下,仍會被膿性及黏稠的分泌物填充,即使術者使用45°甚至是70°鏡也無法將其徹底清除,從而引起手術開放后的上頜竇自然口反復炎性增生、滲出,患者預后不佳[8]。本次研究中對照組患者采用單純從中鼻道擴大自然口路徑進行治療,患者的治療總有效率不高,治療后患者的臨床癥狀改善不佳,且術后隨訪發現原病變部位復發,有較多并發癥發生。相關研究[9-10]表明,鼻內鏡下中鼻道聯合下鼻道上頜竇開窗術通過充分暴露下鼻甲外側壁,去除相應部位下鼻道黏膜及骨片后進入上頜竇開窗,可從下鼻道開窗口以不同角度窺視到視野死角,從而將單一從上頜竇口內器械無法處理到的區域進行徹底清除,同時保留了大部分正常的黏膜組織,術后引流更充分。本次研究中觀察組采用鼻內鏡聯合下鼻道開窗雙路徑治療,患者的總有效率明顯高于對照組,差異有統計學意義(P<0.05),術后臨床癥狀得到顯著改善,且無原發部位病變復發,并發癥的發生率也低于對照組,兩組數據差異具有統計學意義(P<0.05),表明該術式療效顯著。
綜上所述,鼻內鏡聯合下鼻道開窗雙徑路治療方式可將患者上頜竇難治性病變徹底清除,有效減少復發,值得臨床推廣應用。

