神經刺激儀定位下神經阻滯麻醉在全膝關節置換術中的效果*
單兆亞 劉海云 趙一凡 趙小娟
(陜西中醫藥大學附屬醫院第二手術室, 陜西 咸陽 752000)
全膝關節置換術是對終末期膝關節病變唯一的治療方法[1-2]。終末期膝關節病變進行全膝關節置換有助于改善患者關節功能促進患者康復,改善患者生活質量;同時,采用適當的麻醉方式進行合理的鎮痛有助于降低手術中的應激反應,促進患者康復[3]。氧化應激反應程度是評價患者手術應激反應程度的重要臨床指標,血清中氧自由基可對機體造成氧化應激損傷,降低氧化應激反應程度,有助于降低手術創傷[4]。本研究對比分析80例全膝關節置換術患者的臨床資料,探討不同麻醉方式的鎮痛效果及對患者應激反應的影響,現將研究結果報告如下。
1 資料與方法
1.1 研究對象 選取我院2015年3月~2016年3月在我院骨科住院的全膝關節置換術患者80例,按麻醉方式不同分為觀察組和對照組,每組各40例。觀察組男性22例,女性18例,BMI指數(23.2±1.9)kg/m2;對照組男性21例,女性19例,BMI指數(23.3±1.9)kg/m2。所有患者均行膝關節MRI證實前后交叉韌帶結構和功能正常完整;兩組患者性別、年齡、體重指數、關節功能對比無差異。本研究中全膝關節置換術均符合中華醫學會指定的相關指南。納入標準:①有行全膝關節置換術的手術指征。②所有患者知情同意本研究,并能完成隨訪。③依從性好,年齡>18歲。排除標準:①合并慢性臟器疾病包括高血壓、糖尿病、冠心病等可能影響研究結果的患者。②合并妊娠、哺乳或認知功能障礙不能配合研究。③合并骨折或其他關節功能障礙的患者。④合并其他損傷影響手術操作的患者。所有患者知情同意本研究,研究獲得醫院倫理委員會的批準。
1.2 麻醉方法 兩組患者進入手術室后均行心電監護,建立靜脈通路,常規檢測血壓、心率、血氧飽和度、腦電雙頻指數以及心電圖。對照組麻醉誘導如下:咪達唑侖0.05mg/kg、芬太尼3μg/kg、順式阿曲庫銨0.8mg/kg、丙泊酚1.5mg/kg靜脈推注,七氟醚吸入;氣管插管后按照下列方案進行麻醉維持:丙泊酚4~6mg/(kg·h)微泵注入、維持BIS 40~60,必要時追加順式阿曲庫和芬太尼。觀察組患者采用神經刺激儀定位下神經阻滯麻醉:神經刺激儀定位下行后路單側腰叢及坐骨神經阻滯,神經刺激針以45°角度向頭側緩慢進針,當電流減小0.3~0.4mA可觀察到較弱的股四頭肌收縮機髕骨跳動時,注入0.5%羅派卡因。
1.3 觀察指標 ①鎮痛效果評估:手術后6、12、24、48 h,采用觸覺測量套件Von Frey Kit對手術切口周圍2cm皮膚的機械痛閾值進行測定。將觸覺測量工具的纖維尖端垂直接觸皮膚,強度從0.4g開始逐漸增加,保證纖維尖端彎曲且持續2s,記錄能夠使患者出現刺痛感的纖維所對應的強度值(Xf)即最后測量的強度值,按照下列公式計算機械痛閾值:機械痛閾值=Xf×最大似然估計值×強度間距。②氧自由基水平:取患者循環靜脈血2ml,離心取上清后檢測采用MAGLUMI 1000全自動化學發光免疫分析儀檢測應激相關因子水平(MDA、AOPP),谷胱甘肽過氧化物酶(GSH-PX)、超氧化物歧化酶(SOD)含量。試劑盒均購于上海酶聯生物科技有限公司。③不良反應評估:評估患者麻醉期間可能出現的不良反應,包括:尿潴留、惡心、嘔吐、低氧血癥等發生。④關節功能:采用Lysholm評分對兩組患者的髖關節功能恢復情況進行評價,得分越高、髖關節功能越好。

2 結果
2.1 兩組機械痛閾值比較 兩組術前機械痛閾值比較差異無統計學意義(P>0.05);兩組患者術后6、12、24、48 h時機械痛閾值均較術前升高(P<0.05);觀察組術后各時間點機械痛閾值均較對照組升高(P<0.05),見表1。

表1 兩組患者手術前后機械痛閾值比較Table 1 Comparison of mechanical pain thresholds between the two groups before and after operation
2.2 兩組氧化應激水平的比較 治療前兩組氧化應激物MDA、AOPP和抗氧化物GSH-PX、SOD對比差異無統計學意義(P>0.05);治療后觀察組MDA、AOPP低于對照組(P<0.05);GSH-PX、SOD高于對照組,差異有統計學意義(P<0.05),見表2。
2.3 兩組術后并發癥的比較 觀察組患者術后各種不良反應包括尿潴留、惡心、嘔吐、低氧血癥均明顯低于對照組患者,差異有統計學意義(P<0.05),見表3。
2.4 兩組術后關節功能的比較 兩組治療前膝關節Lysholm評分對比無明顯差異(P>0.05);治療4個月后觀察組Lysholm評分明顯高于對照組(P<0.05),見表4。

表2 兩組患者的臨床情況比較Table 2 Comparison of clinical situation between the two groups
注:與治療前對比,①P<0.05;與對照組相比,②P<0.05

表3 兩組患者術后不良[n(×10-2)]Table 3 Postoperative adverse events in the two groups
注:與對照組比較,①P<0.05
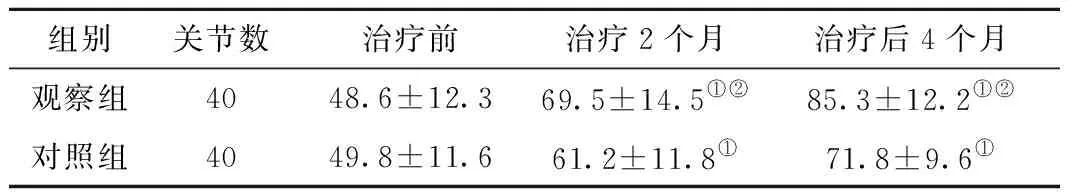
表4 兩組患者的Lysholm評分比較Table 4 Comparison of Lysholm scores between the two groups
注:與治療前相比,①P<0.05;與對照組相比,②P<0.05
3 討論
隨著人口老齡化的不斷進展,膝關節退行性病變發病率不斷上升,其導致的膝關節功能障礙嚴重影響患者生存質量[5-6]。導致膝關節功能障礙的原因有很多:包括類風濕關節炎、骨性關節炎等;終末期膝關節病變只能通過膝關節置換術進行治療[7]。積極采用全膝關節置換術進能改善患者關節功能,促進患者生活質量的改善[8]。全膝關節置換術創傷大,對機體造成較為嚴重的打擊,合理的麻醉方式有助于降低術后患者疼痛,降低手術給患者帶來的創傷。
既往對于全膝關節置換術多采用全麻,其強有力的鎮痛作用有助于降低患者術中疼痛及降低術后創傷反應,但是麻醉本身對機體也是一種創傷,可能導致患者手術應激反應增加[9]。神經刺激儀定位下神經阻滯是一種區域麻醉,采用局麻藥進行麻醉,神經阻滯可能有助于進行局部鎮痛,可能有鎮痛不充分的風險[10-13]。本研究對比分析不同患者鎮痛效果結果發現,采用神經刺激儀定位下神經阻滯的患者兩組患者術后痛閾對比無差異,可見采用神經刺激儀定位下神經阻滯可以達到良好的鎮痛效果。本研究中采用神經刺激儀定位下進行神經阻滯的患者并未出現任何不良反應,采用神經刺激儀定位下神經阻滯安全性確切,而且神經刺激儀定位組患者感覺良好,滿意度較高。
氧化應激損傷是術后和麻醉創傷過程中的重要病理生理機制,手術和麻醉可能導致患者氧化應激損傷。SOD和GSH-PX是機體重要的抗氧化物質,氧化應激反應是體內SOD和GSH-PX被消耗,可發生嚴重紊亂,能及時準確地反應機體的氧化損傷程度[14]。MDA和AOPP是反應氧化應激程度的重要產物,氧化應激程度越高[15-17]。本研究對比兩種麻醉方式對患者氧化應激反應的影響,結果發現觀察組采用神經刺激儀定位下神經阻滯的患者SOD和GSH-PX明顯更高,而MDA和AOPP明顯下降,這提示神經刺激儀定位下神經阻滯有助于降低患者氧化應激損傷。
麻醉的不良反應包括術后尿潴留、低氧血癥、胃腸道反應等,評價麻醉效果的同時需要警惕麻醉帶來的不良反應。神經刺激儀下麻醉用藥劑量小,副作用相對較小[18-20]。我們對比兩組麻醉不良反應發生情況發現,采用神經刺激儀定位下神經阻滯進行麻醉的患者術后尿潴留、惡心、嘔吐的發生比例明顯低于全麻患者,兩組患者均無低氧血癥的發生。可見神經刺激儀定位下神經阻滯有助于減少麻醉不良反應,降低術后創傷反應程度。進一步對比兩組術后關節功能結果發現,觀察組術后4個月Lysholm評分明顯優于對照組患者,這可能是患者氧化應激反應損傷降低后患者可以早期進行關節活動,促進患者病情康復。
4 結論
全膝關節置換手術采用神經刺激儀定位下神經阻滯麻醉,有助于改善患者術后應激狀態,增強鎮痛效果,降低炎癥反應,促進患者術后關節功能的康復,可在臨床推廣運用。

