減壓后長節段與短節段固定融合術治療成人退變性脊柱側凸的效果比較
李 林,李 瑋,李同相
成人退變性脊柱側凸(degenerative scoliosis, DS)指患者成年后受椎間盤及其他組織退變影響引起的脊柱畸形,以胸腰部常見,典型癥狀為腰背痛,伴或不伴神經源性跛行,甚至出現脊柱傾斜[1]。目前臨床治療成人DS以手術為主,主要目標為減輕疼痛、重構脊柱平衡、穩定脊柱,常見術式有單純減壓術與減壓后內固定融合術,后者又包括長節段與短節段固定融合術,兩者各有優劣[2-4]。關于長節段與短節段固定融合術用于DS治療哪個更優仍存在一定的爭議。本研究通過比較長節段與短節段固定融合術對DS的治療效果,以期為臨床后路減壓后融合范圍選擇提供參考。
1 資料與方法
1.1一般資料 選擇2015年1月—2017年5月我院收治的92例DS患者作為研究對象。①納入標準:經臨床影像學檢查確診為DS,影像學顯示Cobb角10°以上;年齡≥50歲;均選擇后路減壓椎弓根螺釘融合術;隨訪≥12個月;相關臨床資料完整。②排除標準:有手術禁忌證者;凝血異常者;合并腫瘤、重要臟器疾病者;伴脊柱結核、脊柱創傷、有脊柱畸形史。根據不同手術方案將患者分為A組50例與B組42例。其中A組男16例,女34例;年齡(61.24±9.15)歲;脊柱側凸病變部位:上端椎中T113例,T126例,L120例,L216例,L35例;下端椎中L39例,L429例,L512例。B組男12例,女30例,年齡(61.57±8.96);脊柱側凸病變部位:上端椎中T112例,T125例,L117例,L213例,L35例;下端椎中L36例,L425例,L511例。兩組的性別、年齡和脊柱側凸病變部位比較差異均無統計學意義(P>0.05),具有可比性。
1.2手術方法 A組行后路減壓椎弓根螺釘長節段固定融合術,融合節段達到或超過脊柱側凸的上下端椎;B組則行后路減壓椎弓根螺釘短節段固定融合術,融合節段限于脊柱側凸的上下端椎以內。兩組均給予全身麻醉,取俯臥位,選擇后入路方式,后正中切開后暴露小關節突、上下椎端。A組在上下終椎置入4枚椎弓根螺釘(各2枚),同時于頂椎置入螺釘。B組先減壓,將8枚椎弓根螺釘置入最上和最下節段椎體(各4枚)。將部分節段棘突、椎板、黃韌帶咬除,神經根處理;相應間隙椎間盤組織、上下終板處理,椎間隙撐開,對咬除的棘突、椎板適當修剪,制作碎骨以行椎間融合。置入預先處理的金屬棒(以側凸形狀為依據),加壓對正改善側凸畸形,必要時兩棒之間安裝橫向連接棒。透視觀察固定滿意后對傷口沖洗,留置引流管;術后均預防感染用藥3~7 d。
1.3觀察指標 記錄手術時間、術中出血量、融合節段、住院時間及術后并發癥發生率。隨訪至2018年5月,隨訪時間12~40個月,平均22個月。測定記錄兩組患者術前、末次隨訪時疼痛視覺模擬評分(visual analogue scale, VAS)、Oswestry功能障礙指數(Oswestry disability index, ODI)及影像學指標,其中影像學指標通過脊柱正側位X線片測量,包括側凸Cobb角、冠狀面平衡、矢狀面平衡。

2 結果
2.1手術情況比較 A組的手術時間和住院時間長于B組,術中出血量和融合節段多于B組(P<0.05)。見表1。
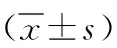
表1 兩組退變性脊柱側凸患者手術相關指標比較
注:A組行長節段固定融合術,B組行短節段固定融合術;與B組比較,aP<0.05
2.2并發癥情況比較 兩組術后各并發癥發生率比較差異均無統計學意義(P>0.05)。見表2。

表2 兩組退變性脊柱側凸患者術后并發癥發生率比較(例)
注:A組行長節段固定融合術,B組行短節段固定融合術
2.3VAS和ODI評分比較 與術前比較,兩組末次隨訪時VAS和ODI評分均明顯下降(P<0.05)。末次隨訪時,A組VAS評分顯著高于B組,ODI評分顯著低于B組(P<0.05)。見表3。
2.4影像學指標比較 與術前比較,兩組末次隨訪時側凸Cobb角、冠狀面平衡、矢狀面平衡均明顯下降(P<0.05)。A組術前和末次隨訪時的側凸Cobb角、冠狀面平衡、矢狀面平衡差值均顯著大于B組(P<0.05)。見表4。
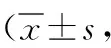
表3 兩組退變性脊柱側凸患者不同時間點VAS和ODI評分比較分)
注:A組行長節段固定融合術,B組行短節段固定融合術;VAS為疼痛視覺模擬評分,ODI為Oswestry功能障礙指數;與術前比較,aP<0.05;與B組比較,cP<0.05
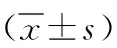
表4 兩組退變性脊柱側凸患者不同時間點影像學指標比較
注:A組行長節段固定融合術,B組行短節段固定融合術;與術前比較,aP<0.05;與B組比較,cP<0.05
3 討論
近年來,隨著我國人口老齡化的加劇,成人DS的發病年齡趨于偏大。有報道稱,我國漢族人群成人DS發病率為13.3%,>50歲患者發病率超過60%[5-7]。由于DS患者年齡、體質、手術需求等的影響,選擇何種術式治療一直是臨床研究的重點。有研究表明,腰椎側凸患者行減壓后固定融合術相比單純減壓術的5年再發狹窄率明顯降低[8]。且臨床實踐發現后路減壓聯合內固定融合術治療DS效果令人滿意。
固定融合術主要包括長節段與短節段固定融合術兩種,前者即融合節段達到或超過病變椎體上下端椎,后者即融合節段比病變椎體上下端椎短。減壓后長節段固定融合術融合的椎體節段多,更有利于脊柱三維矯正及維持脊柱穩定,進而更好的恢復DS患者脊柱功能[9-11]。但有研究指出,長節段固定融合術治療發生鄰近節段退變等系列并發癥的風險大[12]。Silva和Lenke[13]研究指出,對脊柱側凸Cobb角<30°、椎體前方無矢狀面失衡的DS患者來說,主張優先選擇短節段固定融合術;對頂椎明顯旋轉、椎體側方移位>2 mm的DS患者來說,優先選擇長節段固定融合術,能夠發揮解除神經癥狀、重建脊柱穩定性的作用。本研究結果顯示,A組較B組的手術時間和住院時間長、術中出血量多,與相關報道結果基本一致[14]。這可能與長節段固定融合術的融合節段多、操作復雜、融合范圍大等有關。本研究還發現,A組較B組出現下肢深靜脈血栓形成、術后斷釘或斷棒、假關節形成等并發癥多,但兩組比較無顯著差異。與周立和楊紅林[15]的研究結果不符,該研究發現長節段治療DS并發癥總發生率比短節段高,出現上述差異可能與本研究樣本量少相關。何守玉等[16]研究發現,相比長節段融合內固定,短節段融合內固定易出現鄰近節段退變等并發癥。而本研究結果顯示,B組術后出現近端鄰近節段病變2例,這可能與患者年齡大、易出現骨質疏松性椎體壓縮改變有關。長節段固定融合術雖然無鄰近節段病變發生,但其遠端鄰近節段病變發生3例,表現為椎間隙狹窄、椎間盤塌陷等。
本研究結果顯示,B組末次隨訪時腰背疼痛VAS評分比A組低,這可能與短節段固定融合術的手術時間短、創傷更小相關。但長節段固定融合術在改善患者脊柱功能方面有明顯優勢。馬超等[9]研究發現,對中老年DS患者而言,長節段固定融合術在末次隨訪時Cobb角比短節段固定融合術顯著減小。王華磊等[17]研究發現,長節段固定融合術在末次隨訪時側凸Cobb角矯正率比短節段固定融合術明顯增大。陸海濤等[18]通過Meta分析發現,長節段固定融合術在糾正DS患者脊柱畸形方面具有明顯優勢。本研究結果顯示,兩組術后末次隨訪時側凸Cobb角、冠狀面平衡、矢狀面平衡比術前均明顯減小,提示長節段或短節段固定融合術均能有效糾正脊柱畸形。由于兩組術前Cobb角、冠狀面平衡、矢狀面平衡存在明顯差異,為此本研究對兩組術前和末次隨訪時上述指標的差值進行比較,結果提示A組在糾正Cobb角、冠狀面平衡、矢狀面平衡方面具有明顯優勢。由于在臨床上受患者年齡、基礎疾病等影響,建議根據患者具體情況選擇合適術式。
綜上所述,短節段固定融合術治療成人DS具有手術時間短、術中出血量少、住院時間短的特點,長節段固定融合術在改善側凸畸形、脊柱功能方面具有明顯優勢。

