糖尿病視網膜病變合并黃斑裂孔臨床分析
張滄霞
黃斑裂孔(macular hole,MH)是黃斑部視網膜 內界膜至感光細胞層發生的組織缺損,嚴重影響中心視力,是較為常見的致盲性眼底病。糖尿病視網膜病變 (diabetic retinopathy,DR)是糖尿病(diabetes mellitus,DM)的嚴重并發癥,是糖尿病導致的視網膜微血管損害所引起的一系列典型病變,是一種影響視力甚至致盲的慢性進行性疾病[1-2]。但DR合并MH臨床并不多見,亦鮮見報道。本文對近年來收治的8例DR合并MH患者的臨床資料進行了回顧性分析。
1 對象與方法
1.1 研究對象
2013年6月—2017年5月在我院眼科行玻璃體手術治療,術前或術中、術后確診的糖尿病視網膜病變合并黃斑裂孔患者8例(8只眼),大部分患者伴有玻璃體積血或后極部增殖性視網膜病變。術前診斷2例,包括非增生型糖尿病視網膜病變 (nonproliferative diabetic retinopathy,NPDR)1例,增生型糖尿病視網膜病變(proliferative diabetic retinopathy,PDR)1例;術中診斷3例,術中疑診術后確診1例,術后1個月診斷2例,均合并PDR。眼科檢查包括:視力、眼壓、裂隙燈顯微鏡檢查;散瞳后間接檢眼鏡、裂隙燈顯微鏡下前置鏡檢查,眼底照相,超聲檢查;術后熒光素眼底血管造影(fundusfluorescein angiography,FFA)檢查、光學相干斷層掃描(optical coherence tomography,OCT)等。
術前控制血糖血壓;常規內眼術前準備;自擬利水明目組方(茯苓,黃芪,肉桂,鬼箭羽,三七,車前子,黃連,槐花,密蒙花,黃精),日1劑,早晚分服共7 d,患眼玻璃體積血部分吸收,其中1例隱見黃斑全層裂孔;1例新生血管性青光眼行抗血管內皮生長因子 (vascular endothelial growth factor,VEGF)藥物玻璃體腔注射1次。8例患者均行23G微創玻璃體切除術。7例PDR行視網膜前增殖膜分割切除、黃斑前膜剝除、視網膜激光光凝術;5例術前、術中確診的黃斑裂孔均聯合內界膜超大范圍撕除+氣液交換,無菌空氣填充玻璃體腔;1例術中疑診黃斑微小裂孔的患者予玻璃體腔空氣填充;6例合并白內障者同期行白內障超聲乳化+人工晶狀體植入術。手術順利,無醫源孔等術中并發癥。術后,玻璃體腔氣體填充患者面向下位3 d;術后局部應用抗生素、皮質類固醇及散瞳滴眼液并聯合自擬糖明組方 (密蒙花,鬼箭羽,車前子,黃精,槐花,三七粉,黃連,茯苓,葛根,柴胡,肉桂等)日1劑,早晚分服共1~2個月。術后常規視力、眼壓、眼底檢查,3~5 d行OCT、眼底照相,術后定期復查,必要時1個月后FFA檢查。術中疑診微小MH患者術后OCT檢查確診黃斑裂孔;2例患者術中及術后檢查未見黃斑裂孔,分別于術后1個月、3個月余復查時發現黃斑全層裂孔,其中1例與術中疑診術后確診病例行25G微創內界膜超大范圍撕除+玻璃體腔無菌空氣填充術。繼續隨訪2~24個月,觀察黃斑、視網膜及視力等情況。
1.2 研究方法
對納入病例的一般情況、視力、病程、病史、患眼病變特點及隨訪視力等檢查情況進行統計分析。
2 結果
2.1 性別、眼別、年齡分布
本組患者8例(8只眼),其中男3例(3只眼),女5例(5只眼),男女發病比例為3∶5。右眼4例,左眼4例。年齡34~70歲,平均56歲,其中34~59歲5例,60歲以上3例。
2.2 視力與病程
就診時矯正視力:0.02以下者3只眼,0.02~0.05者4只眼,0.1者1只眼;主要癥狀:以視物模糊、眼前黑影就診3例,以突發視物不見就診5例;發病時間:3 d~3個月,平均 22.5 d。
2.3 既往糖尿病及糖尿病視網膜病變診治史
2型糖尿病病史1~20年,胰島素治療;治療前均已確診為雙眼DR并進行相關治療,2例曾行視網膜激光光凝術,無抗VEGF藥物玻璃體腔注射史。
2.4 患眼前節、玻璃體視網膜情況
新生血管性青光眼 (虹膜新生血管期)1例;并發性白內障2例,年齡相關性白內障4例,術后人工晶狀體眼2例;NPDR 1例,PDR 7例,合并3級玻璃體積血3例,1~2級玻璃體積血2例,后極部嚴重增殖和/或視網膜前出血黃斑結構不可見3例,間接檢眼鏡或超聲檢查發現牽拉性視網膜脫離4例,黃斑區明確的全層裂孔1例。
2.5 視力等隨訪情況
術后隨訪2~24個月,8例患者視網膜在位,眼壓正常,行內界膜撕除的7例黃斑裂孔愈合良好,視力提高;保守治療1例黃斑裂孔未閉,視力無變化,仍為0.1。8例患者治療前后的視力情況見表1。
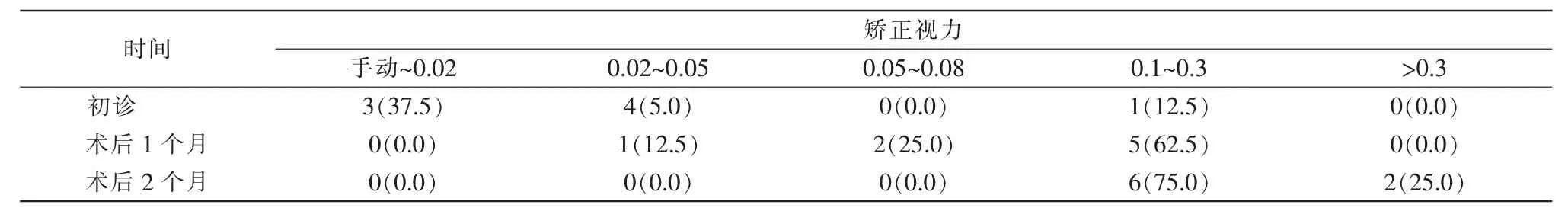
表1 8例(8只眼)糖尿病視網膜合并黃斑裂孔患者玻璃體手術前后的矯正視力情況[眼只數(%)]
3 討論
DR病情進展為PDR并發生重度不吸收的玻璃體積血、纖維血管膜、視網膜前出血、牽拉性視網膜脫離等,是導致糖尿病患者失明的主要原因,通過手術可以將玻璃體積血、玻璃體后皮質、纖維血管增生膜徹底切除,解除視網膜牽拉使視網膜復位,恢復屈光間質透明性,完成全視網膜光凝(panretinal photocoagulation,PRP),有效阻止PDR病變發展。但此類患者玻璃體手術后的視力恢復程度主要取決于其黃斑功能[2],如糖尿病視網膜病變尤其PDR同時合并黃斑裂孔,視力下降將更為顯著[3]。本組病例入院時僅1例NPDR明確診斷為合并MH、黃斑水腫,1例PDR經中藥治療玻璃體積血部分吸收可隱約窺見黃斑裂孔,其余病例玻璃體重度積血、后極部嚴重增殖和/或視網膜前出血,致檢眼鏡及OCT檢查無法窺及黃斑結構,視力、視功能受損明顯。
黃斑裂孔的臨床發病與外傷、高度近視、囊樣黃斑水腫、玻璃體牽拉、視網膜變性類疾病等因素有關[4]。關于PDR合并MH的原因,國內外研究認為有以下幾點:(1)與黃斑水腫有關,在黃斑水腫同時合并玻璃體黃斑粘連及牽拉形成;(2)與黃斑水腫無關,黃斑裂孔形成與特發性黃斑裂孔形成相似,即玻璃體切線方向牽拉力所致;(3)術中形成黃斑裂孔,即玻璃體切割手術時玻璃體視網膜牽拉所致;(4)玻璃體切除術后形成黃斑裂孔,術后形成的黃斑裂孔與玻璃體牽拉及黏附無關[3,5]。本組病例術前確診的2例DR合并MH,1例NPDR玻璃體無明顯混濁,1例中藥治療后玻璃體積血部分吸收且無黃斑前出血或增殖膜遮擋,經眼底檢查和OCT檢查確診;術中確診的3例PDR合并MH,系切除混濁的玻璃體及后極部增殖膜后看清黃斑而確診;術中疑似微小MH術后借助OCT確診的1例與以上3例的玻璃體視網膜情況類似;PDR術后發生的2例MH,術中檢查及術后早期OCT檢查僅見黃斑水腫并無裂孔。本組手術采用微創、高速玻璃體切除技術,術者技術熟練、經驗豐富,術中、術后診斷MH病例無醫源性因素,裂孔非術中形成。
關于PDR合并MH的手術處理,依照Gass分期,黃斑裂孔II、III、IV期行玻璃體切割聯合視網膜內界膜剝除術治療已成共識[6-7]。本組病例采用微創玻璃體手術技術處理PDR并聯合行內界膜超大范圍撕除術,術后裂孔閉合良好。1例疑似黃斑微小裂孔患者術中徹底切除玻璃體、仔細剝除黃斑前膜,分割切除顳上方廣泛增殖膜,解除牽拉因素,復位脫離之視網膜,殘余1/4個視盤直徑(DD)大小增殖膜將大血管牽拉為n型游離于視網膜前,與血管弓粘連緊密,少許滲血,未予強行剝除,氣液交換后以無菌空氣填充玻璃體腔,術后氣體部分吸收后OCT檢查確診為MH,觀察1個月裂孔并未閉合,與術后3個月余發生MH的病例均行25G微創內界膜超大范圍撕除+玻璃體腔無菌空氣填充術后方治愈。而以往文獻報道[3]主張在處理PDR病變的基礎上剝除黃斑前膜,借助氣液交換使視網膜、黃斑復位即可,并未撕除黃斑區內界膜,考慮與病例個體差異有關。
目前研究認為,在病理狀態下視網膜內界膜可以成為視網膜色素上皮細胞、Müller細胞和星形細胞增殖的支架,誘發黃斑前膜的形成,同時也是影響MH閉合、導致MH擴大的主要原因。故內界膜剝除可促進黃斑裂孔的閉合[2]。關于內界膜剝除的方式和剝除范圍研究頗多[8-10],以往認為僅剝除黃斑裂孔旁的內界膜,解除對黃斑裂孔的牽引即可,但越來越多的研究趨于支持擴大內界膜剝除的范圍[9-10]。DR合并MH患者的預后與DR和MH病史、PDR增生程度、黃斑水腫輕重、術前視力等有關[3],影響因素眾多[11-13],而裂孔愈合及愈合后有無復發無疑是影響預后的基本要素。考慮到DR合并MH不同于特發性MH的特殊性,本組病例的聯合手術采取了在擴大剝除基礎上超大范圍的內界膜剝除術,即上方和下方分別達上、下血管弓,內側達視盤,外側達上下血管弓弧形連線附近,術中實現裂孔周圍組織松解、裂孔閉合,以達到徹底去除視網膜牽引、減輕黃斑水腫的目的,避免日后形成視網膜前膜導致MH復發手術失敗。國外高分辨率OCT研究[14-16]表明77%黃斑裂孔在術后24 h即可封閉,故僅使用消毒空氣填充玻璃體腔,保持面向下位3 d,避免了長效氣體填充相關并發癥。1例PDR術后MH拒絕再次手術,僅口服中藥治療,觀察3個月無視網膜脫離,裂孔未閉合,視力較術前及術后早期無變化,維持在0.1;7例行內界膜超大范圍撕除術后除1例觀察2個月外,其余均隨訪6個月以上,最長24個月未見復發,視力不同程度提高。
糖尿病視網膜病變屬中醫 “消渴目病”“視瞻昏渺”“云霧移睛”“暴盲”等范疇。中醫眼科認為,糖尿病患者陰津虧耗,精血不能上乘于目,日久眼目失養,視力下降。血少則瘀滯不通,氣機不暢,津液不行,發為水腫。手術處理病變的同時也因局部刺激和眼內環境改變致術后早期水腫加劇,故遵循行氣解郁,活血利水原則予自擬利水明目組方加減治療。方中茯苓性平淡,味甘和,利水滲濕功效顯著,促進視網膜水腫消退;黃芪、肉桂補氣升陽,水火既濟,助茯苓利水消腫;鬼箭羽、三七粉祛瘀通絡,活血止血定痛;車前子利尿滲濕,合黃連清熱燥濕,引邪從小便去;槐花、密蒙花涼血止血,清熱養肝,退翳;黃精養陰潤肺,補脾益氣,益腎填精。諸藥合用,共奏補氣助陽,利水消腫,逐瘀通經,明目退翳之功。術前促進玻璃體積血和視網膜水腫吸收,便于了解眼底特別是黃斑區情況,及早明確合并癥的存在,對于術者準備、醫患溝通和預后評估頗顯重要。因手術處理視網膜病變也刺激眼內環境改變致術后早期水腫加劇,故術后改用自擬糖明組方,去黃芪加柴胡、葛根,增強前方行氣解郁,疏達肝膽、三焦氣機之功,諸藥合用,行氣血,通郁滯,利濕濁,補精血,尤其適宜調理糖尿病患者陰津損耗、術后氣郁水停的狀態,在促進黃斑區水腫消退、改善視功能方面有積極作用。
MH獨立存在時診斷并不困難,但合并DR少見,特別在PDR發生重度玻璃體積血、后極部視網膜前出血或纖維血管增殖嚴重遮擋黃斑區時,各種檢查手段均不能預知MH存在與否,術前漏診率可達100%。對此類PDR患者,應警惕合并黃斑裂孔的可能,術中從容應對、統籌處理;在PDR玻璃體視網膜術后隨訪時,除關注視網膜復位情況、PRP效果等,還要注意黃斑水腫的變化及有無新發黃斑裂孔,及時治療,改善預后。

