124例ICU患者血流感染監測與分析
敬慧丹,王耀麗,艾山木,蔣東坡,盧海濱
(陸軍特色醫學中心重癥醫學科,重慶 400010)
對于重癥監護室(ICU)的危重癥患者,發生血流感染是一種常見且威脅生命的狀態。由于更多侵入性監測、治療設備的應用,ICU血流感染發生率在近年有所上升[1]。血流感染使患者的治療費用上升,住院時間、ICU時間延長,增加直接和間接并發癥發生率和病死率[2-3]。及時和恰當的抗菌藥物使用是治療血流感染的基礎[4]。但目前仍有相當比例的經驗性抗菌藥物使用存在不當之處[5]。本研究通過回顧分析本院ICU近3年所監測的血流感染患者臨床資料,探討ICU血流感染的臨床特征及預后,這有利于指導經驗性治療,對ICU內血流感染的防控具有積極意義。
1 資料與方法
1.1一般資料 以2015年1月至2017年12月收住本院中心ICU,有感染癥狀且血培養陽性的124例患者作為研究對象。以感染癥狀和血培養陽性作為血流感染的診斷標準[6]。
1.2菌株鑒定與藥敏試驗 菌種鑒定采用法國生物梅里埃公司VITEK Compact全自動微生物鑒定儀進行。血培養具體操作流程參照《臨床微生物學血培養操作規范》進行[7]。同樣采用生物梅里埃公司Vitek compact藥敏分析系統進行藥敏試驗。藥敏試驗的操作及結果的判定參照臨床實驗室標準化協會標準2015-2017。多重耐藥(MDR)、廣泛耐藥(XDR)標準參照2012年國際專家建議[8]。本研究經醫院醫學倫理委員會批準,符合臨床醫學研究倫理學標準,所有樣本收集、檢驗均取得患者或家屬知情同意。
1.3觀察指標 收集患者的基本信息、原發疾病、合并基礎疾病、急性生理與慢性健康評分(APACHE Ⅱ)、侵入性操作、28 d內抗菌藥物使用、住院時間、ICU時間、預后等資料。
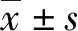
2 結 果
2.1總體特征及預后分析 124例血流感染的患者中,主要病種包括多發傷36例,感染性休克29例,重癥急性胰腺炎23例,重癥肺炎11例。46.0%的患者合并基礎疾病,28 d內抗菌藥物使用率為92.0%,85.5%的患者合并有明確部位的感染,93.6%的患者接受過1次及以上的侵入性操作。培養陽性的標本來源單純外周血57例,深靜脈導管血51例,兩者均呈陽性16例。APACHE Ⅱ評分(24.4±6.5)分,中位住院時間24 d,ICU時間14 d,住院病死52例,病死率為41.9%。

表1 鮑曼不動桿菌與非鮑曼不動桿菌感染患者臨床特征及預后比較
注:-表示無數據
2.2鮑曼不動桿菌與其他病原菌感染患者的臨床特征及預后比較 因鮑曼不動桿菌是本院ICU血流感染的主要病原菌,故對鮑曼不動桿菌感染與非鮑曼不動桿菌感染患者的臨床特征及預后進行比較。與其他病原菌相比,鮑曼不動桿菌感染患者基礎疾病中肝功能衰竭比例更高,合并感染比例、肺部感染比例更高,侵入性操作比例鮑曼不動桿菌組更高,其中氣管插管比例、留置尿管比例均高于非鮑曼不動桿菌組,差異有統計學意義(P<0.05)。APACHE Ⅱ評分、住院時間上兩組差異無統計學意義(P>0.05),但鮑曼不動桿菌感染組的ICU時間、病死率均高于非鮑曼不動桿菌感染組,差異有統計學意義(P<0.05)。見表1。
2.3病原菌分布及特征 124例血培養陽性標本的病原菌中,革蘭陰性菌91株(73.4%),革蘭陽性菌29株(23.4%),真菌4株(3.2%)。其中發生比例最高的病原菌分別為:鮑曼不動桿菌 46株(37.1%),凝固酶陰性葡萄球菌21株(17.0%),大腸埃希菌15株(12.1%),肺炎克雷伯桿菌13株(10.48%)。這4種細菌構成了本院ICU血流感染病原菌的76.7%。耐藥性方面,共鑒定出耐藥菌96株(80.7%),其中MDR 83株(69.7%),XDR 13株(10.9%)。革蘭陽性菌耐藥率為85.7%,而革蘭陰性菌為82.8%,真菌未發現耐藥菌株。見表2。

表2 病原菌分布及耐藥性分析

續表2 病原菌分布及耐藥性分析
注:S表示敏感;**表示因患者自動出院或死亡,未進一步鑒定菌種及行藥敏試驗;-表示無數據
3 討 論
重癥監護室患者病情危重,全身情況差,由于監測及治療的需要,通常需要多種侵入性操作,這些都使得血流感染的機會增加。耐藥菌比例的逐年上升,為血流感染的治療增加了難度[9]。血流感染診斷的金標準是血液培養的結果,這就決定這個診斷具有一定的滯后性[10]。因此,監測本院區血流感染的患者特點、病原菌分布及特征,提高經驗治療的準確性,對于提高血流感染的診治效率極為關鍵。
本次回顧分析顯示,本院ICU合并血流感染的住院病死率為41.9%,稍高于國內楊祖耀等[11]報道的39.9%,這可能與原發病特征和病原學分布有一定的關系。調查數據顯示,三級醫院ICU的平均病死率數據為12.8%[12],這間接的顯示出血流感染對病死率的影響極大。
本院ICU的病原菌的分布革蘭陰性菌占主要地位,革蘭陰性菌次之,真菌最少,這些都與國內的多數報道一致[13-16]。耐藥性方面,衛生部全國細菌耐藥監測網(Mohnarin)2014年發布的報告[17]顯示,MDR檢出率為66.9%,全耐藥菌(PDR)為15.6%,均與本文的數據接近。報道中最常見的5種細菌為:凝固酶陰性葡萄球菌、大腸埃希菌、肺炎克雷伯桿菌、鮑曼不動桿菌,這與本院ICU的主要病原菌一致,但各個中心在具體菌種分布上略有差異。
本院ICU檢出率最高的細菌為鮑曼不動桿菌。有研究顯示,鮑曼不動桿菌與銅綠假單胞是我國ICU內最常見的病原體[17]。同時鮑曼不動桿菌也是全球范圍內醫院感染中最常見的致病菌之一[18],其在ICU的病死率達到了43.0%[13],針對鮑曼不動桿菌的抗菌藥物使用占到了ICU抗菌藥使用量的一半[19]。國內Meta分析顯示[20],我國鮑曼不動桿菌感染患者預后相對更差,在ICU,鮑曼不動桿菌感染后的病死率在52.0%,這與本研究的數據相近。同時,本文的數據也顯示,對比同期培養出的其他致病菌,鮑曼不動桿菌感染后的ICU時間顯著延長,病死率更高。
高耐藥率是鮑曼不動桿菌的重要特征之一,本研究中檢出的鮑曼不動桿菌均為耐藥株(45/46)。鮑曼不動桿菌對多種抗菌藥具有天然抗性,同時還具有極強的獲得性耐藥能力。高傳播率是鮑曼不動桿菌的另一個特點[21],因為它營養需求簡單,適應寬范圍的溫度和pH,對消毒劑有較強抵抗力,具有疏水性,可以在干燥環境中長期存活,能夠造成長時間表面污染。這些污染,通過ICU的移動媒介迅速傳播。
為應對這些問題,在一方面,臨床工作中需要加大基礎研究投入,尋找新的治療方式。另一方面,醫務人員需要提高防控意識,如注意手衛生、規范操作、嚴格的消毒隔離措施、評估侵入操作的必要性等以降低ICU內血流感染、尤其是鮑曼不動桿菌感染的發生。
綜上所述,引起ICU血流感染的致病菌以革蘭陰性菌為主,耐藥比例極高。這其中耐藥鮑曼不動桿菌感染是最主要的威脅之一,通常伴隨著更差的預后。實時跟蹤監測病區細菌耐藥情況,指導臨床防控,有助于降低ICU血流感染的發生率和病死率。

