子宮腺肌癥亞型與生育結局相關性的回顧性分析
黃琳,李慧,郁琦,孫愛軍,田秦杰,陳蓉,鄧姍*
(1.中國醫學科學院 北京協和醫學院 北京協和醫院婦產科,北京 100730;2.廣東省江門市婦幼保健院,江門 529000;3.哈爾濱醫科大學附屬第一醫院,哈爾濱 150000)
子宮腺肌癥(AM)是一種常見的子宮良性、慢性疾病,可表現為痛經、異常子宮出血和生育力下降(包括不孕、反復種植失敗、反復流產),據報道患病率5%~70%[1-2]。發病率的差異懸殊提示其癥狀表型不僅存在差異性,也存在一定隱匿性和混雜性。有時候AM可以沒癥狀,也有時候AM的存在可能與患者表現的癥狀并不相關。甚至有學者認為AM是一種狀態而非一種疾病[3]。
AM的傳統定義是以病理學特征為核心,指子宮內膜腺體及間質異位到子宮肌層組織中。隨著影像學的進展,AM似乎無處不在,根據病灶深度和范圍的不同,可區分淺表-浸潤、局限-彌漫、對稱-非對稱、前部-后部等病灶特征[4],甚至從影像學特征上可以與不同的發病機制假說[5]相聯系,比如“子宮內膜基底內陷理論”與內生性病變相應,“經血逆流成體干細胞異位分化理論”與外生性病變相應,而“苗勒管殘留組織化生”可解釋孤立于肌壁間的實性或囊性腺肌瘤等。
無論如何,對于完成生育的AM患者,切除子宮是最可靠的治療方法。而臨床醫生面臨的最大難題是不孕患者的AM治療策略問題。現有的短效口服避孕藥、高效孕激素、曼月樂環、GnRH-a等雖然都能在一定程度上緩解疼痛和異常子宮出血的癥狀,但顯然對生育沒有幫助[6]。目前,AM患者的生育很大程度上依賴于輔助生育技術,而即便如此,AM也是導致助孕失敗的明確不利因素之一。既往文獻多是提供AM整體對輔助生育結局的負面影響證據[7-9],但就不同類型的AM(除局灶優于彌漫性病變有所論述)對生育結局的影響尚無細致劃分,這可能與目前尚無統一的AM分型標準有關。本研究對我院5年間以不孕為指征行宮腹腔鏡評估和治療的188例AM患者進行回顧性分析,借鑒最新的MRI影像分型理念,結合超聲和術中所見進行分型,而后就不同型別及其他影響因素與生育結局的相關性進行分析,旨在回答哪種AM表型預后良好或是預后不良。
資料和方法
一、研究對象
用“子宮腺肌癥+不孕癥+宮腔鏡手術+腹腔鏡手術”檢索北京協和醫院婦科內分泌與生殖中心病房于2013年1月至2018年6月間的病例資料,檢索到總計188例病例。
納入標準:符合不孕癥診斷標準;年齡≤40歲;因不明原因不孕曾在本院行宮腹腔鏡手術評估和治療;術后已嘗試懷孕;接受并完成生育結局的電話隨診。
排除標準:年齡>40歲;拒絕接受電話隨訪者;經手術記錄和病理復核,不符合AM或腺肌瘤診斷者。
病例納入及分組情況參見圖1。最終總計100例患者107例次妊娠結局納入分析。
二、分組及分類標準
1. 生育結局:(1)良好組:達20周以上繼續妊娠中,直至足月分娩、攜嬰回家;(2)不良組:持續不孕,或ART移植失敗,或早孕期流產,或妊娠不足20周的各類情況。
2. AM分型標準:根據核磁影像分型的理念[4],本研究結合超聲和術中所見對AM進行分型(圖2)。A~C型屬于子宮內膜或結合帶的淺表病變,宮腔鏡下無特異表現,腹腔鏡下宮體外觀正常,除非高分辨率的超聲或MRI以及子宮結合帶肌層活檢能夠識別;D型(彌漫性不對稱型):宮體增大,外部光滑,前后壁或左右側壁不對稱性增厚;E型(彌漫性對稱型):宮體增大,外部光滑,前后壁均勻增厚;F型為肌壁間實性腺肌瘤;G型為肌壁間囊性腺肌瘤;H型為腺肌瘤樣息肉;I型(漿膜下腺肌瘤):宮體大致正常,局部可見外突的腺肌瘤;J型(后壁外生型):后壁外突,腺肌瘤局部與直腸或宮骶韌帶致密粘連,常合并深部子宮內膜異位癥(DIE);K型(前壁外生型):前壁淺表或外突病灶,常與膀胱有致密粘連。
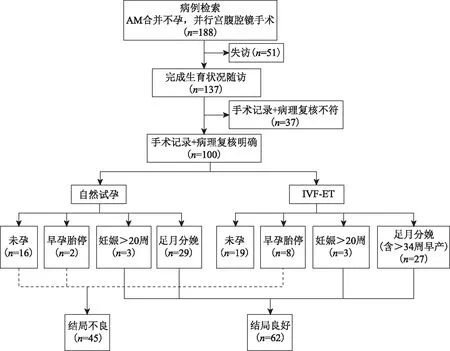
經手術記錄+病理復核明確共100人,其中7人有兩次妊娠結局,共107例次
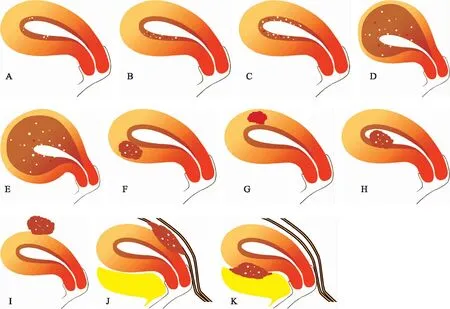
圖2 子宮腺肌癥的核磁影像分型
三、分析指標
定量指標:患者人口學基本信息、不孕時間、術前子宮超聲三個徑線并由球體積公式計算出子宮體積(ml)、術前VAS評分和CA125水平、GnRH-a的用藥周期數;定性指標:有無痛經、是否使用GnRH-a、是否妊娠、有無妊娠或分娩并發癥;分類指標:AM亞型、妊娠方式等。
四、統計學分析
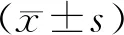
結 果
一、基本信息
共納入188例患者,電話隨訪至2019年6月,失訪51例,失訪率21.7%。再次復核手術記錄+病理診斷剔除不符合患者37例。100例患者嘗試妊娠,7例有兩次妊娠結局,總計有107例次妊娠結局,總妊娠率62.0%(圖1)。
107例次妊娠,按臨床分型:D型35例次(32.7%),E型19例次(17.7%),I型44例次(41.1%),J型8例次(7.5%),K型1例次(0.9%);按妊娠結局:45例次結局不良(含自然試孕未孕和早孕胚胎停育18例,IVF-ET失敗及胚胎停育27例),62例次結局良好(其中自然妊娠32例、IVF妊娠30例,足月分娩或目前持續妊娠中)。
二、不同妊娠結局的組間變量差異
在不同妊娠結局兩組間,年齡、妊娠方式(自然/IVF)、子宮最大徑(cm)、臨床亞型(E、J、K)的占比、是否合并巧囊/DIE、GnRH-a用否、GnRH-a療程數(月)差異均無統計學意義(P>0.05);不孕年限、子宮體積(ml)、臨床亞型(D、I)占比、Ca125值、合并痛經的比例在兩組間存在統計學差異(P<0.05)(表1)。

表1 不同妊娠結局組間變量比較[(-±s),n(%)]
注:與結局不良組比較,*P<0.05
三、AM不同亞型的妊娠結局
各亞型中,除E型的妊娠方式以IVF為主(15/19)外,其他各型的妊娠方式均大致自然/ART各半(D型18/17、I型22/22、J型4/4、K型1/0)。D型是以“結局不良”為主的亞型,發生不良結局的比例為62.8%(P<0.05)。E、I、J型以“結局良好”占優勢,其中I型的結局良好具有統計學差異(P<0.05),比例為70.5%(表2、圖3)。在結局不良的病例中,D型接近半數,而在結局良好組中,I型占半數多(圖4)。
注:與結局不良組比較,*P<0.05
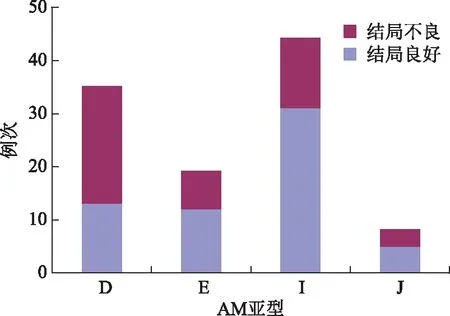
圖3 不同亞型中兩種妊娠結局的構成比
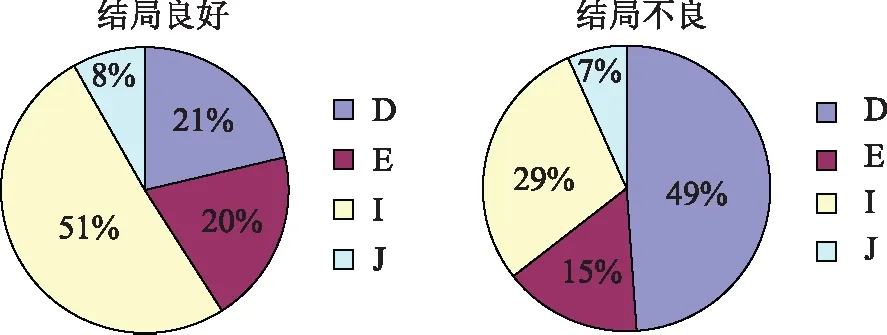
圖4 兩種妊娠結局中不同亞型的構成比
討 論
本研究回顧性分析100例合并AM的不孕患者的107例次妊娠結局,自然妊娠和IVF-ET妊娠分別為50和57例次,總體妊娠率為62.0%。在“結局良好”和“結局不良”兩組間,不孕時間、子宮體積、AM亞型和CA125水平具有統計學差異,“結局不良”組的不孕時間更長,子宮體積更大,非對稱性宮體增大的亞型占比更高。而“結局良好”組的AM亞型以外突的局灶性腺肌瘤更多見。提示AM的不同亞型與生育結局密切相關,值得開展更大樣本的前瞻性隊列研究予以驗證。
有關AM對于生育結局的影響,目前文獻多集中于ART的患者[2],一致性提示AM對于生育結局的影響比單純的子宮內膜異位癥更顯著[2],是降低妊娠率和活產率以及增加流產率的獨立危險因素。AM影響妊娠的機制可能包括基因調控異常、炎癥或種植相關因子失調、子宮內膜容受性下降、子宮肌層過度收縮等[10-12]。而彌漫性AM較局灶性AM的助孕妊娠率更低。目前可用的藥物[6]和手術干預措施[13]的效果都不夠理想,因此迫切需要制定并實施適當的研究方案,而一個普遍接受的分類系統可支持這一目標。
自2012年Kishi等[14]提出以核磁影像為依據的四分類法后,MRI對于AM的診斷價值逐漸被關注和廣泛認可。2018年,Bazot等[4]提出一種細化的核磁影像分類系統:(1)內生型包括局灶型或多灶型(A)、淺表不對稱型(B)或對稱型(C)、彌漫性不對稱型(D)或彌漫對稱型(E);(2)子宮腺肌瘤包括實性(F)或囊性(G)、粘膜下(H)或漿膜下腺肌瘤(I);(3)外生型與深部子宮內膜異位癥密切相關,細分為后壁型(J)或前壁型(K)。本研究雖然只有很少的患者在術前接受過MRI評估,但所有的患者都有超聲影像,我們根據Bazot的分類理念,結合超聲和術中所見,對所有病例進行回顧性分型。其中A~C型屬于子宮內膜或結合帶的淺表病變,宮腔鏡下無特異表現,腹腔鏡下宮體外觀正常,除非高分辨率的超聲或MRI能夠識別,所以本組病例無一例歸屬其內,但不可否認存在漏診可能。F型為肌壁間小腺肌瘤,通常也容易漏診。G型、H型和K型雖然容易識別,但相對少見,本組病例中或沒有涉及,或僅有一例。構成比排在前四位的分別是I、D、E、J亞型。I型為外突、局限的腺肌瘤,宮體大致正常,從理論上推測其生育結局良好是合理的,本組病例顯示的結果也符合文獻報道的ART類似病例的生育結局。D型為宮體增大,前后壁或左右側壁不對稱;E型為宮體增大,前后壁對稱性增厚;J型亦為后壁外突,但與D/E型的顯著區別是局部與直腸致密粘連,此為外生性病灶合并DIE的顯著特點。理論上,此類病灶彌漫致宮體增大,肌層增厚的病變影響妊娠的可能性大,但本組病例中僅在D型有顯著性差異,可能跟病例數較少有關,所以更需要擴大樣本進行前瞻性隊列研究。
FIGO近年來正在致力于基于影像的AM分類共識,其中涉及結合帶厚度、子宮體積、病灶部位、性質、累及肌層層次、是否合并巧囊或DIE等,這些要素估計只有MRI評估能夠全面滿足,而超聲評估只有在滿足MUSA的共識標準[15]情況下,才能一定程度上減少輕度AM的漏診可能。在統一的分類或分型系統基礎上,我們有可能進一步探索或驗證哪一類AM是導致不孕不育,包括胚胎移植失敗的原因,而哪類AM只是混雜因素。
其實,AM影像學的分型與現存的發病機制學說[5]有很大程度的契合。子宮內膜內陷理論(Invagination of the Endometrial Basalis)也許是繼發的機械損傷,也許是原發的孕激素抵抗或高雌激素狀態,均可造成基底層損傷從而促進內膜組織向肌層內陷,產生內生性病變。根據累及腺體或肌肉的比例不同,可表現為MRI上Swiss-cheese征或致密的JZ增厚。而干細胞異位分化理論(Differentiation of Adult Stem Cells)既可以解釋內生性病變,即子宮內膜干細胞可在組織損傷后被激活,并能在異位后的微環境誘導下出現肌化生。這些干細胞與周圍上皮細胞黏附顯著減少(橋粒連接丟失),并出現更多的偽足結構,伴隨在位內膜細胞外基質降解向子宮肌層遷移;也可以解釋外生性病變,具有活性的干細胞經輸卵管逆流至盆腔,在子宮漿膜面粘附、侵襲、遷入子宮外肌層形成病灶。因此也常合并有DIE或者巧囊。苗勒管殘余組織化生理論(Metaplasia of Displaced Embryonic Pluripotent Müllerian)認為苗勒管是原始胚胎結構,具有分化成子宮內膜腺體和間質的潛能。此理論更適合于解釋肌壁間孤立腺肌瘤,包括少年型囊性腺肌癥等的形成,假設子宮腺肌癥也可能是一種腫瘤性病灶。
更重要的是,AM的分類與治療策略及其效果也很可能密切相關。外生性AM只要早期發現,對子宮內膜及結合帶影響不大,生殖預后相對樂觀,而內生型AM,尤其是腺體受累的病變,可能對子宮的容受性影響最大。而不同藥物或介入或手術治療方法的效果都有待于在不同類型的AM中予以驗證。
由子宮腺肌癥的發病機制來看,目前藥物的療效有限可能與藥物干預的時間過晚或不能對抗多種級聯的病理機制有關。現有研究提示,很多輕微的腺肌癥由于癥狀、體征不特異而被忽略,卻廣泛存在于不孕、助孕失敗和反復流產的患者中[16-18],而通過對子宮形態超聲評估標準的制定以及基于核磁影像的AM分類系統的建立,有利于提高早期診斷、早期干預的能力,進而減少顯著性和難治性病變的發生。
本研究率先嘗試借鑒核磁影像學分類的理念,回顧性結合超聲和術中所見對既往AM病例進行臨床分型,并分析其與生育結局的相關性,初步驗證了外生性局灶AM經治療后生育預后良好,而彌漫性內生性AM,尤其是非對稱型對妊娠的影響較大的臨床假設。本組病例不限于ART的患者,也包括近半數自然妊娠的病例,整體的妊娠率較高,考慮與病例嚴重程度不如文獻報道的ART患者群嚴重有關,另外根據納入標準也不包括40歲以上的高齡患者。由于嚴格控制了合并子宮肌瘤等混雜因素,最終納入分析的病例數較小是本研究的明顯缺陷。但初步結果是合理可信的。
近年來,我中心采用MRI檢測的AM病例越來越多,下一步的研究計劃是基于核磁分類對患者的生育結局進行預測分析,并在獨立的前瞻性隊列中予以驗證。同時就改善AM相關不孕的治療結局探索最優的綜合策略。

