甲狀腺球蛋白抗體及基礎TSH對IVF/ICSI妊娠結局的影響
何巧花,張育婧,丘文漪,于嵐,王璐,張翠蓮
(河南省人民醫院生殖中心,河南大學臨床醫學系,河南大學人民醫院,鄭州 450003)
甲狀腺功能與女性生殖系統密切相關,甲狀腺功能減退患者妊娠并發癥發生風險增加,如子癇前期、早產和流產發生率增高[1]。體外受精-胚胎移植(IVF-ET)是不孕癥患者解決生育問題的重要措施,控制性促排卵(COS)是輔助生殖技術(ART)助孕中不可或缺的一部分。COS中促性腺激素(Gn)的應用和人絨毛膜促性腺激素(HCG)的扳機都可能會引起促甲狀腺激素(TSH)的暫時性增高,這些改變可能會影響甲狀腺的功能進而影響妊娠結局,但目前甲狀腺功能與IVF助孕妊娠結局之間的關系尚無定論。
自身免疫性甲狀腺疾病是育齡期婦女常見的疾病之一,在育齡期女性中的發生率約為5%~20%,通常表現為甲狀腺自身抗體(Antithyroid Antibody,ATA)陽性,包括甲狀腺過氧化物酶抗體(thyroid peroxidase antibody,TPO-Ab)和甲狀腺球蛋白抗體(anti-thyroglobulin antibody,TG-Ab)。有研究認為ATA陽性的女性不僅不孕癥發生率增加,妊娠期并發癥發生風險亦增加,如子癇前期、圍產期死亡率、早產和流產[2]。目前對ATA的研究通常包括TPO-Ab和TG-Ab兩種抗體,或單獨分析TPO-Ab對IVF/ICSI助孕結局的影響,而關于TG-Ab對IVF/ICSI助孕結局的影響研究甚少。因此本研究通過對IVF/ICSI助孕患者COS前的血清TSH和TG-Ab水平進行分析,探討二者對IVF/ICSI助孕妊娠結局的影響。
資料與方法
一、研究對象及分組
回顧性分析2016年9月至2017年12月期間在河南省人民醫院生殖醫學中心行IVF/ICSI-ET助孕治療的1 083例不孕癥患者的臨床資料。
納入標準:(1)首次行IVF/ICSI-ET治療;(2)既往無其他甲狀腺疾病,助孕前3個月內血清游離三碘甲狀腺原氨酸(free triiodothyronine,FT3)2.0~4.4 pmol/L、血清游離甲狀腺素(free thyroxine,FT4)0.93~1.7 pmol/L、TSH 0.27~4.2 mIU/L,水平均在正常范圍內;(3)新鮮胚胎移植周期;(4)采用標準長方案促排卵。排除標準:(1)女方子宮畸形、宮腔黏連、子宮內膜異位癥者;(2)雙方染色體異常者;(3)供卵助孕患者;(4)TPO-Ab陽性者。
根據血清TSH和TG-Ab水平不同將納入研究的患者分為4組:A組(0.3 mIU/L≤TSH<2.5 mIU/L,TG-Ab陰性,n=649);B組(0.3 mIU/L≤TSH<2.5 mIU/L,TG-Ab陽性,n=24);C組(2.5 mIU/L≤TSH<4.2 mIU/L,TG-Ab陰性,n=378);D組(2.5 mIU/L≤TSH<4.2 mIU/L,TG-Ab陽性,n=32)。以TG-Ab水平≥115 IU/ml時判斷為TG-Ab陽性,否則為陰性。
二、助孕治療
納入患者在行IVF-ET助孕前常規體檢。采用標準長方案進行COS,當B超顯示有3個以上直徑≥18 mm的卵泡時,結合血清雌二醇(E2)、孕酮(P)等水平,適時給予HCG(珠海麗珠制藥)4 000~10 000 U肌肉注射,36~37 h后在陰道超聲引導下取卵。常規行IVF/ICSI和體外培養。取卵當天精卵受精并進行體外培養,3 d后進行胚胎評分,選擇1~2枚可利用胚胎進行胚胎移植,移植術后14 d查血HCG水平,移植術后28 d、35 d行B超監測孕囊位置和胎心情況,出生后隨訪妊娠結局。
三、觀察指標及判斷標準
主要觀察指標為:獲卵數、平均移植胚胎數、移植日內膜厚度、受精率、種植率、臨床妊娠率、雙胎率、早期流產率和活產率。生化妊娠率=生化妊娠周期數/移植周期數×100%;臨床妊娠率=臨床妊娠周期數/移植周期數×100%;早期流產率=早期流產周期數/臨床妊娠周期數×100%;活產率=分娩活嬰的周期數/移植周期數×100%。
判斷標準:生化妊娠為移植術后14 d血β-HCG≥50 U/L,且28 d陰道B超檢查未見孕囊者;臨床妊娠為移植后28 d陰道B超檢查可見宮腔內孕囊者;早期流產為移植后陰道B超檢查提示宮腔內有孕囊但在妊娠12周內無胎心或者胎心搏動停止。
四、統計學分析
結 果
一、4組患者基本資料比較
本研究共納入患者1 083例。4組患者的年齡、不孕年限、體重指數(BMI)、基礎FSH、基礎LH、基礎E2、基礎TSH、抗苗勒管激素(AMH)、基礎竇卵泡數(AFC)等比較,差異均無統計學意義(P>0.05)。4組患者的TSH水平比較有顯著性差異(P<0.05),兩兩比較發現,C、D兩組分別顯著高于A、B兩組(P<0.05),但A、B組之間和C、D組之間比較無顯著性差異(P>0.05)(表1)。
二、4組患者促排卵相關指標比較
4組患者的Gn總劑量、Gn天數、獲卵數、平均移植胚胎數等比較,差異均無統計學意義(P>0.05)(表2)。
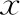
表1 患者一般資料比較(-±s)
注:4組間整體比較,*P<0.05;與A、B組比較,#P<0.05
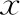
表2 患者促排卵相關指標比較(-±s)
三、4組患者臨床妊娠結局比較
4組患者的ICSI周期率、受精率、種植率、生化妊娠率、臨床妊娠率、早期流產率、雙胎率及活產率比較無顯著性差異(P>0.05);D組患者種植率、臨床妊娠率、活產率略低于A、B、C三組,ICSI周期率略高于A、B、C三組,但差異均無統計學意義(P>0.05)(表3)。

表3 患者臨床妊娠結局比較(%)
討 論
一、TSH對患者IVF/ICSI-ET妊娠結局的影響
TSH能直接影響甲狀腺激素水平,從而影響甲狀腺功能。甲狀腺激素可通過垂體-甲狀腺軸及甲狀腺受體影響生殖系統功能,甲狀腺功能異常者,血清TSH水平亦常處于異常狀態。目前研究普遍認為甲狀腺功能低下患者妊娠流產率升高,臨床妊娠率降低[3-4]。但對于三碘甲狀腺原氨酸(T3)、甲狀腺素、TSH均在正常范圍內的患者的妊娠結局,特別是該類不孕癥患者行IVF助孕后的妊娠結局仍有爭議。曾湘暉等[5]研究發現當bTSH水平>3.5 mIU/L時,不孕癥患者IVF助孕后流產率升高,活產率、種植率降低。因此,建議臨床上應關注IVF/ICSI治療前患者的甲狀腺功能變化。國外亦有研究建議不孕癥患者IVF前應將TSH控制在2.5 mIU/L以下,避免不孕癥患者接受IVF治療前血清TSH>2.5 mIU/L時流產率增高,妊娠率及新生兒出生體重降低[6]。而劉蓉等[7]研究認為基礎甲狀腺功能在正常范圍內并不影響IVF結局,IVF助孕前TSH在2.5~4.2 mIU/L時并不增加早期自然流產率,也不影響新生兒出生體重。本研究中A、C兩組患者一般資料和臨床妊娠結局均無顯著性差異,可見在ATA陰性時,血清TSH在2.5~4.2 mIU/L之間并不明顯影響不孕癥患者行IVF/ICSI助孕的臨床妊娠率和胎兒出生率等妊娠結局,這與國外一些研究[8-10]結果一致。
二、TG-Ab對IVF/ICSI患者妊娠結局的影響
甲狀腺激素的合成需要過氧化物酶和甲狀腺球蛋白的參與,ATA可能會影響甲狀腺激素的合成,誘導慢性淋巴細胞病變,最終導致甲狀腺功能的破壞和喪失。ATA陽性可能通過影響自身免疫影響妊娠,也可能通過影響甲狀腺功能影響妊娠和造成妊娠丟失。近年來一些研究顯示ATA陽性組流產率增高、活產率下降、臨床妊娠率下降[11-13],然而他們未區分TPO-Ab和TG-Ab對妊娠結果的影響。Busnelli等[14]通過Meta分析探討ATA對IVF/ICSI助孕結局的影響發現,ATA陽性影響IVF/ICSI的流產率和出生率,其納入的12篇文章中,5篇單獨分析了TPO-Ab陽性對妊娠結局的影響,另7篇文獻未區分TPO-Ab和TG-Ab。因此,本研究排除了TPO-Ab陽性的患者,旨在單獨分析TG-Ab聯合TSH水平對患者助孕結局的影響。
Chen等[15]分析ATA對IVF/ICSI助孕患者的妊娠結局發現,TG-Ab陽性不影響患者的妊娠結局。有學者提出ATA陽性患者隨年齡增加而增多,因此妊娠丟失風險的增加也可能是年齡因素混淆造成的假象[11]。本研究中D組患者年齡與A、B、C三組并無顯著性差異,排除了年齡因素的干擾。當0.3 mIU/L≤TSH<2.5 mIU/L、TG-Ab陽性時對IVF/ICSI患者妊娠結局無明顯影響;TSH在2.5~4.2 mIU/L之間、TG-Ab陽性患者的種植率、臨床妊娠率和活產率有下降趨勢,但尚無統計學差異,可能與樣本量小有關。美國甲狀腺協會建議對ATA陽性患者應給予小劑量甲狀腺素,把TSH水平控制在2.5 mIU/L以下,有助于提高患者的臨床妊娠結局[16],這與本研究中TG-Ab陽性、0.3 mIU/L≤TSH<2.5 mIU/L患者(B組)的妊娠結局相似。本研究中TSH在2.5~4.2 mIU/L之間、TG-Ab陽性組(D組)的ICSI周期率略高于其它3組,但因本研究未分析患者助孕病因,因此不能排除男方不育因素所致。
目前單獨研究TG-Ab對IVF助孕影響的文獻較少,而且本研究缺乏甲狀腺激素治療后患者資料的收集,臨床上對于該類患者該如何干預仍需大樣本、多中心、前瞻性研究進一步驗證。本研究有個別患者基礎FSH和AMH資料缺失,但缺失量少于總樣本量的5%,并不影響對本研究結果的分析;研究納入的為IVF新鮮周期第1移植周期的患者資料,排除了反復種植失敗患者的干擾。但不孕癥患者病因復雜,本研究未區分病因進行分類分析,可能存在不同病因對妊娠結局影響的干擾。
綜上,當甲狀腺功能正常、血清TSH水平在2.5~4.2 mIU/L之間時,TG-Ab陽性患者的種植率、臨床妊娠率和活產率有下降趨勢。臨床上對于該類人群,是否需要給予小劑量甲狀腺激素干預,控制血清TSH水平至2.5 mIU/L以下,以改善妊娠結局,仍需要大樣本的前瞻性研究進一步探討驗證。

