授精時機對38歲及以下患者IVF-ET臨床結局的影響
董娟,馬龍,夏夢,孟慧,張園,蔡令波,劉嘉茵
(南京醫科大學第一附屬醫院臨床生殖醫學中心,南京醫科大學生殖醫學國家重點實驗室,南京 210029)
控制性促排卵是人類輔助生殖助孕過程中的一個關鍵環節,其目的是促進多個卵泡發育,獲得數量適當的成熟卵母細胞,進而獲得數量可觀的可用胚胎,從而提高妊娠率。在促排卵過程中,常規使用促性腺激素釋放激素激動劑進行垂體降調節或使用促性腺激素釋放激素拮抗劑來直接抑制LH 峰,因此必須使用外源性絨毛膜促性腺激素來促進卵泡的最后成熟和卵子減數分裂的恢復,我們把這個過程俗稱扳機[1],扳機最常用的外源性激素是HCG。
目前常規取卵時間為HCG注射后36 h,但HCG注射后授精時間尚無統一意見。有研究認為,常規體外受精的最佳授精時間在HCG注射后40~41 h,因為此時間段的臨床妊娠率較高、早期流產率較低[2]。還有研究表明,卵子體外培養2~7 h甚至更長時間(HCG注射后35~45 h)行ICSI授精,臨床妊娠率無明顯差異[3-4]。有研究者認為,ICSI周期中成熟卵母細胞最合適的孵育時間是5~6 h,此時具有較高的胚胎質量和臨床妊娠率[5]。本文采取回顧性分析的方法,探討HCG注射后不同授精時機對IVF-ET臨床結局的影響。
材料與方法
一、研究對象及分組
本研究數據來源于南京醫科大學第一附屬醫院臨床生殖醫學管理系統數據庫(CCRM),檢索并回顧性分析2014年1月至2019年4月進行的IVF-ET助孕周期,均采用長方案和拮抗劑方案促排卵。納入標準:(1)女方因盆腔輸卵管因素不孕;(2)女方年齡≤38歲;(3)獲卵數在3~20枚之間;(4)夫婦雙方染色體正常;(5)男方精液各項指標符合常規IVF標準;(6)第一周期促排卵;(7)行卵裂期胚胎移植。
最終有2 878個周期納入分析。根據HCG注射后授精時機的不同分為三組。A組:HCG注射后38~39 h(含38 h)授精(n=404);B組:HCG注射后39~<40 h(含39 h)授精(n=1 293);C組:HCG注射后40~<41 h(含40 h)授精(n=1 181)。
二、研究方法
1.控制性促排卵:采用長方案和拮抗劑方案促排卵[6]。(1)卵泡期長方案:月經周期第1~2天,陰道B 超監測并記錄竇卵泡個數及大小,無直徑>10 mm卵泡時予長效GnRH-a(達菲林,益普生,法國)3.75 mg肌注,30~35 d后行性激素及B超檢查,FSH達到3.0 U/L左右后給予重組人卵泡刺激素(r-FSH,果納芬,默克雪蘭諾,德國)促進卵泡發育,根據性激素及B超情況調整Gn用量;當直徑≥18 mm卵泡數占直徑≥14 mm卵泡數的50%時,停止使用Gn,肌注HCG(珠海麗珠醫藥)6 500 U,注射后36 h取卵。(2)拮抗劑方案:于月經周期第3天,陰道B超監測并記錄竇卵泡個數及大小,無直徑>10 mm卵泡時開始Gn促排卵,以果納芬100~225 U和(或)注射用尿促性素(HMG,樂寶得,珠海麗珠醫藥)75 U啟動;Gn應用4~5 d后經性激素及B超檢查,在優勢卵泡直徑≥12~13 mm或雌激素達3 000 pmol/L時開始注射醋酸西曲瑞克(思則凱,默克雪蘭諾,德國)0.25 mg/d至HCG日。HCG注射及取卵時間同卵泡期長方案。
2.體外授精和胚胎培養:按照本中心常規流程,HCG注射后36 h采用經陰道后穹隆穿刺法獲取卵母細胞。獲取的卵泡抽吸液在體視顯微鏡下收集卵丘卵母細胞復合物,于IVF液(Fertilization Medium,COOK,美國)中培養;取卵當日男方手淫法采取精液,液化后的精液經密度梯度離心法結合上游法獲得有效精子,精子質量符合IVF授精要求。取卵獲得的卵子至少培養2 h后進行IVF授精,精子濃度為3~5×105/ml。授精后4 h拆除顆粒細胞,將卵子轉移至卵裂培養液(Cleavage Medium,COOK,美國)中,授精后18 h左右觀察受精情況,出現雙原核的為正常受精,授精后第3天進行卵裂期胚胎發育評估。
3.胚胎評分和胚胎移植:卵裂期胚胎評分方法參照文獻[7-8]。在400倍倒置顯微鏡下,根據卵裂球數目、形態和碎片情況對第3天胚胎進行評分,具體分為Ⅰ~IV級。評分為Ⅰ級和Ⅱ級的為優質胚胎,Ⅰ級、Ⅱ級和Ⅲ級胚胎為可移植胚胎。根據第3天胚胎評分和患者雌激素水平及內膜厚度,選擇1~2枚胚胎進行移植,移植后常規黃體支持。對于移植后有剩余胚胎的患者,經其知情同意后行囊胚培養或胚胎冷凍。
4.臨床結局判斷:移植后14 d檢測血β-HCG,若β-HCG值為陽性則移植后30 d行超聲檢查,超聲下見孕囊及胎心管搏動判定為臨床妊娠。妊娠12周內發生胚停或妊娠物排出診斷為早期流產。妊娠滿28周且至少有1個存活新生兒分娩判定為活產。
三、統計學分析

結 果
一、三組患者基本臨床資料比較
三組患者間平均年齡、不孕年限、體重指數(BMI)、基礎FSH、抗苗勒管激素(AMH)等基礎指標比較均無統計學差異(P>0.05)(表1)。
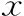
表1 三組患者基本臨床資料比較(-±s)
二、三組患者的實驗室指標比較
三組患者間正常受精率有顯著性差異,且隨著授精時間的延遲,正常受精率逐漸提高(P<0.05);C組的多精受精率顯著低于A組和B組(P<0.05);三組間卵裂率和優質胚胎率均無統計學差異(P>0.05)(表2)。
三、三組患者移植周期的臨床結局比較
三組患者間臨床妊娠率、胚胎種植率、流產率以及每移植周期活產率比較均無統計學差異(P>0.05)(表3)。
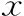
表2 三組患者實驗室結局比較[(-±s),%]
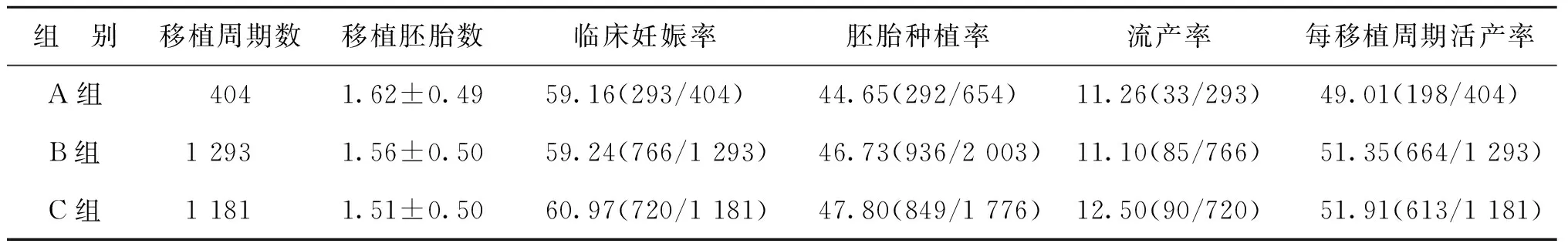
表3 三組患者的臨床結局比較(%)
討 論
當前,輔助生殖技術的最終目標已由最初的追求成功妊娠轉變成希望患者擁有一個活產的健康的嬰兒,本研究對HCG注射后不同時間行IVF授精的臨床結局包括每移植周期活產率進行了比較研究。結果提示,在一定時間范圍內(38~41 h),對于38歲及以下接受常規促排卵行IVF-ET的患者,HCG注射后的不同時間授精并不影響IVF-ET的臨床結局。
早期的IVF-ET技術是在自然周期進行,獲卵數及可供移植的胚胎少,成功率相對低。控制性促排卵的應用改善了IVF-ET的臨床妊娠率,對提高成功率和促進輔助生殖衍生技術的發展發揮了重要作用[6]。生理條件下,卵母細胞的成熟包括核成熟和胞質成熟,兩者精確同步并且相互協調,是卵母細胞正常受精和胚胎進一步發育的保障。但是控制性促排卵獲得的同一批卵母細胞成熟狀態并非一致。有研究認為促排卵獲得的卵母細胞中有15%處于第一次減數分裂中期和生發泡(GV)期[9]。不少研究認為取卵后卵母細胞在體外的孵育時間會影響卵母細胞的成熟、受精及胚胎發育潛能[10-11]。若IVF授精過早,有一部分卵母細胞仍處于未成熟狀態,或者有部分卵母細胞核質未成熟,紡錘體等細胞器的結構及功能異常,易導致受精率低且胚胎發育潛能低下[12]。若授精過晚,卵母細胞可能老化,紡錘體結構異常比率升高,可能會導致卵母細胞染色體結構異常,進而影響受精率和胚胎質量。
目前有不少有關HCG注射后IVF或ICSI授精時機的研究,但是最佳授精時機尚無定論。對于ICSI授精來說,大多數研究的總體建議是在37~42 h之間進行ICSI授精,可以獲得理想的實驗室和臨床結局[13-17]。陳威等[18]的報道稱采用固定方案患者的ICSI周期中,授精時機在38~43 h的窗口期均能達到比較一致的胚胎質量及臨床妊娠率。然而對于IVF授精時機的研究并不是很多。有研究認為HCG注射后授精時間間隔對受精率、卵裂率、優質胚胎率、可利用胚胎率及臨床結局沒有明顯影響[4,19]。但蔡慧中等[2]認為最佳授精時間為HCG注射后40~41 h,認為此時授精的患者有較高的臨床妊娠率和較低的早期流產率。對HCG注射后不同時間授精所得到的研究結論并非一致,而且只是停留在實驗室或早期妊娠階段,并未對后續活產情況進行追蹤報道。
有研究認為,在促排卵過程中,當卵泡大小發育到一定直徑后,卵泡內顆粒細胞和卵泡膜細胞有足夠的LH受體,成熟卵泡的排出將在HCG注射后38~40 h發生[20-21]。根據我中心臨床工作的時間安排,本研究將IVF授精時間段設定在HCG 注射后38~41 h。通過研究發現,隨著HCG注射后授精時間的延長,正常受精率顯著增加而多精受精率顯著降低。說明HCG注射后,在一定時間范圍內適當延長授精的時間,可以改善受精情況。考慮可能原因是促排卵獲得的部分卵母細胞核質不同步,延長其體外培養時間有利于卵母細胞核質成熟的同步性,從而提高卵母細胞的質量及成熟度并最終提高正常受精率,降低多精受精率。本研究中不同授精時間三組的卵裂率、優質胚胎率、臨床妊娠率、胚胎種植率以及早期流產率均無統計學差異,這與吳竺等[4]的研究結果相似。本研究還對患者后續的活產情況進行了追蹤隨訪,發現三組間的每移植周期活產率也無統計學差異。
本研究報道了HCG注射后不同時機授精對活產率的影響,對臨床工作有一定的指導意義。不足之處在于未對兩種促排卵方案進行區分比較,亦未加入凍融胚胎移植周期細分研究。有研究認為在授精時機的選擇上也要根據卵母細胞的成熟度和質量來決定[22]。因此,在將來的研究中,應加大樣本量并進行細致分組,綜合促排卵方案、患者年齡、卵母細胞的成熟度和質量等因素進行更全面地分析,以期為臨床提供更準確的參考數據,更好地提高IVF-ET助孕的臨床結局。
綜上,本研究結論提示,在一定時間范圍內(38~41 h),HCG注射后的授精時機并不影響38歲及以下患者的IVF-ET臨床結局。在此時間范圍內適當延遲授精時機,可以提高正常受精率,降低多精受精率。

