急性硬膜下血腫清除聯合去骨瓣減壓術對進展性硬膜外血腫患者的臨床治療效果分析
李俊
顱腦外傷是神經外科常見疾病,如車禍傷、撞擊傷等[1]。中間清醒期是硬膜外血腫患者特征性臨床表現,患者發病急且進展迅速,多數患者入院時即為昏迷狀態,影像學表現為顱內血腫占位病變、顱骨骨折及中線偏移。神經元損傷后可恢復性差,硬膜外血腫患者發現后應立即手術,快速解除因顱內血腫造成的顱內高壓,避免腦疝的發生[2]。目前臨床治療方式多種多樣,包括常規開顱血腫清除、骨瓣減壓術等方式,手術方式各有利弊,其目的主要是改善顱內腦組織壓迫狀態,提高患者術后神經及運動功能恢復程度。本院分析2018 年1 月~2019 年11 月本科收治的114 例顱腦外傷致硬膜外血腫經不同救治方式的臨床效果,報告如下。
1 資料與方法
1.1一般資料 選取2018 年1 月~2019 年11 月間在本科接受治療的114 例外傷致進展性硬膜外血腫患者為研究對象,依據手術方式不同分為對照組(51 例)與觀察組(63例)。對照組男35例,女16例;年齡33~65歲,平均年齡(42±7.7)歲;影像學顯示血腫位置:顳頂部32 例,額部11 例,枕部8 例;入院GCS 評分:3~8 分17 例,9~12 分16 例,13~15 分18 例。觀察組男43 例,女20 例;年齡28~67 歲,平均年齡(43±8.0)歲;影像學顯示血腫位置:顳頂部40 例,額部14 例,枕部9 例;入院GCS 評分:3~8 分22 例,9~12 分20 例,13~15 分21 例。兩組患者一般資料比較差異無統計學意義(P>0.05),具有可比性。納入標準:所有患者診斷明確且均在本院手術治療,術后接受回訪。排除標準:診斷不明確或中途放棄治療及伴有嚴重精神障礙患者。
1.2方法 手術前告知患者及家屬手術目的及風險,患者生命體征穩定狀態下進行備皮暴露患者傷口,術前做輸血準備,常規消毒鋪巾,術中嚴密監測患者生命體征變化。對照組患者給予常規手術方式,依據受傷部位及術前CT 等結果確定開口位置,逐層切開皮膚及周圍組織,打開顱腔后清除血腫,術后放置引流后關閉切口。觀察組患者接受標準去骨瓣減壓術聯合血腫清除術,切口選擇顴弓旁距耳屏1 cm 處,切口從耳廓上方至后上方再至前額發跡處,切開皮膚,取出骨瓣后,硬腦膜放射狀剪開,直視下徹底清除血腫及壞死腦組織,術中嚴格止血,結束后關閉顱腔放置引流。兩組患者術后均隨訪半年[3]。
1.3觀察指標及判定標準 比較兩組患者術前及術后1、3、7 d 顱內壓水平,兩組患者術后并發癥發生情況,兩組患者術后6 個月的GCS 評分。術后并發癥由臨床醫師術后隨訪及住院觀察搜集記錄,主要包括腦疝、術后感染、術后腦積水、切口腦脊液漏等;術后臨床效果依據術后6 個月患者回訪的GCS 評分[4]結果判定,其中GCS 評分≥4 分為有效,計算有效率,有效率=有效例數/總例數×100%。
1.4統計學方法 采用SPSS20.0 統計學軟件處理數據。計量資料以均數±標準差()表示,采用t檢驗;計數資料以率(%)表示,采用χ2檢驗。P<0.05 表示差異有統計學意義。
2 結果
2.1兩組患者術前及術后1、3、7 d 顱內壓水平比較 術前,兩組患者顱內壓比較,差異無統計學意義(P>0.05);術后1、3、7 d,兩組顱內壓均低于術前,且觀察組(21.14±8.98)、(17.61±7.03)、(13.16±5.22)mm Hg 低于對照組的(29.87±9.72)、(24.74±8.62)、(18.01±6.35)mm Hg,差異有統計學意義(P<0.05)。見表1。
2.2兩組患者術后并發癥發生情況比較 觀察組患者術后并發癥發生率為11.1%(7/63),低于對照組的27.5%(14/51),差異有統計學意義(P<0.05)。見表2。
2.3兩組患者術后6 個月的GCS 評分結果比較 觀察組患者術后有效率85.7%(54/63)高于對照組的68.6%(35/51),差異有統計學意義(P<0.05)。見表3。
表1 兩組患者術前及術后1、3、7 d 顱內壓水平比較(,mm Hg)

表1 兩組患者術前及術后1、3、7 d 顱內壓水平比較(,mm Hg)
注:與對照組比較,aP<0.05;與本組術前比較,bP<0.05

表2 兩組患者術后并發癥發生情況比較(n,%)
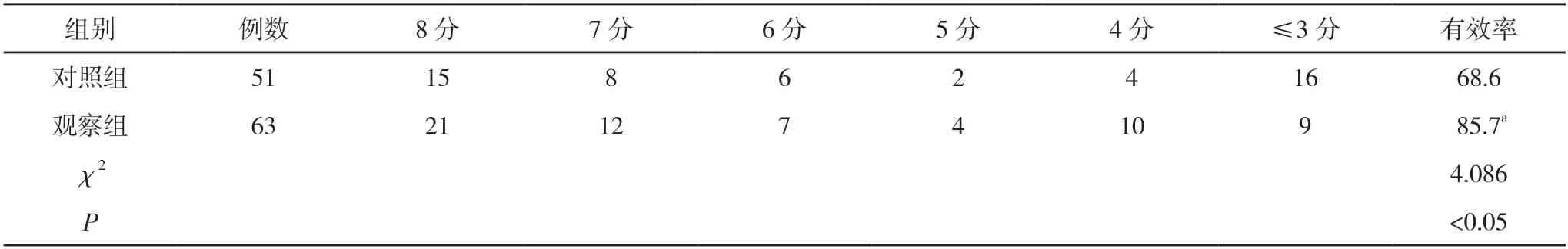
表3 兩組患者術后6 個月的GCS 評分結果比較(n,%)
3 討論
急性硬膜外血腫以額部最為常見,多是由于外力致使顱骨骨折、顱內血管破裂導致,患者入院時外傷史明確。但由于該類患者臨床癥狀表現不同,且顱腦代償性功能患者會出現短暫清醒期,患者受傷后入院檢查時可表現為神志清楚,突然出現昏迷及呼吸脈搏消失,早期診治至關重要。目前臨床治療方式以手術為主,目的是迅速減輕血腫對周圍腦組織壓迫,避免腦疝形成,傳統的開顱血腫清除術是通過快速手術解除壓迫,臨床效果顯著。但有報道稱該手術患者術后顱內壓下降不明顯,并且術后并發癥發生率高。血腫清除聯合去骨瓣減壓術通過清除血腫及去骨瓣減壓兩種途徑相對增加腦容量,臨床效果顯著。
硬膜外血腫患者疾病進展迅速,報道約半數患者死于因顱內高壓導致的腦疝[5,6]。患者入院時瞳孔不等大,這是由于患者患側腦組織受壓導致,也是該疾病臨床診斷方式之一,瞳孔變化也是臨床觀察顱腦損傷及病情變化的重要指征,額顳葉損傷后患者如果并發小腦幕切跡疝,患者會出現一側瞳孔散大。早期解除顱內高壓對正常腦組織壓迫,增加腦容量是手術的目的及關鍵。傳統手術血腫清除具有顯著的臨床效果,通過清除血腫消除血腫占位,保證正常腦組織受壓減輕,使偏離中線改善。血腫清除干凈,但多數患者術后會出現不同程度血腫再發,常規手術清除范圍大,減壓效果一般,術后血腫吸收困難,研究表明血腫機化可導致顱內繼發感染。血腫清除聯合去骨瓣減壓術是目前常用的手術方式,對比傳統手術具有以下優勢:①去骨瓣減壓顱內減壓徹底,血腫清除術可使得正常腦組織有較大的代償空間,避免了因顱內高壓造成術后腦脊液漏等并發癥發生,同時也避免了顱內高壓造成的腦組織中線受壓擺動;②去骨瓣減壓術手術方式靈活,通過影像學選擇合適減壓部位,可提高減壓效果,根據損傷位置選擇去骨瓣減壓位置,去除外傷骨折術后感染風險,預防手術后顱內高壓再次發生,提高患者腦組織功能恢復效果,通過調整去骨瓣大小減壓充分同時可降低損傷。術中血腫清除干凈及止血徹底,術后應用引流管,嚴格無菌操作,密切觀察患者生命體征。本研究結果表明:術后1、3、7 d,兩組顱內壓均低于術前,且觀察組低于對照組,差異有統計學意義(P<0.05)。觀察組患者術后并發癥發生率為11.1%(7/63),低于對照組的27.5%(14/51),差異有統計學意義(P<0.05)。觀察組患者術后有效率85.7%(54/63)高于對照組的68.6%(35/51),差異有統計學意義(P<0.05)。
綜上所述,急性硬膜下血腫清除聯合去骨瓣減壓術治療進展性硬膜外血腫患者對比傳統開顱血腫清除減壓更加徹底,患者術后正常腦組織代償空間增加,降低了因血腫吸收等導致的并發癥發生率,臨床效果顯著。

