低位直腸癌前切除術后預防性回腸造口方式對轉流性結腸炎發病及轉歸的影響
吳迪 王楠 吳濤 張戰勝 張波 楊振宇 韋明光 楊世榮 高鵬 喬慶 何顯力
隨著全直腸系膜切除術(total mesorectal excision,TME)的逐步推廣、腹腔鏡手術以及吻合器技術在臨床中的廣泛應用,低位直腸癌患者的保肛率明顯提高[1]。但與之相伴隨的吻合口漏風險增加便成為危及患者生命安全與生活質量、加重患者經濟負擔的重要問題[2-3]。為降低低位或超低位直腸癌前切除術(low anterior resection,LAR)后吻合口漏發生風險或吻合口漏發生后再手術率,預防性回腸造口術(prophylactic ileostomy,PI)成為外科醫生的重要選擇[4]。然而,PI在對吻合口發揮保護作用的同時,其相關并發癥同樣需要得到足夠的關注,轉流性結腸炎(diversion colitis,DC)就是其中之一[5]。DC[6]是造口致糞便轉流之后,失功能腸段的一種非特異性炎癥。其發病機制尚不清楚。臨床表現為腹痛,失功能腸段分泌漿液、黏液、血性分泌物,里急后重,腹瀉等。內鏡下表現為黏膜水腫、黏膜出血、接觸性出血。因DC多發生在院外,且癥狀、體征容易被原發病掩蓋,故常被患者及臨床醫生忽視,某種程度上降低了患者的生活質量。目前,DC發病率及臨床轉歸與造口方式之間的關系尚未見文獻報道。本文旨在探究LAR后行預防性回腸單腔或雙腔造口術對DC的發病率、嚴重程度的影響,以及兩種不同造口方式的選擇對造口還納后DC的轉歸、患者生活質量的影響有無差異。
資料與方法
一、研究對象
回顧性收集2015年1月至2019年9月期間空軍軍醫大學第二附屬醫院(唐都醫院)普通外科實施的所有LAR+PI患者的臨床數據,共147例。納入標準:(1)低位直腸癌≤cT3;(2)LAR吻合口距齒線≤3 cm;(3)臨床及隨訪資料完整。排除標準:(1)合并炎癥性腸病者;(2)行術前或術后放療者;(3)因各種原因預防性造口轉為永久性造口者;(4)造口還納距首次手術的時間<90 d或>120 d患者;(5)吻合口狹窄,術后隨訪內鏡無法通過者。依納入與排除標準,68例(男31例,女37例)患者納入本研究,PI單腔組31例,PI雙腔組37例,兩組患者的臨床基本資料差異無統計學意義。詳見表1。
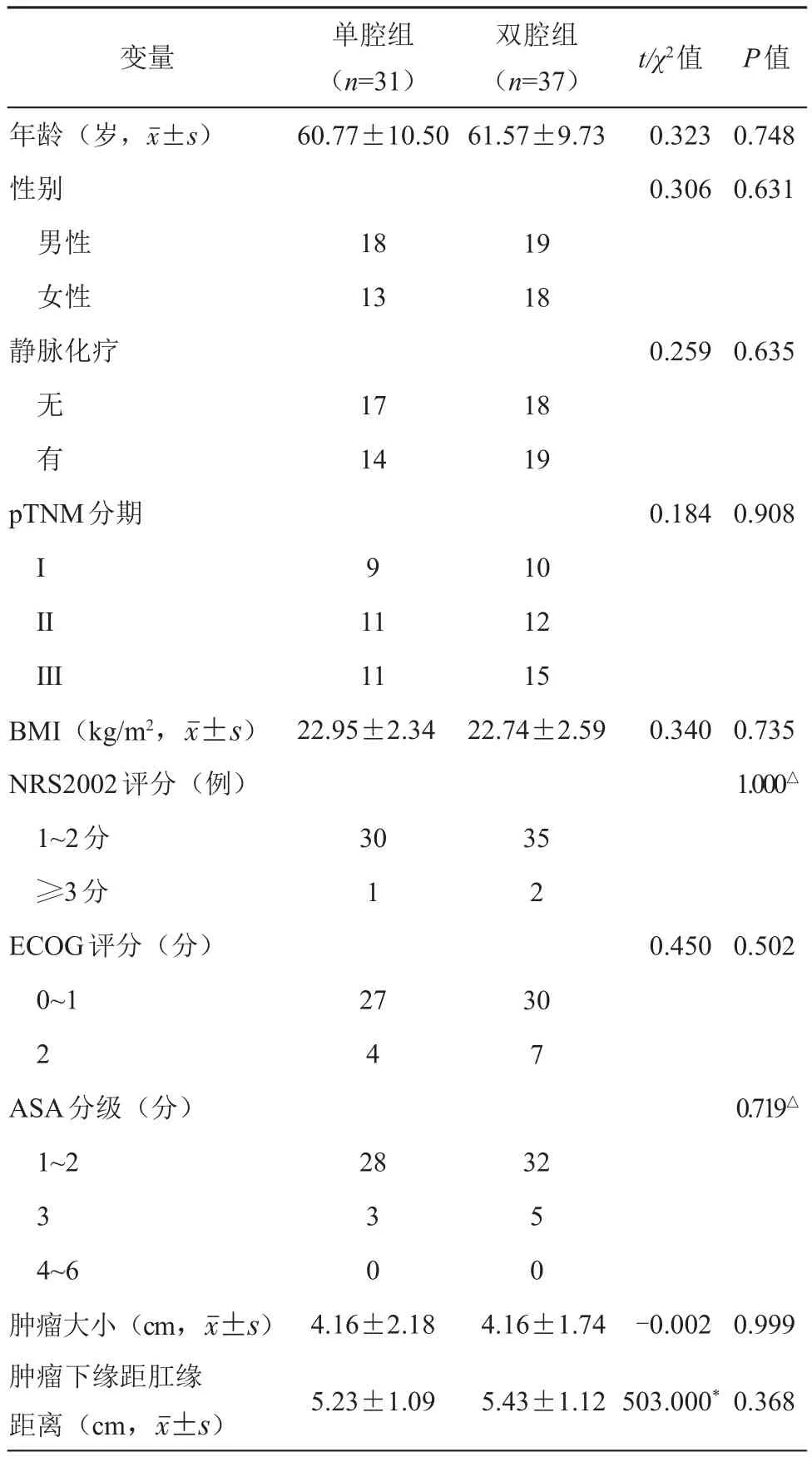
表1 兩組患者臨床基本資料對比
二、手術方法
1.LAR:麻醉方式、手術體位、Trocar布置(主操作孔Trocar位置需兼顧回腸造口需要)、氣腹建立、腸道游離、淋巴結的清掃、腫瘤切除、消化道重建等環節均遵循《腹腔鏡結直腸癌根治術操作指南(2018版)》[7],手術標本常規送病理科做病理檢查。
2.PI:腹腔鏡下完成腸道吻合后開始進行預防性回腸造口。根據造口方式不同將68例患者分為預防性回腸單腔造口組和預防性回腸雙腔造口組,即:單腔組(31例)和雙腔組(37例)。(1)雙腔組(圖1):延長主操做孔切口長約2 cm,逐層進腹,距離回盲部20 cm提出部分回腸于皮膚外約2 cm,縫合腹膜于回腸壁漿肌層,延回腸腸管壁縱行切開約2 cm,吸凈腸液,切口消毒后,全層縫合切開的回腸腸壁于真皮層,牢靠固定造瘺口;(2)單腔組(圖2):延長主操作孔切口長約2 cm,逐層進腹,在距離回盲部20 cm處以切割閉合器切斷回腸,遠端荷包縫合后放回腹腔,近端拉出腹壁外2 cm造瘺。

圖1 預防性回腸雙腔造口術中步驟。1A:選定腸管造口位置;1B:修剪系膜;1C:穿入縫線;1D:將選定位置的腸管提出腸外,并間斷縫合;1E:縱行切開腸管;1F:雙腔造口完成

圖2 預防性回腸單腔造口術中步驟。2A:選定腸管造口位置;2B:修剪系膜,選定切割位置;2C:直線切割閉合器切斷回腸;2D:近端回腸提出腹壁;2E:間斷縫合回腸于腹壁;2F:縱行切開腸管,單腔造口完成
3.回腸造口還納術:患者手術體位為仰臥位。麻醉完成后間斷縫合關閉回腸造口,常規消毒鋪巾,沿回腸造瘺口做長約6 cm梭形切口,逐層進腹,單腔組將關閉的遠、近端造瘺口提出腹腔外,雙腔組則理清末端回腸遠近端關系后提出腹壁,周圍紗墊保護,在造瘺口上下回腸對系膜緣適當位置以電刀分別切開長約1 cm切口,將75 mm直線切割吻合器的釘砧部和釘倉部置入兩端腸腔,合攏切割閉合器,完成切割、縫合,再以直線切割吻合器關閉共同開口,完整移除標本。殘端以聚維酮碘溶液消毒,再用可吸收縫合線將殘端包埋及關閉系膜孔。間斷縫合腹膜,逐層縫合筋膜、皮下組織及皮膚,術畢。
三、觀察指標
1.臨床基本資料:LAR+PI術中及術后近期結果:手術時長、術中出血量、腸道功能恢復時間、住院時間、術后并發癥(吻合口漏、腹腔出血)、造口相關并發癥(造口水腫、造口周圍皮炎、皮膚黏膜分離、造口回縮、造口壞死、造口狹窄、造口脫垂、造口旁疝);造口還納手術術中及術后近期結果:造口還納手術距首次手術的時間、手術時長、術中出血量、腸道功能恢復時間、住院時間、造口還納相關并發癥(術后切口感染、切口疝等)。
2.DC相關數據采集:造口還納前,即回腸造口后3~4個月收集患者腸鏡資料及第一份癥狀隨訪調查。其輕、中、重度診斷標準[8]是根據內鏡下曠置腸段的水腫(0~3分)、黏膜出血(0~3分)和接觸性出血(0~1分)情況加以評分,總分為7分,輕度為1~2分,中度為3~5分,重度為6~7分,詳見圖3。癥狀隨訪調查包括患者肛門有無漿液、黏液、血性液體排出,有無腹痛,有無里急后重感,有無腹瀉。腹瀉的診斷標準[9]是每日大便次數≥3次或每日大便總量增加,其性狀異常,可為稀便、水樣便,黏液便或血便,持續時間≥4周。造口還納后4~6個月再次收集患者的腸鏡資料,進行第二份癥狀隨訪調查,隨訪調查內容同第一次。

圖3 內鏡下評分。3A~3C:黏膜出血(3A:1分;3B:2分;3C:3分);3D~3F:水腫(3D:1分;3E:2分;3F:3分)
四、統計學方法
采用SPSS 25.0統計軟件進行統計分析。對于連續變量資料,采用均數±標準差(±s)表示。采用單樣本Shapiro-Wilk檢驗判斷變量是否符合正態分布,參數檢驗采用獨立樣本t檢驗進行比較,非參數檢驗采用Mann-WhitneyU檢驗進行比較。分類變量資料采用數量(百分比)[n(%)]的形式表示,采用χ2檢驗及Fisher確切概率法進行比較。P<0.05為差異有統計學意義。
結 果
一、LAR+PI術中及術后短期結果
兩組患者Ⅰ期手術的手術時間、術中出血量、腸道功能恢復時間、住院時間差異均無統計學意義。兩組患者Ⅰ期術后共發生并發癥19例,詳見圖4。其中單腔組Ⅰ期術后發生吻合口漏2例、造口水腫4例、造口周圍皮炎2例、皮膚黏膜分離1例、造口狹窄1例,雙腔組Ⅰ期術后發生吻合口漏1例、造口水腫3例、造口周圍皮炎3例、皮膚黏膜分離1例、造口狹窄1例,上述3例吻合口漏均為A級漏[10],無發熱、腹膜炎、局部及全身炎癥反應,無局部增生,未影響肛門功能。上述所有并發癥經保守治療后均治愈,并發癥發生情況差異無統計學意義;詳見表2。
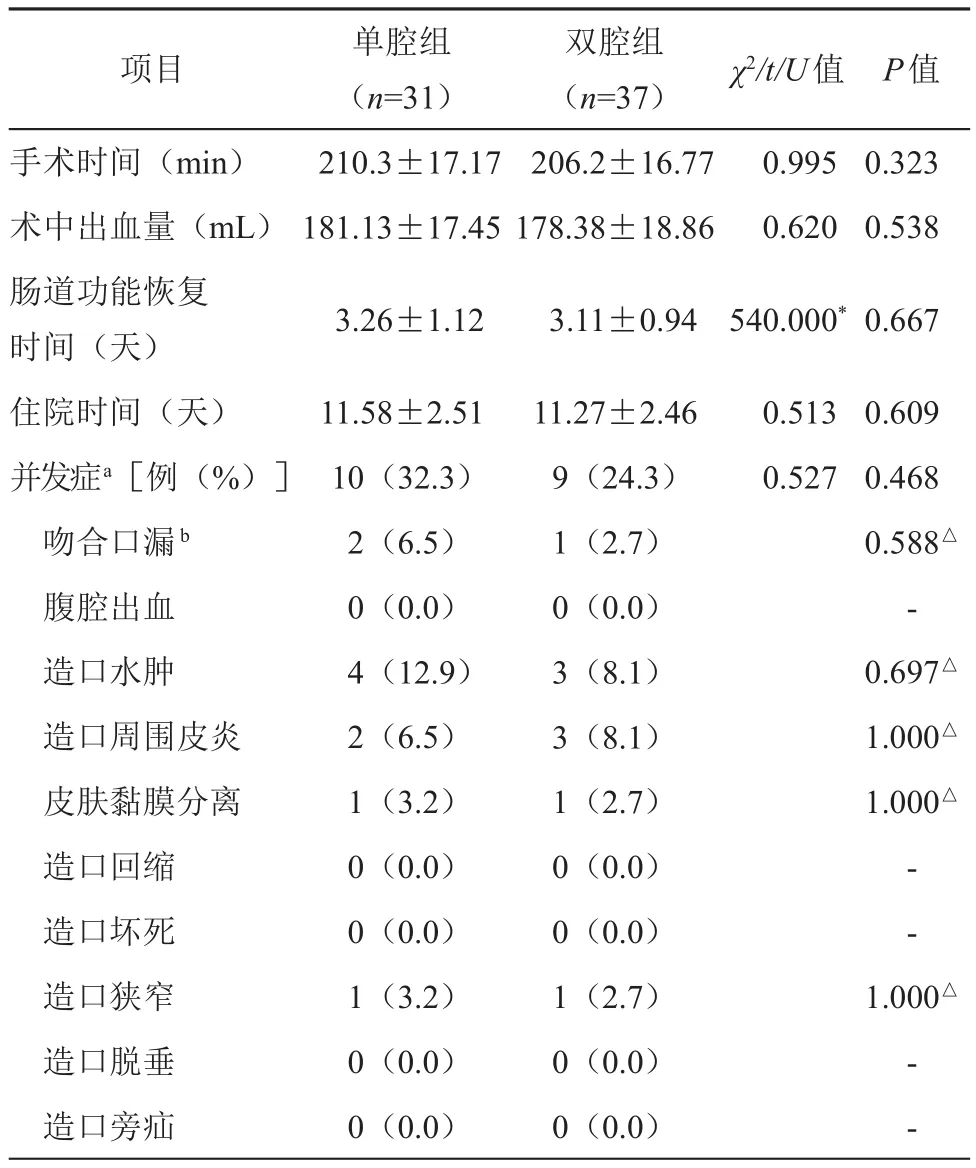
表2 兩組患者LAR+PI手術情況及術后短期療效的比較
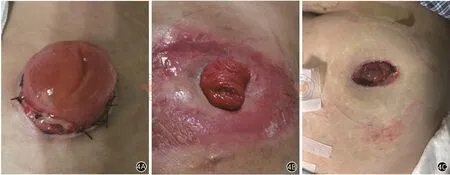
圖4 造口相關并發癥。4A:造口水腫;4B:造口周圍皮炎;4C:皮膚黏膜分離
二、造口還納術術中及術后短期結果
68例入組患者行還納術距離首次手術時間平均為(109.30±36.015)天。雙腔組造口還納手術時間低于單腔組(50.00±7.55 minvs.63.22±6.26 min,t=7.768;P<0.01),造口還納距首次手術的時間、術中出血量、腸道功能恢復時間、住院時間差異均無統計學意義;兩組患者造口還納后亦未發生切口感染、切口疝等造口還納相關并發癥。詳見表3。
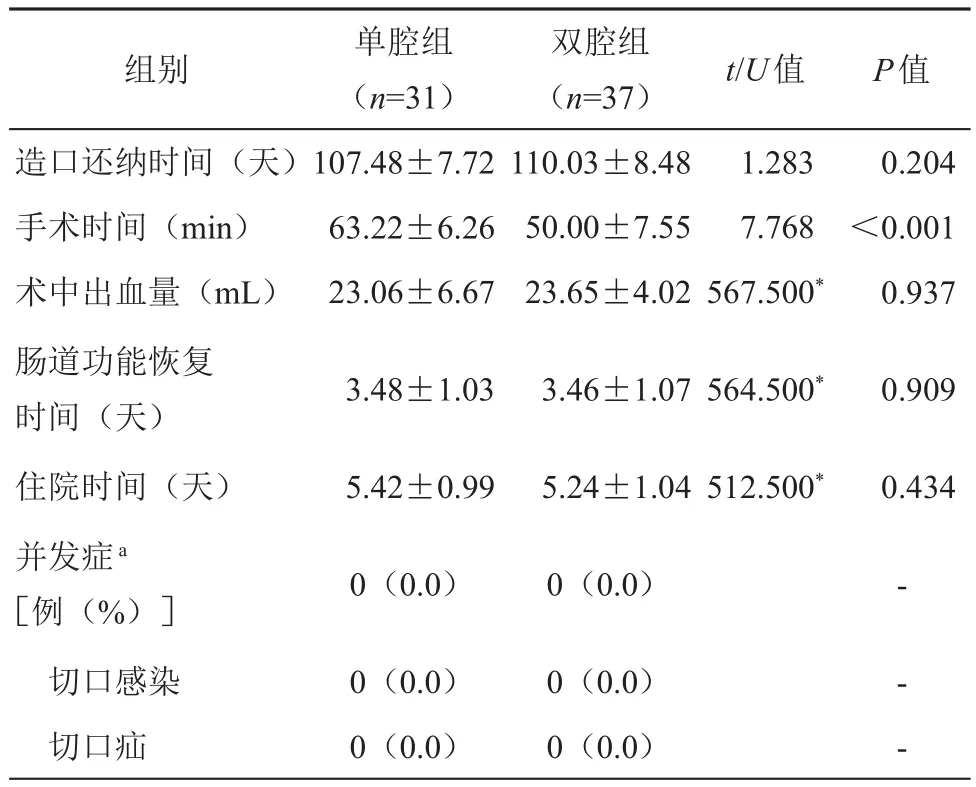
表3 兩組患者造口還納手術情況及術后短期療效的比較
三、造口還納前兩組患者DC發病率及其相關癥狀
截止至造口還納后6個月,無失訪病例。造口還納前,即造口后3~4個月,單腔組DC發病率為80.6%,中重度占51.6%,雙腔組DC發病率為54.1%,中重度占16.2%,組間差異有統計學意義(χ2=5.328,9.656;P<0.05);單腔組患者肛門排液、腹痛、里急后重等癥狀發生率均高于雙腔組,但差異無統計學意義。詳見表4。
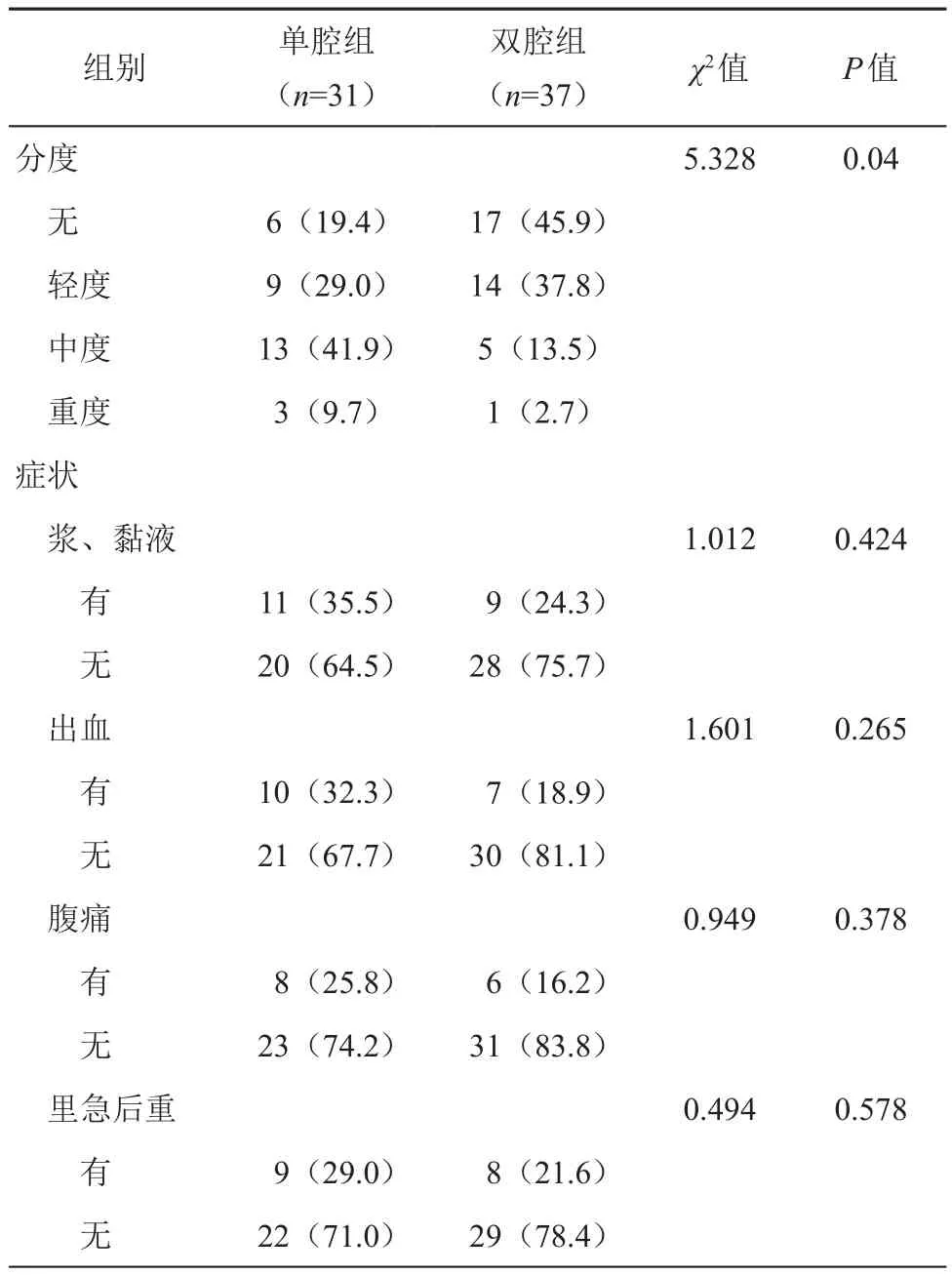
表4 造口還納前DC發病率及其相關癥狀的比較[例(%)]
四、造口還納后兩組患者DC患病率及其相關癥狀
造口還納4~6個月,單腔組DC的患病率為41.9%,雙腔組DC的患病率為10.8%,組間差異有統計學意義(χ2=8.715,P<0.05);單腔組患者腹瀉發生率高于雙腔組,差異有統計學意義(29.0%vs.8.1%,χ2=5.082;P<0.05);單腔組患者肛門排液、腹痛、里急后重等癥狀發生率均高于雙腔組,但差異無統計學意義。詳見表5。
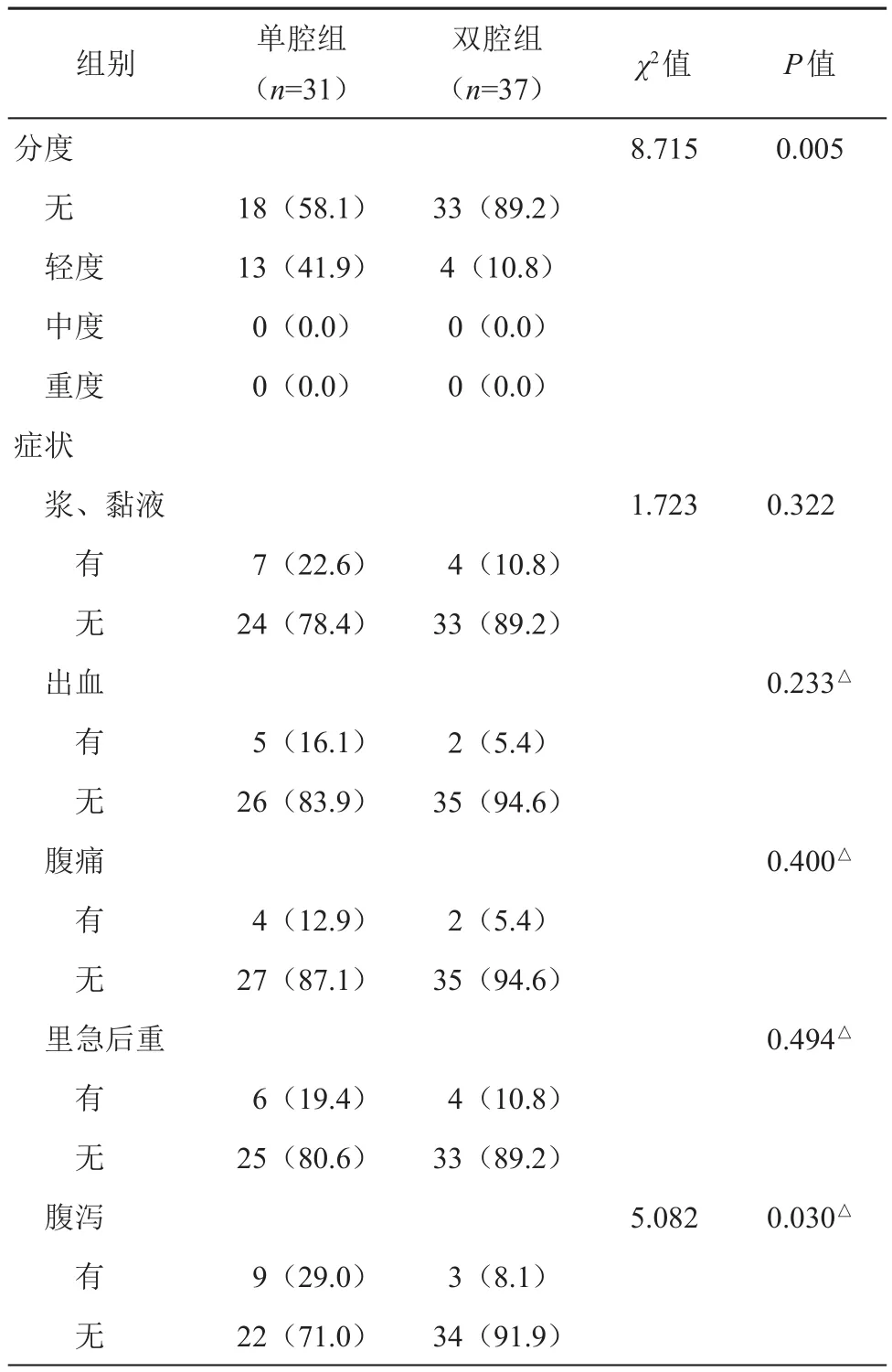
表5 造口還納后DC患病率及其相關癥狀的比較[例(%)]
討 論
隨著腹腔鏡下TME的推廣,以及吻合器技術在臨床中的廣泛應用,直腸癌患者的保肛率大大提高。但是,部分患者保肛的同時也增加吻合口漏的風險,危及患者生命[2]。為降低術后吻合口漏的發生率及吻合口漏發生后的再手術率,越來越多的術者選擇預防性造口。預防性造口是指在吻合口近段腸道建立造口,達到糞便轉流的目的,既可以減少污染源對吻合口的污染,也可以減輕糞便對吻合段腸道的機械性壓力,從而達到保護吻合口,減少吻合口漏發生或降低吻合口漏發生后再手術率的目的[4,11]。但是,也有研究表明:預防性造口不僅不能杜絕吻合口漏的發生,還會帶來造口相關并發癥[12],如:造口感染、造口出血、造口脫垂、造口旁疝、造口還納后腸梗阻、轉流性結腸炎等,二次還納手術也會增加患者住院時間、降低生活質量,給患者帶來更大的經濟負擔以及再次手術相關的風險[13]。因此,預防性造口選擇與否以及造口方式的如何選擇在臨床實踐中尤為重要。LAR前,主管醫師應逐步調整患者的營養狀態[14],做好術前腸道準備工作;術中,手術醫師應通過腸道血管的保留、腸道的裸化程度、腸道的離斷操作、吻合器的選擇和使用技巧[15]盡可能減少吻合口漏的發生。同時,也需要臨床經驗豐富的手術醫師根據吻合段腸道的血液供應情況、吻合口的張力大小、腸壁水腫狀態、吻合滿意程度等多方面綜合考慮預防性造口的必要性、決定預防性造口方式的選擇,實現造口個體化,達到既減少吻合口漏的發生,又減少造口相關并發癥的發生,從而提高患者生活質量的目的[16]。
本研究納入病例為行預防性末端回腸造口的患者。總體而言,回腸造口較結腸造口更具優勢,但兩種造口方式并不能互相被取代[17]。本研究的目的是比較預防性回腸單、雙腔造口方式的不同對DC發病率、疾病發生的嚴重程度以及發病后患者生活質量有無不同影響。結果提示:兩組患者術前資料差異無統計學意義,具有可比性。單腔組患者Ⅱ期手術時間長于雙腔組,原因是造口還納過程中尋找單腔組遠端封閉的回腸殘端增加了手術時間。兩組患者術后短期并發癥的發生率均較低,可見兩種不同造口術對患者均安全、可靠。造口3~4個月后,雙腔組患者DC的發病率較單腔組患者低,且雙腔組患者的中重度DC比例低,嚴重程度低于單腔組。其原因可能與單腔組患者腸道連續性完全中斷,而雙腔組患者腸道連續性并未完全中斷相關。回顧病例中我們發現行預防性雙腔回腸造口的某患者行消化道碘油造影后,在造口遠端的結腸內有少量造影劑顯影,詳見圖5。據報道,在糞便流完全中斷的結腸中,分解碳水化合物的厭氧菌和其他病原菌的濃度降低[18-20]。相關研究也指出[21]:糞便流完全中斷的患者體內硝酸鹽還原菌增多,而硝酸鹽還原菌產生的一氧化氮(NO)可能發揮重要作用,NO在低濃度時起保護作用,但在較高濃度時對結腸組織有毒[22]。因此,有人認為轉流段結腸硝酸鹽還原菌的增加可能導致NO到達毒性水平,從而導致DC。最近還有學者認為缺血是DC的病因[23]。其原因是糞流中斷后,腸腔內容物發生變化。正常腸腔細菌產生短鏈脂肪酸(SCFA)[24],如丁酸。丁酸是結腸細胞的主要氧化底物[25],SCFA局部治療后,DC患者可能會改善,尤其是丁酸灌腸[18,26-27]。這一假設的依據是SCFA可以松弛血管平滑肌,丁酸的缺乏可能導致骨盆動脈張力增加,從而導致結腸黏膜和腸壁的相對缺血[18]。盡管上述學者對DC的發病機制進行了研究,但是目前對DC的發病機制仍無定論。總之,雙腔組患者有少量稀疏糞便隨腸道蠕動流向遠端,對遠端腸道起滋養作用,對轉流段腸道的菌群及代謝產物影響可能較單腔組小,這可能是雙腔組患者DC發病率、嚴重程度較單腔組低的重要原因。此外,造口還納4~6個月后,兩組患者DC患病率均隨著腸道連續性的恢復而降低,部分患者可達完全緩解,與Nyabanga等[28]研究結論相吻合。所以,造口患者如無還納相關禁忌證,應盡早進行肛門功能鍛煉,早期造口還納,達到預防及治療DC的目的[29]。造口還納后,雖然兩組患者DC患病率均降低,但是單腔組患者DC患病率依然高于雙腔組。其原因可能是造口還納前單腔組患者DC發病率高且嚴重程度重,進而導致單腔組患者DC康復速度較雙腔組慢。造口還納前、后兩組患者均出現失功能腸段漿液、黏液、血性分泌物,腹痛及里急后重等癥狀,但兩組間差異無統計學意義。其原因可能是癥狀性轉流性結腸炎發生率僅為30%左右[6],且本研究病例總數相對較少,所以可能會出現單腔組患者癥狀性DC發生率較雙腔組高,但差異無統計學意義。因此,需繼續跟進本研究,增加樣本量,驗證上述推論是否正確。造口還納4~6個月后,兩組間患者出現腹瀉癥狀,且腹瀉癥狀的發生率單腔組明顯高于雙腔組。相關研究指出[8],腹瀉的發生嚴重影響DC患者的生活質量。可以推斷,預防性回腸造口后,雙腔組患者的生活質量高于單腔組患者。
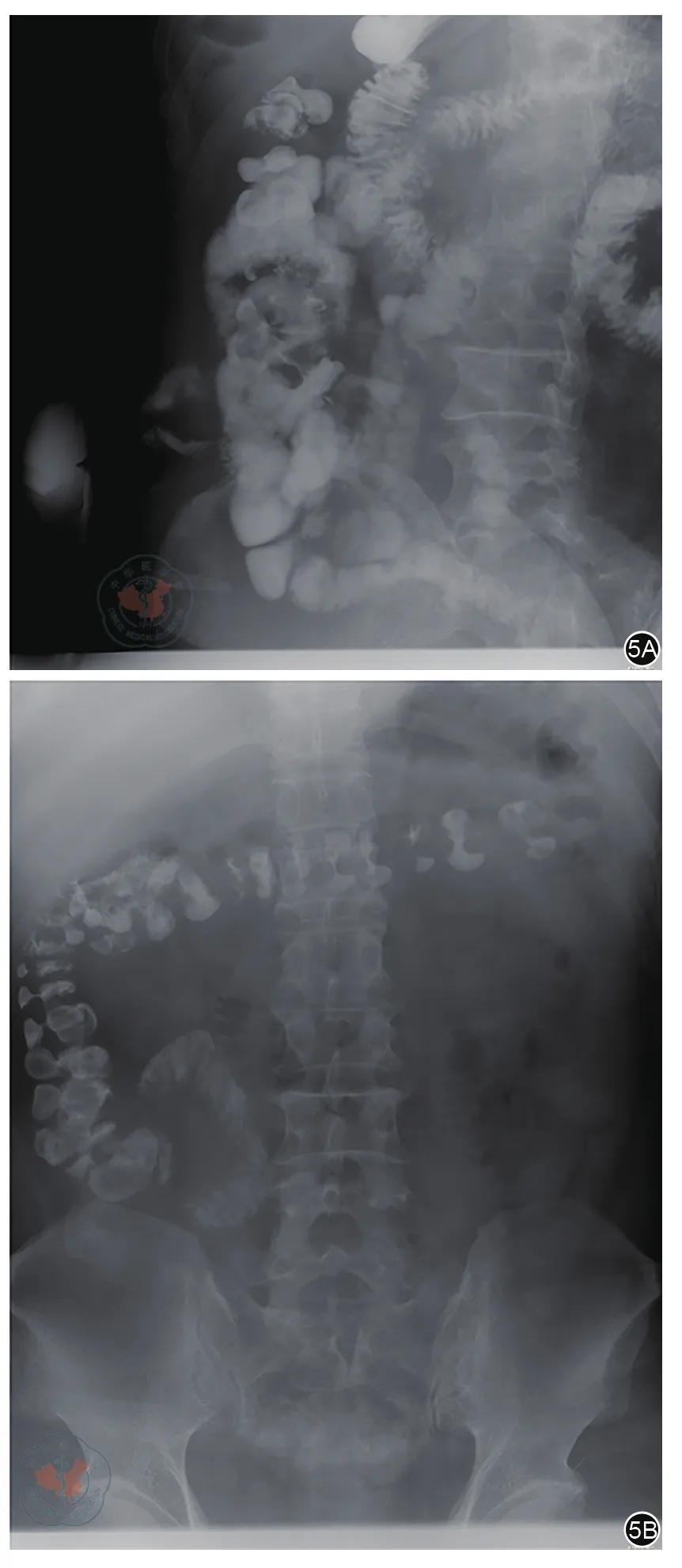
圖5 消化道碘油造影。5A:口服碘油后30分鐘;5B:口服碘油后2小時
綜上所述,LAR后預防性回腸單腔造口與雙腔造口在臨床應用中均安全可行。回腸雙腔造口在預防DC的發生、改善轉歸及提高患者生活質量等方面可能更具優勢,具有良好的臨床應用前景。
本研究仍然存在一定的局限性。一方面,本研究為單中心研究,樣本量相對較小,在研究前沒有對患者的臨床基本資料進行分層,容易出現選擇性偏倚。另一方面,本研究為回顧性研究,無法完整收集兩組患者腸道菌群、代謝產物變化等方面數據,對轉流性結腸炎發病機制的揭示有限。所以,以上結論需要長期的多中心、大樣本、前瞻性隨機對照試驗予以推廣研究。

