基于靜息態功能MRI觀察2型糖尿病患者前島葉亞區功能連接異常
王 嫚,齊 菲,蘇 宇,張小玲,雷雨萌,邵志榮,高 潔,湯 敏,張東升*
(1.陜西省人民醫院MRI室,陜西 西安 710068;2.西安醫學院研究生處,陜西 西安 710021)
2型糖尿病(type 2 diabetes mellitus, T2DM)是常見代謝性疾病,全球患病人數不斷上升,我國已位居全球首位。T2DM不僅損傷認知功能[1],還可引起抑郁等不良情緒[2],與患者自我管理行為能力下降及血糖控制不良有關[3]。前島葉腹側主要參與情感處理過程,而前島葉背側與多種認知控制功能相關[4]。T2DM患者島葉灰質體積減少及神經活動異常可能導致其認知功能損傷[5];而島葉激活增強可能與其情緒調節有關[6]。本研究采用靜息態功能MRI(resting-state functional MRI, rs-fMRI),以雙側前島葉腹側和背側為種子點,觀察雙側前島葉不同亞區功能連接變化及其與T2DM患者情緒異常及認知功能障礙的關系。
1 資料與方法
1.1 研究對象 納入2018年6月—2019年9月33例于陜西省人民醫院就診的T2DM患者,男26例,女7例;年齡44~46歲,平均(56.1±5.8)歲;平均病程(11.33±6.54)年。納入標準:①年齡>40歲,受教育時間>6年,右利手;②符合2018年美國糖尿病協會擬定的T2DM診斷標準[7]。排除標準:①T2DM相關急性代謝性并發癥或嚴重低血糖發作;②貧血、腫瘤、甲狀腺功能障礙或中樞神經系統疾病等;③嚴重抑郁或既往有其他精神疾病史;④MR檢查禁忌證。同期招募32名健康志愿者作為對照組,男24名,女8名,年齡46~65歲,平均(54.5±4.9)歲。本研究通過醫院倫理委員會批準。所有受試者均簽署知情同意書。
1.2 儀器與方法 采用Philips Ingenia 3.0T磁共振掃描儀,16通道頭顱專用線圈。囑受試者仰臥閉目,保持清醒但盡量避免思維活動,采集3D-T1WI及rs-fMRI。矢狀位3D-T1WI:TR 7.5 ms,TE 3.5 ms,層厚1 mm,層間距0,共328層,FOV 250 mm×250 mm,矩陣256×256,FA 8°;梯度回波-平面回波成像(gradient echo-echo planar imaging, GRE-EPI)序列,TR 2 000 ms,TE 30 ms,層厚4 mm,共34層,FOV 230 mm×230 mm,矩陣128×128,FA 90°,共采集200個時間點。
1.3 圖像分析 由1名具有3年以上工作經驗的MR專業醫師采用Dpabi 3.0軟件處理圖像數據,去除前10個時間點圖像,并行時間層及頭動校正,剔除平動≥1.5 mm和(或)角動≥1.5°者。將靜息態數據配準到標準頭部解剖模板上,去除噪聲,以3 mm×3 mm×3 mm分辨率重采樣,以高斯核平滑處理(全寬半高為6 mm),濾波后保留0.01~0.08 Hz低頻信號;利用自動解剖標簽模板,以雙側前島葉腹側和背側疊加后的模板作為種子點,計算種子點與全腦各體素之間的時間相關系數;采用Fisher轉換將時間相關系數轉換為Z值,代表該體素與種子點之間的功能連接強度。
1.4 臨床資料及實驗室檢查 禁食>8 h后于上午8時靜脈采血,測量空腹血糖、糖化血紅蛋白(glycosylated hemoglobin, HbA1c)、總膽固醇(total cholesterol, TC)、甘油三酯(triglyceride, TG)及低密度脂蛋白(low density lipoprotein, LDL),并記錄血壓。
1.5 神經心理學測試 由1名具有5年以上工作經驗的心理科醫師采用簡易精神狀態檢查(mini-mental state examination, MMSE)及蒙特利爾認知評估表(Montreal cognitive assessment, MoCA)評估受試者一般認知功能;以連線測試A(trail-making test part A, TMT-A)評估神經反應速度、注意力;以畫鐘測驗(clock drawing test, CDT)測試視覺空間能力及執行功能;以貝克憂郁量表(Beck depression inventory, BDI)評價是否存在抑郁情緒;均于40 min內完成。
1.6 統計學分析 采用SPSS 18.0統計分析軟件。符合正態分布的計量資料以±s表示,以兩獨立樣本t檢驗比較組間差異;計數資料以頻數表示,行χ2檢驗進行組間比較。采用GRF校正(單個體素P<0.001,校正后P<0.05)。提取組間顯著差異腦區的功能連接平均值,以受教育程度為協變量,與臨床資料及神經心理學評分進行偏相關分析。P<0.05為差異有統計學意義。
2 結果
2.1 一般資料 T2DM組與對照組年齡、性別、體質量指數(body mass index, BMI)及血壓差異均無統計學意義(P均>0.05)。T2DM組受教育時間明顯低于對照組(P=0.002)。見表1。
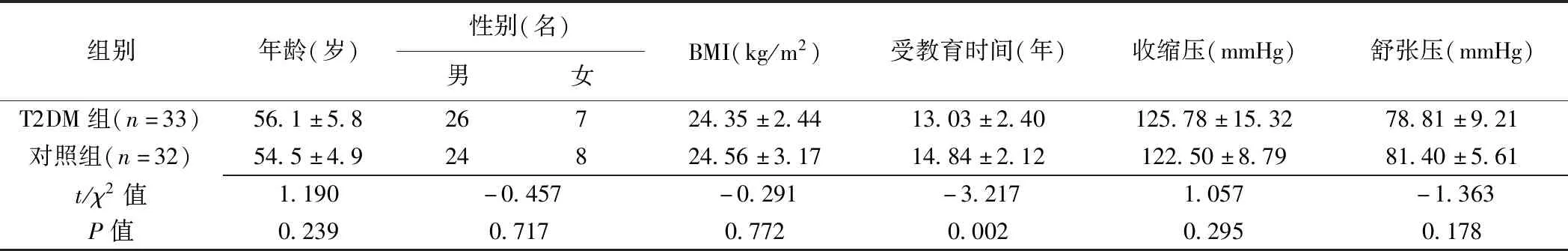
表1 2組一般資料比較
2.2 實驗室檢查 T2DM組空腹血糖及HbA1c明顯高于對照組(P均<0.05);組間TC、TG及LDL差異均無統計學意義(P均>0.05),見表2。
表2 2組實驗室檢查結果比較(±s)
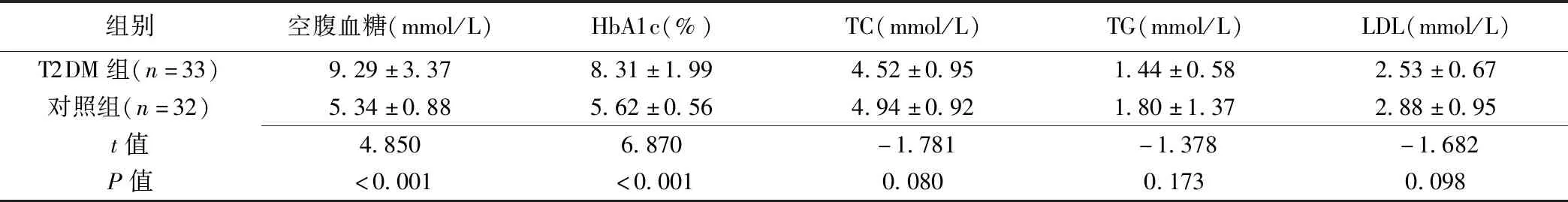
表2 2組實驗室檢查結果比較(±s)
組別空腹血糖(mmol/L)HbA1c(%)TC(mmol/L)TG(mmol/L)LDL(mmol/L)T2DM組(n=33)9.29±3.378.31±1.994.52±0.951.44±0.582.53±0.67對照組(n=32)5.34±0.885.62±0.564.94±0.921.80±1.372.88±0.95t值4.8506.870-1.781-1.378-1.682P值<0.001<0.0010.0800.1730.098
2.3 神經心理學測試 T2DM組CDT及BDI評分均明顯低于對照組(P均<0.05);組間MMSE、MoCA及TMT-A評估差異均無統計學意義(P均>0.05),見表3。
表3 2組神經學測試結果比較(±s)
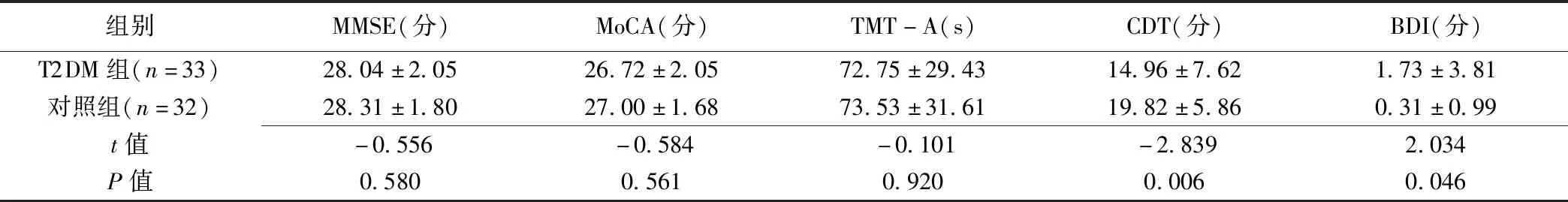
表3 2組神經學測試結果比較(±s)
組別MMSE(分)MoCA(分)TMT-A(s)CDT(分)BDI(分)T2DM組(n=33)28.04±2.0526.72±2.0572.75±29.4314.96±7.621.73±3.81對照組(n=32)28.31±1.8027.00±1.6873.53±31.6119.82±5.860.31±0.99t值-0.556-0.584-0.101-2.8392.034P值0.5800.5610.9200.0060.046
2.4 功能連接結果 T2DM組前島葉腹側與右側顳上回功能連接較對照組降低(P均<0.05);前島葉背側與雙側角回/緣上回、右側額下回、右側顳上回/顳中回較對照組功能連接降低(P均<0.05),2個亞區均未發現功能連接增強的腦區,見表4及圖1。
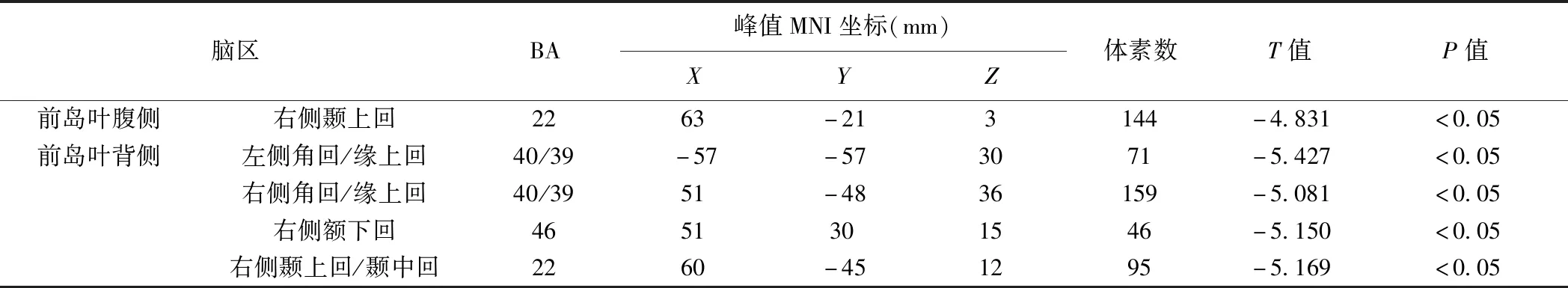
表4 T2DM組較對照組功能連接降低腦區
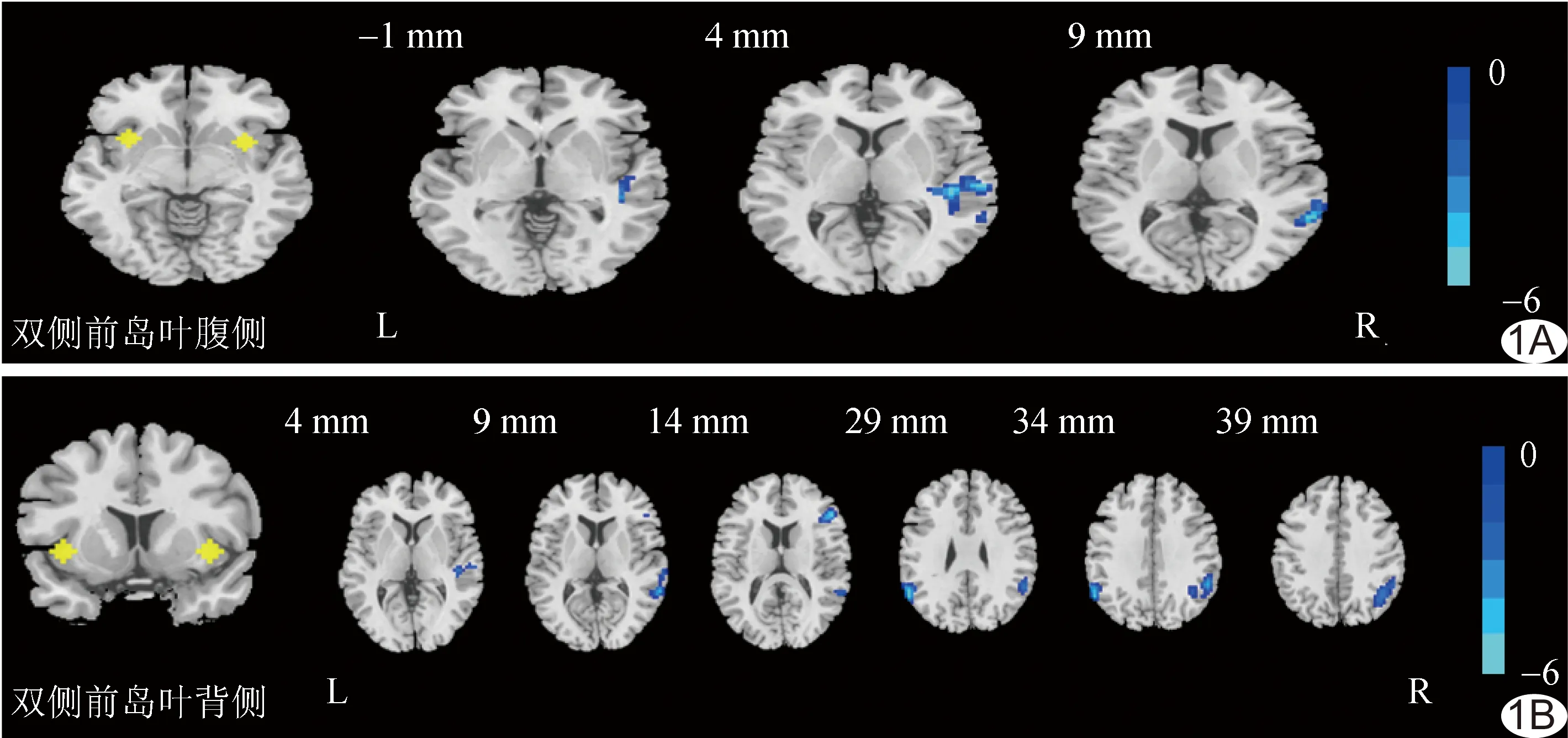
圖1 T2DM組與對照組前島葉功能連接存在差異的腦區 (黃色區域為選取的種子點,藍綠色區域為組間功能連接減低的腦區,P<0.05,GRF矯正)
2.5 相關性分析 T2DM組前島葉背側與右側額下回功能連接強度與HbA1c呈負相關(r=-0.372,P=0.039),見圖2。組間其他差異腦區功能連接平均值與臨床及神經心理學測試結果無明顯相關(P均>0.05)。
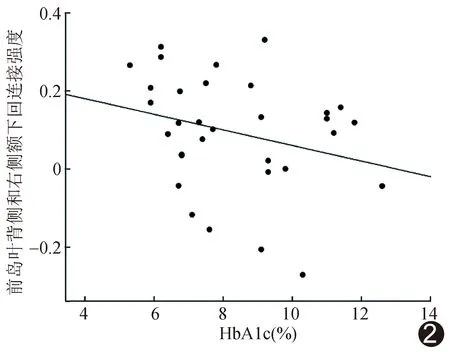
圖2 T2DM組前島葉背側與右側額下回功能連接強度與HbA1c關系圖
3 討論
本研究T2DM組前島葉腹側及情感處理相關顳葉功能連接降低,前島葉背側功能連接降低腦區涉及額頂顳葉等廣泛區域;未發現功能連接增強腦區。前島葉是人腦產生情感及情緒的腦區,且通常與消極情緒有關。顳上回參與情緒感知及表達過程,在情緒調節中具有重要作用[8]。既往研究[9]證實,雙相情感障礙抑郁癥患者島葉與顳上回灰質體積明顯減小、前島葉腹側與顳上回功能連接降低;且前島葉腹側與顳上回功能連接降低與社交退縮行為相關[10]。YANG等[2]證實T2DM患者情緒調節能力損傷,易并發抑郁等不良情緒;本研究結果與其相符,T2DM組BDI評分明顯高于對照組(P<0.05),提示可能存在抑郁傾向。
前島葉、額下回及后頂葉皮層(角回、緣上回)(posterior parietal cortex, PPC)是額-扣帶-頂認知控制網絡的核心腦區[11],該網絡是個體根據內在目標有效識別、操作和處理相關信息及行為的神經基礎[12]。前島葉在協調感覺信息輸入及啟動特定腦區實施認知控制方面起著重要作用[13]。一旦檢測到顯著刺激,前島葉可產生控制信號,激活大腦相關腦區,以促進任務相關信息處理[14]。背外側前額葉皮層(dorsolateral prefrontal cortex, DLPFC)及PPC與記憶、計劃及控制目標導向性行為密切相關,主動維護和操縱任務相關信息[15],調節認知控制功能。PAN等[16]研究證實,認知控制網絡內部功能連接降低是認知控制功能缺陷的神經病理學基礎。本研究結果顯示,T2DM組前島葉背側與DLPFC及PPC功能連接降低,提示患者認知控制功能可能存在損傷。一項格蘭杰因果分析[17]表明,在認知控制過程中,前島葉作為信息流出中心調控PPC參與認知控制的程度,認知控制需求增加,前島葉與PPC活動也隨之增加。由此推測T2DM患者認知控制功能損傷可能為認知控制調控機制失調所致。
長期高血糖狀態使神經元內的葡萄糖濃度升高,引起糖基化終產物堆積,促進腦動脈血管壁硬化并抑制一氧化氮合成,損傷血管內皮系統,進而導致神經元損傷及功能異常,影響腦網絡功能連接。研究[1]證實認知功能障礙T2DM患者認知控制網絡內部的連接強度明顯降低。本研究相關性分析結果顯示T2DM組前島葉背側與右側額下回功能連接強度與HbA1c呈負相關,提示患者認知控制通路異常可能與長期高血糖狀態有關。本研究T2DM組CDT評分明顯低于對照組,提示T2DM患者視覺空間及執行功能損傷。T2DM患者認知控制網絡損傷與其認知功能下降有關,可能是存在廣泛認知功能異常的原因之一。
本研究不足之處:①本組T2DM患者多為復診患者,病程較長,所獲結果可能并不適用于病程較短者;②部分T2DM患者存在不同并發癥,可能會對結果產生一定的影響;③2組受試者受教育程度存在明顯差異,盡管數據處理過程中僅以之作為協變量,但仍可能產生偏倚。
綜上,T2DM患者前島葉不同亞區與多個腦區功能連接降低,可能是其情緒異常及認知功能下降的神經病理學基礎;認知控制通路異常可能與長期高血糖狀態有關。

