我國罕見病藥品價格水平和可負擔性研究Δ
朱楚玉 孫維陽 常峰 路云
中圖分類號 R95 文獻標志碼 A 文章編號 1001-0408(2021)08-0897-07
DOI 10.6039/j.issn.1001-0408.2021.08.01
摘 要 目的:評估我國罕見病藥品價格水平及可負擔性情況,提出改善罕見病治療藥品可負擔性的政策建議,以期為政府主管部門的相關決策提供依據。方法:基于《第一批罕見病目錄》和《罕見病診療指南(2019年版)》選擇罕見病藥品,采用中位價格比值法(MPR)評估藥品價格水平,用藥品年治療費用和城鄉居民年均可支配收入的倍數評估藥品可負擔性以及價格管理政策對藥品價格和可負擔性的影響。結果與結論:共納入罕見病藥品71種,其MPR中位數為0.83,其中原研藥的MPR中位數為1.13、仿制藥的MPR中位數為0.37。71種罕見病藥品年均費用相當于2020年我國城鎮居民年均收入的0.001~178.43倍,農村居民年均收入的0.003~456.57倍,分別有21和28種藥品年均費用超過城鎮和農村居民年均收入。對其中14種罕見病藥品實施醫保準入談判或集中帶量采購后,相關藥品的MPR中位數從1.71下降到0.46,費用超過城鎮居民年收入的藥品數由8種降為0種,農村居民由10種降為5種。總體上,我國罕見病藥品價格水平略低于國際參考價格,但原研藥價格水平整體高于國際參考價格,部分藥品費用遠超過居民支付能力。建議加強原研藥價格管理,促進優質仿制藥臨床替代,建立健全高負擔罕見病藥品支付保障體系。
關鍵詞 罕見病藥品;藥品價格;中位價格比;可負擔性
Study on the Price and Affordability of Rare Disease Drugs in China
ZHU Chuyu,SUN Weiyang,CHANG Feng,LU Yun(School of International Pharmaceutical Business, China Pharmaceutical University, Nanjing 211198, China)
ABSTRACT? ?OBJECTIVE: To evaluate the price and affordability of rare disease drugs in China and provide the suggestions for the improvement of rare disease drug affordability in order to provide reference for the relevant decision-making of government departments. METHODS: According to the List of the First Batch of Rare Diseasesand Diagnosis and Treatment Guideline for Rare Diseases(2019 edition), rare disease drugs were selected. The median price ratio (MPR) was used to evaluate the drug price level, and the ratio of the annual drug costs to the annual disposable income of urban or rural residents was used to evaluate the affordability, and the impact of price management policieson drug prices and affordability. RESULTS and CONCLUSIONS: A total of 71 kinds of rare disease drugs were included, and the median MPR of them was 0.83;among them, the median MPR of the original drugs was 1.13, and the median MPR of the generic drugs was 0.37. The annual cost of 71 rare disease drugs was 0.001-178.43 times the average annual income of urban residents, and 0.003-456.57 times the average annual income of rural residents. There were 21 and 28 drugs whose annual cost exceeded the annual income of urban and rural residents.After the implementation of national medical insurance negotiation or volume based procurement of 14 drugs, the median MPR of these drugs decreased from 1.71 to 0.46. For urban residents, the number of unaffordable drugs had been reduced from 8 to 0; for rural residents, it had been reduced from 10 to 5. In summary, the price level of orphan drugs in China was slightly lower than international reference price, but the price level of original drugs was higher than the international reference price, and the cost of some drugs far exceeded the residents ability to pay. It is suggested that the government should strengthen the price management of original drugs, promote the substitution of high-quality generic drugs for original drugs,and improve the payment system for high-value rare disease drugs.
KEYWORDS? ?Rare disease drugs; Drug price; Median price ratio; Affordability
罕見病即患病率極低、患者數量極少的疾病,各國多將罕見病界定為患病率在5/10萬~80/10萬之間的疾病[1]。全球已知的罕見病約有6 000余種,其中約72%由基因缺陷導致,約70%在兒童時期發病,且多數病情嚴重、易危及生命、需長期治療,患者疾病負擔沉重[1-2]。盡管罕見病患病率極低,但我國人口基數龐大,據估算,我國罕見病患者總數不低于1 680萬[3];僅我國發布的《第一批罕見病目錄》中的121種罕見病就涉及約300萬患者[4]。可見,罕見病問題已成為不可忽視的社會問題。我國罕見病患者長期以來面臨無藥可用、用不起藥的困境。2019年,我國罕見病患者綜合社會調查第一階段結果顯示,約36.8%的罕見病患者未接受治療,其中醫療費用昂貴是主要原因[5]。基于此,本研究擬通過對我國罕見病藥品的價格水平和可負擔性進行分析,提出改善罕見病藥品可負擔性的政策建議,以期為政府主管部門的相關決策提供依據。
1 資料與方法
1.1 資料來源
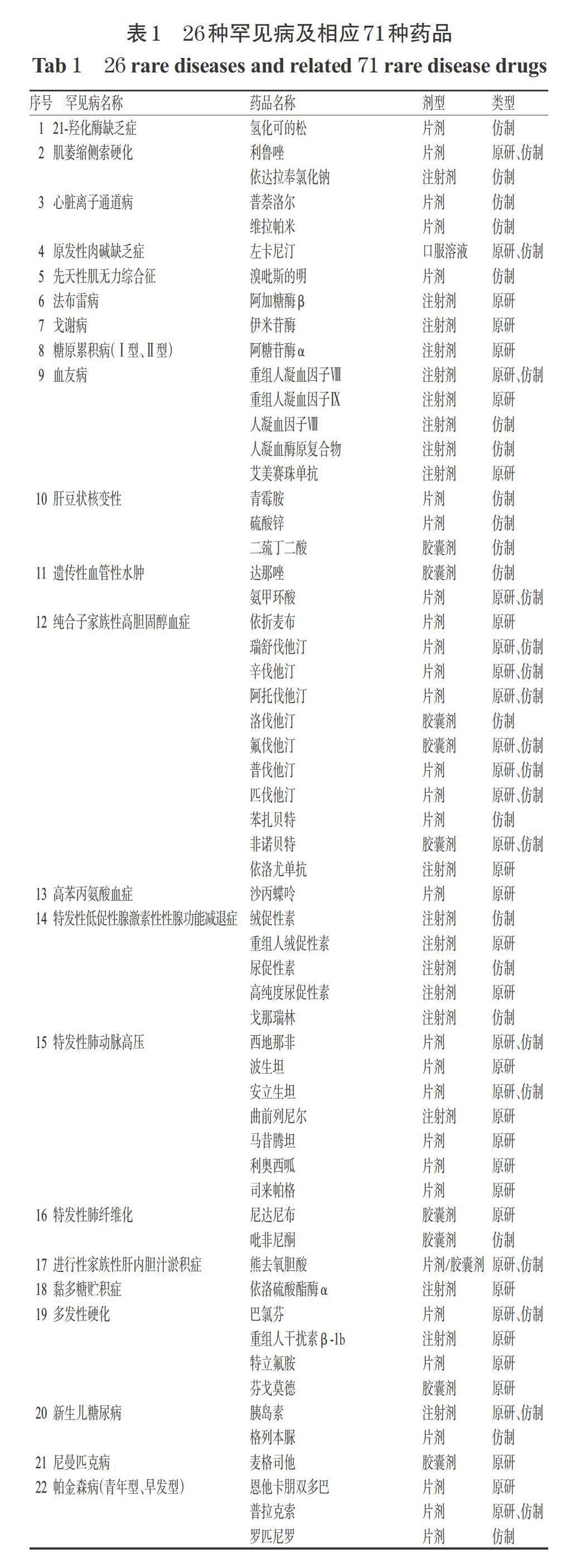
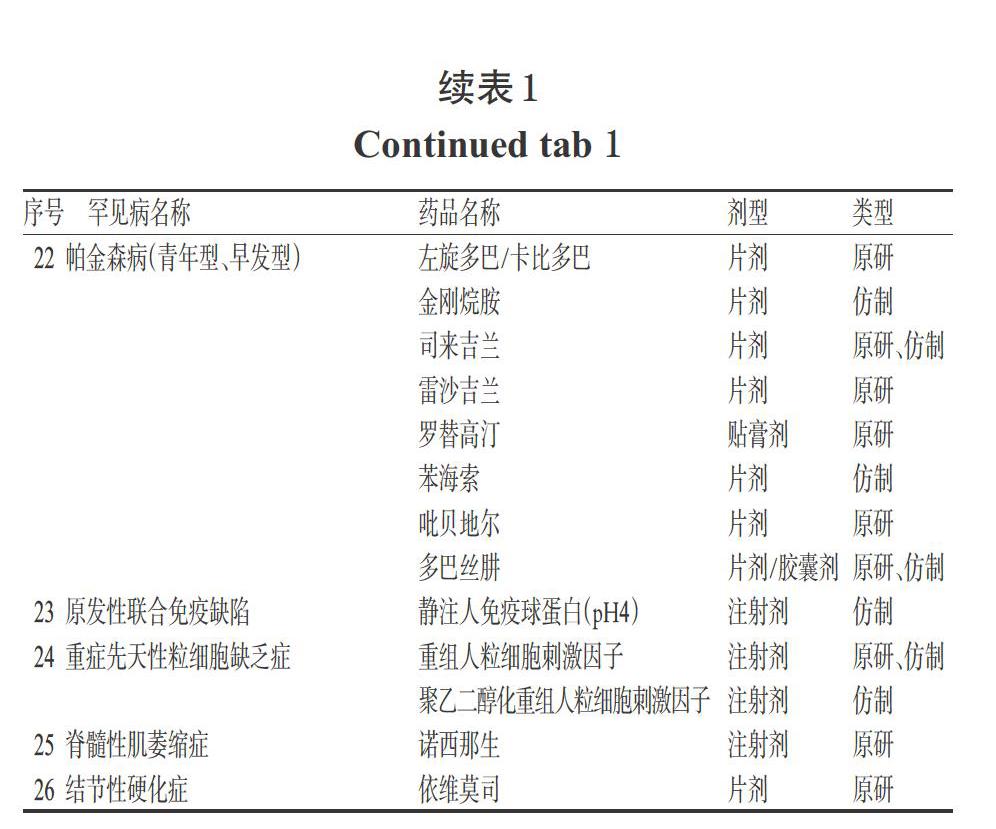
1.1.1 調查藥品選擇 以《第一批罕見病目錄》及《罕見病診療指南(2019年版)》中的121種罕見病為對象,選擇同時滿足以下條件的藥品:①《罕見病診療指南(2019年版)》推薦使用;②在我國已獲批相應罕見病適應證;③2019年底前在我國上市并已公開銷售價格。
1.1.2 藥品價格來源 藥品價格數據來源于米內網各省藥品價格數據庫及北京市藥品陽光采購公眾查詢平臺。每種藥品選擇1個臨床主流品規,分別取其原研藥和所有仿制藥品種在各省份截至2020年底中標價格的中位數。
1.2 研究方法
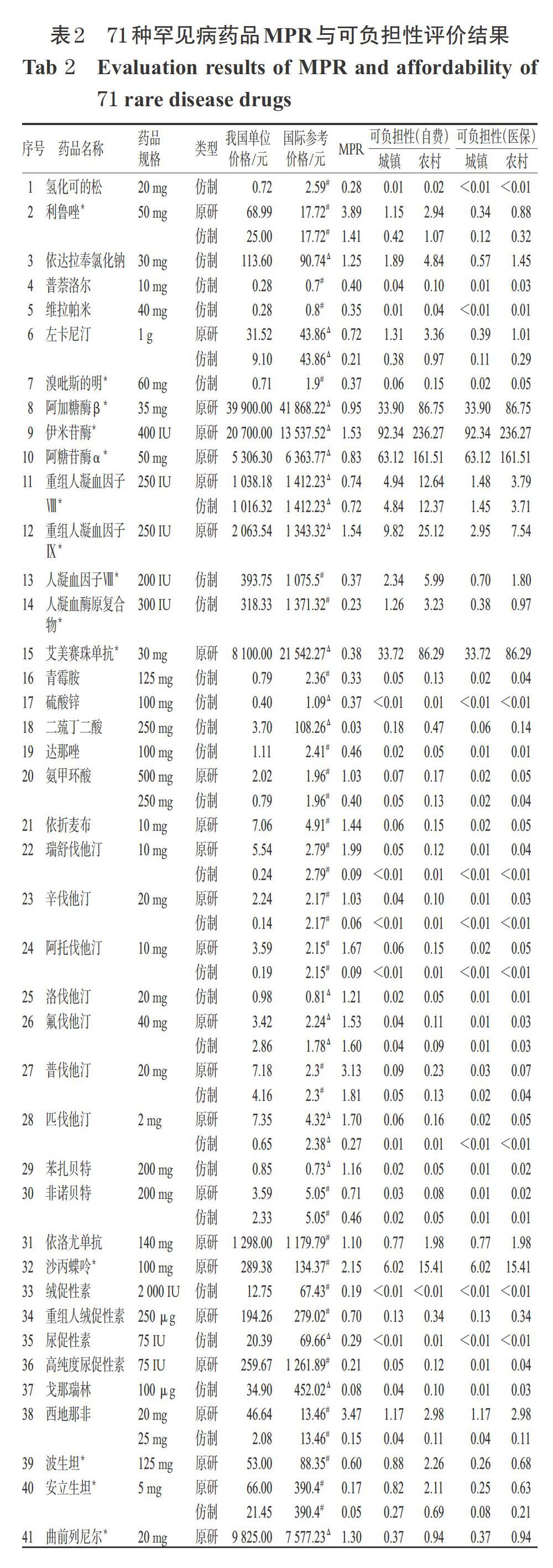
1.2.1 價格水平評價 參照世界衛生組織/國際健康行動組織(WHO/HAI)的基本藥物可及性標準調查法(以下簡稱“WHO/HAI標準調查法”),用中位價格比值(MPR)評價藥品價格水平。計算公式為:MPR=單位藥品中位價格/國際參考價格[6]。
國際參考價格主要采用澳大利亞藥品福利計劃(PBS)的參考價格[7]。澳大利亞是藥品價格管控程度較高的國家,PBS藥品價格一般會定期調整并向社會公開[8]。對于PBS目錄尚未收錄的罕見病藥品,本研究則使用美國、英國、法國、日本、加拿大等的中位價格作為國際參考價格。優先選擇同通用名、同劑型、同規格的藥品;規格不同時按差比價規則換算后比較[9],計算公式為:b藥規格價格=a藥規格價格×1.7log2(b藥含量/a藥含量)。各國/地區價格使用匯率轉換進行比較,匯率選取國家外匯管理局公布的2020年平均匯率。
1.2.2 可負擔性評價 WHO/HAI標準調查法將藥品可負擔性定義為:使用該藥品標準劑量治療某一疾病1個治療期內所花費的藥品總費用相當于政府部門中非技術人員最低日薪標準的倍數[6]。由于絕大多數罕見病治療療程和用藥周期較長,因此本研究參考信梟雄等[10]、周盛明等[11]的做法,以居民年收入代替日薪進行計算,即通過使用某一藥品的年治療費用相當于我國城鎮或農村居民年均可支配收入的倍數來衡量可負擔性,并設定該倍數≤1時代表該藥品可負擔。計算公式為:可負擔性=限定日劑量×單位劑量價格×治療期/居民年均可支配收入。其中,限定日劑量參照WHO推薦劑量和《罕見病診療指南(2019年版)》確定;對于劑量隨患者體質量調整的藥品,包括阿加糖酶β、伊米苷酶、阿糖苷酶α、依洛硫酸酯酶α和血友病藥品,劑量以平均體質量50 kg計算,藥品治療期以365天計算;此外,特發性低促性腺激素性性腺功能減退癥治療用藥絨促性素、尿促性素和戈那瑞林不需長期使用,按WHO/HAI標準調查法中慢性疾病治療期30天的規定計算,重癥先天性粒細胞缺乏癥治療用藥重組人粒細胞刺激因子按急性疾病治療期7天的規定計算。
1.2.3 價格管理政策對藥品價格和可負擔性影響的評價 近年來,我國藥品價格監管部門采取醫保準入談判、集中采購等措施對一些常用藥品、高值藥品和重大疾病治療藥品的價格進行調控,以降低藥品價格[12-13]。故本研究借助“1.2.2”項下方法分析這些政策涉及的罕見病藥品在政策實施前后的價格和可負擔性變化情況,以探討相關價格管理政策對藥品可及性的影響。
1.2.4 統計學方法 采用SPSS 24.0軟件,對藥品的MPR值及可負擔性數據的區間范圍等基本情況進行一般描述性統計,采用t檢驗比較不同類別藥品間的MPR值和可負擔性是否存在顯著差異,采用 χ 2檢驗比較不同類別藥品的醫保納入情況是否存在顯著差異。P<0.05為差異有統計學意義。
2 結果
2.1 罕見病藥品篩選結果
按照“1.1.1”項下標準,共納入71種藥品(以通用名計),涉及罕見病26種,如表1所示。其中,28種藥品在我國僅有原研藥上市,23種僅有仿制藥上市,20種兩者兼有,共計48種原研藥品和43種仿制藥品。依達拉奉氯化鈉、波生坦、馬昔騰坦、利奧西呱、司來帕格、尼達尼布、重組人干擾素β-1b、特立氟胺、芬戈莫德、麥格司他和依維莫司等11種藥品均被納入《國家醫保藥品談判目錄》,瑞舒伐他汀、辛伐他汀、阿托伐他汀、匹伐他汀、西地那非和安立生坦等6種藥品為國家組織藥品集中采購品種。
2.2 藥品價格水平
將我國藥品價格與國際參考價格進行比較可得納入藥品的MPR,結果如表2所示。經計算,納入的71種藥品的MPR中位數為0.83,體現我國樣本罕見病藥品價格低于國際參考水平。對兼有原研藥和仿制藥的藥品以較低價格計算,則71種藥品中有46種藥品的MPR<1,占64.8%,最低為0.03[肝豆狀核變性治療用藥二巰丁二酸(仿制藥)];25種藥品的MPR>1,占35.2%,最高為8.16[帕金森病(青年型、早發型)治療用藥羅匹尼羅(仿制藥)]。
從藥品類型看,48個原研藥的MPR中位數為1.13,區間范圍為0.13~4.00,進行t檢驗得數值分布大于1(P=0.01),表明原研藥整體價格水平顯著高于國際參考價格,其中27個藥品的MPR>1,占56.3%;43個仿制藥的MPR中位數為0.37,區間范圍為0.03~8.16,進行t檢驗得數值分布小于1(P=0.001),表明仿制藥整體價格水平顯著低于國際參考價格,其中12個藥品的MPR>1,占27.9%。20種兼有原研藥和仿制藥的藥品中,原研藥價格均高于仿制藥,平均為仿制藥的6.2倍,MPR中位數達1.55;其余28個獨家原研藥的MPR中位數為0.98。
2.3 藥品可負擔性
根據國家統計局數據顯示,2020年我國居民人均可支配收入為32 189元,城鎮和農村居民年均可支配收入分別為43 834元和17 131元[14]。按照“1.2.2”項下方法計算71種藥品的可負擔性,結果如表2所示。對兼有原研藥和仿制藥的品種以較低價格計算,各藥品年均費用相當于2020年我國城鎮居民年均收入的0.001~178.43倍[95%置信區間(CI)(1.16,13.24)],相當于農村居民年均收入的0.003~456.57倍[95%CI(2.96,33.87)];對于城鎮和農村居民分別有21種和28種藥品難以負擔。需長期使用的藥品中,費用最低的為純合子家族性高膽固醇血癥治療用藥瑞舒伐他汀、辛伐他汀、阿托伐他汀仿制藥,最高的為黏多糖貯積癥治療用藥依洛硫酸酯酶α。有58種藥品被納入我國《基本醫療保險藥品目錄(2020年)》,占81.7%;按平均報銷比例70%計算,不考慮起付線和封頂線,則醫保報銷后城鎮和農村居民可負擔的藥品各增加9種和8種,分別有12種和20種藥品依然難以負擔。
由于有些罕見病藥品也能夠用于治療常見病,擁有龐大的患者群體,價格往往相對低廉,故本研究將71種藥品依據適應證特征劃分為2類,即46種可用于常見病的藥品和25種僅用于罕見病的藥品(如表2所示)。以自費費用計算,46種可用于常見病的藥品中,對于城鎮和農村居民分別有44種和40種可負擔;參照《關于改進低價藥品價格管理有關問題的通知》中“低價藥品日均費用標準為化學藥不超過3元”的標準[15],有16種藥品屬于低價藥品。25種僅用于罕見病的藥品中,對于城鎮和農村居民分別僅有6種和3種可負擔,無低價藥品,最昂貴的依洛硫酸酯酶α、伊米苷酶、阿糖苷酶α、諾西那生、阿加糖酶β和艾美賽珠單抗等6種藥品費用均達城鎮居民年收入的30倍、農村居民年收入的80倍以上。對兩類藥品的可負擔性水平進行t檢驗比較,結果顯示僅用于罕見病的藥品可負擔性顯著更差(P=0.022)。可用于常見病的藥品中,醫保甲類、乙類和非醫保藥品分別有14種(30.4%)、28種(60.9%)和4種(8.7%);僅用于罕見病的藥品中,分別有2種(8.0%)、14種(56.0%)和9種(36.0%); χ 2檢驗結果顯示,前類藥品的醫保覆蓋情況顯著更優(P=0.004),也體現了醫保傾向于適用人群廣泛的藥品這一特征。
用散點圖分析所有藥品的MPR、可負擔性及醫保覆蓋情況,以醫保報銷前費用與2020年全國居民人均可支配收入32 189元的比值來衡量某一藥品的可負擔性,詳見圖1。由圖1可見,多數仿制藥的MPR<1,即價格低于國際價格水平,且費用較低;多數原研藥價格高于國際水平或費用較高。同時,醫保覆蓋范圍以費用較低的藥品為主,本研究費用最低的20種藥品全部被納入醫保,而費用最高的6種藥品均未被納入。
2.4 價格管理政策對藥品價格和可負擔性的影響
國家醫保藥品談判和國家組織藥品集中采購涉及的17種罕見病藥品中,司來帕格在談判前未上市銷售,尼達尼布和芬戈莫德在談判后價格尚未公開,故不納入計算;其余14種藥品價格在政策實施后均有不同程度的下降(如表3所示),MPR中位數從1.71下降到0.46,MPR>1的藥品由9種降為3種,總體MPR值與談判或集中采購實施前相比顯著降低(P<0.001);按照醫保報銷后費用計算,對于城鎮居民難以負擔的藥品由8種降為0種,對于農村居民則由10種降為5種,總體可負擔性與談判或集采前相比顯著改善(P<0.001)。
3 討論
3.1 進口原研藥總體價格水平偏高
本次納入研究的71種罕見病藥品的MPR中位數為0.83,有46種藥品的MPR<1,體現了我國罕見病藥品價格略低于國際參考價格水平。但是,原研藥和仿制藥價格差異較大,兩類藥品的MPR中位數分別為1.13和0.37,進口原研藥的總體價格水平顯著高于仿制藥,也高于國際參考水平,部分原研藥境內外價格差異明顯,例如普拉克索、利魯唑的原研藥價格均達國際參考價格的4倍左右。常峰等[16]、榮雪菁等[17]的研究將我國專利藥、原研藥價格與國外進行了比較,也得出了相似的結論。主要原因可能有:一是我國藥品價格形成機制尚不完善,對新上市專利藥的定價缺乏有效的干預機制,在藥品招標采購中也通常將原研藥單獨分組或置于較高組別談判議價,無法實現充分競爭進而降價的目標[18]。二是由于長期以來我國仿制藥與原研藥相比存在質量和療效差距,難以實現對原研藥的臨床替代,醫師和患者對原研藥的品牌黏性高,原研藥可以依靠其質量優勢和品牌優勢維持較高的溢價[19]。在國際上,原研藥專利到期后通常會在仿制藥競爭壓力下降低價格,但本研究涉及的20個存在仿制藥競品的品種中,原研藥價格依然維持在較高水平,反映出我國仿制藥并未對原研藥造成競爭壓力。然而,隨著近年來藥監部門對仿制藥質量和療效一致性評價的大力推進,本土仿制藥質量的提升為藥品價格形成機制改革創造了條件。例如,國家藥品集中采購將原研藥和通過一致性評價的仿制藥置于同一競價組競爭,使中選原研藥價格大幅下降[13]。未中選原研藥也受配套政策和市場競爭的影響下調了價格[20],例如英國GSK公司原研的肺動脈高壓治療用藥安立生坦片(5 mg)盡管未中選集中采購,但米內網數據顯示,其價格從集中采購前的119.3元/片(5 mg)下降到集中采購后的66元/片(5 mg),降幅達44.7%。
基于此,筆者建議我國可積極完善原研藥價格管理機制,在新藥準入中引入國際參考價格作為依據,發揮醫保談判、集中采購等手段的效用,對于療效確切、醫保基金能夠負擔的專利藥,可經專家評審后納入醫保談判范圍;對用于治療診斷能力成熟、患者信息豐富的病種的高值專利藥品,可探索匯聚一定量的患者用藥需求,開展“以量換價”帶量議價采購以降低藥品價格。同時,應積極鼓勵優質仿制藥的上市和使用,對臨床需求確切、競爭不充分的品種,可采取列入鼓勵仿制藥目錄、給予優先審評審批、給予仿制藥質量提升資金支持等舉措,提高仿制藥的競爭力,通過競爭性帶量采購促進優質仿制藥的臨床替代,推動藥品價格重心下降。
3.2 部分負擔較高的罕見病藥品缺少支付保障機制
本研究納入的71種罕見病藥品中,超過80%的藥品已被納入了醫保支付范圍,大多數藥品經醫保報銷后的費用支出已在我國城鎮和農村鄉居民可承擔范圍之內。但是,少數價格極為高昂的藥品仍缺少有效的保障機制,例如最昂貴的6種藥品的年費用均達140萬元以上,超過2020年全國居民人均可支配收入的40倍,且均未納入醫保,這給患者造成極沉重的經濟負擔,嚴重阻礙了患者的用藥可及性。周盛明等[11]對本研究涉及病種中的血友病等16種疾病的治療藥品可負擔性情況進行了評價,得出了相似的研究結果,并發現在沒有醫保支付的情況下,僅這16種疾病就可能導致全國超過268萬人口陷入貧困。盡管近年來我國醫保制度不斷完善,新藥納入醫保速度加快,但在基本醫保“保基本”的功能定位下,被納入醫保支付范圍的罕見病藥品多為適應證較多、適用人群較廣的藥品[21]。相比之下,僅用于治療罕見病的藥品由于患者人數極少,企業的研發和生產成本無法通過規模效應分攤,因此整體價格更高,加之醫保覆蓋不足,導致患者負擔極為沉重。例如,ⅣA型黏多糖貯積癥由先天性溶酶體酶缺陷造成的黏多糖在器官和組織內累積引起,通常在患者幼兒期發病,可造成骨骼畸形、心臟病變等,我國患者人數不足1萬[22],相應治療用藥依洛硫酸酯酶α注射液定價為7 500元/支(5 mL ∶ 5 mg),1名體質量10 kg的患兒如足量用藥,年費用高達156萬元,遠遠超出一般居民家庭的負擔能力。該類藥品多數具有用量小、價格高、臨床必需、不可替代的特點,且多為擁有專利保護的獨家產品,是真正意義上的罕見病藥品,亟需建立針對性的費用保障機制,以保證患者用藥可及。
對此,國內一些經濟發達地區已開展了先行先試,例如浙江省建立了罕見病專項保障基金,蘇州、深圳、成都等地引入政策性商業保險,青島市對罕見病特藥實施“醫療救助+慈善援助”支付方式等[23-24]。可借鑒上述省市的先進經驗,以基本醫保為基礎,發揮大病醫保、商業保險、專項基金、財政補助、醫療救助、社會援助等渠道對高值罕見病藥品支付的補位作用,在國家層面建立多方共擔的多層次保障體系,合理確定各方費用分擔比例并加強銜接,建立持續有效的運行機制,以提高罕見病患者治療的可負擔性。
4 結語
罕見病問題不僅是醫藥衛生領域亟待解決的重大課題,更是導致因病致貧、因病返貧的社會問題[22]。近年來,我國政府高度重視罕見病患者保障工作,在罕見病政策上取得了多項成就,如罕見病藥品上市審評審批速度明顯加快、醫保藥品目錄向罕見病用藥傾斜等[25],但仍存在本研究發現的部分原研藥價格不合理、部分高值藥品缺少支付保障等問題。建議重點聚焦以上問題,進一步完善藥品價格監管機制,充分發揮集中采購、醫保談判等手段對藥品價格的調控作用,加強國際參考價格在藥品價格管理中的應用,促使更多藥品價格回歸合理區間;針對高值罕見病藥品,探索建立政府主導、多方共擔的多層次支付保障體系,最終切實減輕藥費負擔,提高罕見病患者治療的可負擔性。
參考文獻
[ 1 ] WAKAP S N,LAMBERT D M,OLRY A,et al. Estima- ting cumulative point prevalence of rare diseases:analysis of the Orphanet database[J]. Eur J Hum Genet,2020,28(2):165-173.
[ 2 ] 丁若溪,張蕾,趙藝皓,等.罕見病流行現狀:一個極弱勢人口的健康危機[J].人口與發展,2018,24(1):72-84.
[ 3 ] 馬端,李定國,張學,等.中國罕見病防治的機遇與挑戰[J].中國循證兒科雜志,2011,6(2):81-82.
[ 4 ] 邵文斌,李楊陽,王菲,等.中國罕見病藥品可及性現狀及解決建議[J].中國食品藥品監管,2019,1(2):8-15.
[ 5 ] 中國罕見病聯盟. 2019中國罕見病患者綜合社會調查第一階段報告[R].北京:中國罕見病聯盟,2019.10.25.
[ 6 ] World Health Organization. Measuring medicine prices,availability,affordability and price components[R].? ?Geneva:World Health Organization,2008.3.
[ 7 ] 李萍,王迪飛,呂景睿,等.標準化藥品價格調查法及其在我國應用的思考[J].醫學與社會,2010,23(3):33-35.
[ 8 ] 趙緋麗,吳晶,吳久鴻.澳大利亞藥物福利計劃可持續措施:基于2015年新一輪改革方案[J].中國醫療保險,2016(4):67-70.
[ 9 ] 國家發展和改革委員會.國家發展改革委關于印發《藥品差比價規則》的通知[Z].2011-11-17.
[10] 信梟雄,管曉東,史錄文.基于5種罕見病可負擔性評價的我國罕見病保障機制研究[J].中國藥房,2014,25(5):404-407.
[11] 周盛明,李嘉瑤,周靜,等.中國罕見病用藥可負擔性評價[J].中國藥業,2021,30(1):9-15.
[12] 李凱悅,劉輝,蔣倩.歷年國家醫保談判藥品概況與分析:抗腫瘤藥品專題[J/OL].腫瘤藥學:1-7[2021-03-25].http://kns.cnki.net/kcms/detail/43.1507.R.20210305.0935.
002.html.
[13] 王成.分析國家藥品集中采購和使用試點政策對我國仿制藥企業的影響[J].中國醫藥工業雜志,2019,50(12):1519-1523.
[14] 國家統計局.中華人民共和國2020年國民經濟和社會發展統計公報[EB/OL].(2021-02-28)[2021-3-15]. http://www.stats.gov.cn/ztjc/zthd/lhfw/2021/lh_hgjj/202103/t2021-
0301_1814216.html.
[15] 國家發展和改革委員會.國家發展改革委關于改進低價藥品價格管理有關問題的通知[Z].2014-04-26.
[16] 常峰,孫潔.我國進口專利藥和原研藥價格水平比較研究[J].價格理論與實踐,2014(6):51-53.
[17] 榮雪菁,孫強.我國相關省份原研藥及仿制藥價格比較[J].中國衛生經濟,2018,37(11):33-36.
[18] 丁錦希,董銳,李偉,等.我國藥品集中采購制度“競價分組”政策的評價與思考:基于2016年各省集中采購方案的統計分析[J].中國衛生政策研究,2016,9(9):52-59.
[19] 謝沐風.如何科學、客觀地評價口服固體制劑內在品質:縱論我國固體制劑仿制藥質量[J].藥品評價,2010,7(14):19-23.
[20] 譚清立,高江源,林岱衡.藥品集中帶量采購政策與我國醫保支付制度的協同作用探討[J].中國藥房,2021,32(2):146-151.
[21] 國家醫療保障局.基本醫療保險用藥管理暫行辦法[EB/OL].(2020-07-31)[2020-12-20]. http://www.nhsa.gov.cn/art/2020/7/31/art_37_3387.html
[22] 黃如方,邵文斌.中國罕見病藥物可及性報告[R].北京:罕見病發展中心,2019.2.28.
[23] 黃如方,邵文斌.中國罕見病醫療保障城市報告2020[R].北京:寇德罕見病中心,2020.5.30.
[24] 胡善聯.國內外罕見病的保障政策研究[J].衛生經濟研究,2018,35(5):3-5.
[25] 牟燕,宋奎勐,吳敏,等.基于政策工具視角的我國罕見病領域政策文本分析[J].中國衛生政策研究,2021,14(1):17-23.
(收稿日期:2021-01-26 修回日期:2021-03-19)
(編輯:孫 冰)

