重癥急性胰腺炎患者胰腺假性囊腫形成的相關因素分析
譚蕾 高青
重慶醫(yī)科大學附屬第一醫(yī)院消化內(nèi)科,重慶 400016
AP是臨床常見的急腹癥之一,20%~30%患者會發(fā)展為SAP,伴有持續(xù)性器官功能衰竭以及局部和全身并發(fā)癥,病死率高[1]。胰腺假性囊腫(pancreatic pseudocyst,PPC)是由纖維肉芽組織壁包裹的富含淀粉酶的胰周液體積聚[2],是SAP后期常見的局部并發(fā)癥。較大的PPC可引起一系列臨床癥狀及并發(fā)癥,使病情復雜化,一旦繼發(fā)感染甚至可能引發(fā)膿毒血癥,影響患者預后,增加死亡風險[3]。既往研究證實血白蛋白水平和CT嚴重指數(shù)(CT severity index, CTSI)是SAP并發(fā)PPC的早期危險因素[4],但近10年SAP局部并發(fā)癥的發(fā)生率逐年增加,診斷標準及評分標準不斷完善,而相關研究較少。本研究旨在通過回顧性分析SAP患者PPC形成的危險因素,為早期預防和干預提供一定的臨床依據(jù)。
資料與方法
一、一般資料
收集2015年1月至2019年12月間重慶醫(yī)科大學附屬第一醫(yī)院收治的142例SAP患者的臨床資料,其中男性109例,女性33例;年齡21~88(45±13)歲。根據(jù)是否形成PPC分為未合并PPC組(94例)、合并PPC組(48例)。本研究經(jīng)醫(yī)院醫(yī)學倫理委員會批準。
納入標準:(1)年齡>18歲;(2)符合SAP的臨床診斷標準[5-6];(3)符合PPC形成診斷標準[7]。排除標準:(1)病歷資料不完整者;(2)入院距發(fā)病超過72 h者;(3)輕癥或中度重癥急性胰腺炎,慢性胰腺炎,胰腺外傷、腫瘤、手術所致急性胰腺炎者;(4)妊娠合并SAP者;(5)發(fā)病前即有重要器官的功能障礙者;(6)SAP治療無效死亡或自動出院不能隨訪者。
二、觀察指標
1.一般資料:患者姓名、性別、年齡、體重指數(shù)。
2.臨床資料:病因、既往糖尿病病史、既往胰腺炎病史、禁食時間、是否合并腹腔積液、入院24 h內(nèi)是否行血液濾過治療。
3.AP評分系統(tǒng)及實驗室檢查資料:發(fā)病3~10 d內(nèi)改良的CT嚴重指數(shù)(modified CT severity index, MCTSI)評分、入院48 h內(nèi)APACHEⅡ評分;血氧合指數(shù)、紅細胞比容、白細胞計數(shù)、中性粒細胞百分比及降鈣素原(procalcitonin, PCT)、白蛋白、尿素氮、血鈣、乳酸脫氫酶、肌酐水平。
三、統(tǒng)計學處理
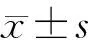
結 果
一、SAP患者PPC形成的相關因素分析
單因素分析結果顯示,PPC形成與MCTSI、APACHEⅡ評分,禁食時間,血清PCT、白蛋白、尿素氮、乳酸脫氫酶、肌酐、血鈣水平及是否合并腹腔積液均顯著相關(P值均<0.05)。而兩組患者年齡,性別,體重指數(shù),病因,入院24 h內(nèi)是否行血液濾過治療,有無糖尿病及胰腺炎病史,血氧合指數(shù)、紅細胞比容、白細胞計數(shù)、中性粒細胞百分比的差異均無統(tǒng)計學意義(P值均>0.05,表1)。

表1 142例SAP患者PPC形成相關因素的單因素分析
將單因素分析差異有統(tǒng)計學意義的10個指標進行多因素logistic回歸分析,結果顯示,MCTSI評分、禁食時間、血清白蛋白及血鈣水平為SAP患者PPC形成的相關因素,其中MCTSI評分、禁食時間為危險因素,血清白蛋白、血鈣為保護因素(表2)。

表2 142例SAP患者PPC形成相關因素的多因素logistic回歸分析
二、MCTSI評分、禁食時間、血清白蛋白及血鈣水平預測SAP患者PPC形成的效能
對MCTSI評分、禁食時間、血清白蛋白和血鈣水平繪制ROC曲線(圖1A、1B),得出AUC分別為0.783、0.650、0.809、0.855,根據(jù)約登指數(shù)計算出最佳截斷值分別為7分、17.5 d、33.5 g/L、1.79 mmol/L(表3)。

圖1 MCTSI評分、禁食時間(1A),血白蛋白、血鈣水平(1B)預測SAP患者PPC形成的ROC曲線

表3 MCTSI評分、禁食時間、血白蛋白、血鈣水平預測SAP患者PPC形成的效能
討 論
PPC是SAP后期常見的局部并發(fā)癥之一。由于胰液滲出、組織液化壞死產(chǎn)物以及炎性滲出物等在胰腺內(nèi)或胰周積聚且不能及時吸收,與積液接觸的腹膜和(或)網(wǎng)膜在炎癥因子的刺激下,纖維或肉芽組織增生并包裹積液形成PPC。由于缺乏預測手段,多數(shù)SAP患者未能定期隨訪從而早期診斷PPC,使PPC不斷增大或伴消化道梗阻、囊腫感染、出血、破裂等并發(fā)癥,導致后期療效降低,醫(yī)療費用及病死率增加。因此預測PPC形成并對高危患者密切隨訪,可早期診斷,及時干預,對降低并發(fā)癥發(fā)生率及病死率具有重要臨床意義。
研究認為,PPC的形成與性別、長期飲酒相關[8-9]。本研究顯示PPC形成在性別和病因上無顯著差異,可能與本研究對象僅為SAP,而非所有的急性胰腺炎患者有關,且不同的地區(qū),發(fā)病人群及病因構成比存在差異。本研究證實,合并PPC組APECHEⅡ評分顯著高于未合并PCC組,但多因素分析結果顯示APECHEⅡ評分并不是PPC形成的獨立危險因素,可能與APACHEⅡ評分更傾向預測SAP病情嚴重性,而非預測局部并發(fā)癥的發(fā)生有關。
MCTSI是對胰腺炎性反應、壞死程度、胰外并發(fā)癥綜合評價的CT評分系統(tǒng),簡單易行,對PPC的預測價值優(yōu)于CTSI[10],本研究結果顯示MCTSI是PPC形成的獨立危險因素。胰腺積液、壞死范圍與PPC形成呈正相關[11];而SAP產(chǎn)生胰源性相關性腹水是PPC形成的獨立危險因素,提示患者預后更差[8,12]。本研究證實SAP合并腹水雖非PPC獨立危險因素,但存在一定相關性。由于MCTSI對胰周積液、壞死及合并胸腹水情況綜合評價,更能預測SAP患者因積液吸收不良形成PPC的可能性。MCTSI>7分提示SAP患者積液累積廣泛,胰腺壞死嚴重,且多合并胸腹腔積液,故后期更易形成PPC。
本研究發(fā)現(xiàn)低蛋白血癥可作為SAP并發(fā)PPC的預測因素,與文獻研究結果一致[4]。SAP在應激狀態(tài)下,全身毛細血管通透性增加,大量腔隙性積液形成使蛋白丟失過多;機體處于高分解代謝狀態(tài),蛋白消耗增多;早期液體復蘇可導致稀釋性低蛋白血癥,后期肝腎功能損害、長期禁食等原因也導致蛋白減少。而低蛋白又使胰周及腹腔滲液增加,吸收減少,促使PPC的形成。
禁食時間指患者禁食、禁水到經(jīng)口進食或留置鼻空腸管的時長。有研究指出,急性胰腺炎早期未給予充足的營養(yǎng)支持,12%~15%患者可發(fā)展并發(fā)PPC[13],早期腸內(nèi)營養(yǎng)組PPC發(fā)生率低于延遲腸內(nèi)營養(yǎng)組及腸外營養(yǎng)組[14]。本研究證實,禁食時間延長是SAP并發(fā)PPC的危險因素,提示胃腸功能受損嚴重。由于禁食時間延長,易導致營養(yǎng)不良,白蛋白降低,對PPC形成也有一定促進作用。禁食時間與PPC形成二者間的必然相關性還有待更多研究證實。
SAP伴低鈣血癥,常提示預后不良,但是否能預測的PPC形成,目前研究尚不明確。有研究認為,低鈣可能是AP后PPC發(fā)生發(fā)展的預測因素,是PPC形成的獨立危險因素[15]。而本文中兩組SAP患者血鈣水平差異也有統(tǒng)計學意義,多因素分析顯示低鈣是PPC形成的獨立危險因素,因此對于伴有嚴重低鈣血癥的SAP患者需謹慎隨訪。
綜上所述,PPC的診治不容忽視,MCTSI評分>7分、禁食時間>17.5 d、低血鈣及低白蛋白血癥是SAP患者PPC形成的高危因素,對于有上述危險因素的SAP患者恢復期應定期隨訪B超或增強CT,從而早期診斷,及時干預,減少PPC合并感染等并發(fā)癥的發(fā)生率。
利益沖突所有作者均聲明不存在利益沖突

