異體紅細胞輸注與胸腰椎骨折內固定術后感染的關系研究
夏青,朱浩,李鋒
(江蘇鹽城市第一人民醫(yī)院骨科,江蘇鹽城 224001)
手術部位感染(surgical site infection,SSI)是外科手術的常見并發(fā)癥之一,雖然在胸腰椎骨折內固定術中發(fā)生率不高,但一旦出現(xiàn)SSI,尤其是深部感染,治療難度較大,往往延長住院時間,甚至影響內固定穩(wěn)定性[1]。既往對脊柱SSI危險因素的報道主要集中在失血量、合并疾病、術后引流等方面,而關于異體紅細胞輸注的影響少有報道[2]。對于骨折情況較為嚴重或出現(xiàn)脊髓損傷等患者,手術多需椎弓根螺釘內固定或聯(lián)合減壓、植骨、融合等步驟,失血量較大,圍術期常采用異體紅細胞輸注進行支持治療,有報道認為,該措施會影響免疫調節(jié)作用,增加醫(yī)院感染風險[3]。為進一步明確異體紅細胞輸注與胸腰椎骨折內固定術后感染的關系,本研究納入560例胸腰椎骨折患者進行多因素Logistic回歸分析,為SSI的預防提供理論支持。
1 資料與方法
1.1 一般資料
選擇2017年1月~2021年6月本院收治的560例胸腰椎骨折患者,均采用椎弓根螺釘內固定為主的手術治療。其中男298例,女262例;年齡19~83歲,平均(45.88±9.11)歲;單椎骨折412例,多椎骨折148例;合并脊髓損傷65例;AO分型A型328例,B型165例,C型67例;異體紅細胞輸注312例,未輸注者248例。排除合并開放性創(chuàng)口;受傷前合并感染性疾病;非手術區(qū)存在感染灶等患者。
1.2 研究方法
所有患者均采用椎弓根螺釘內固定或聯(lián)合減壓、植骨、融合等手術治療;術后記錄SSI發(fā)生情況,參照美國疾病控制中心(CDC)《手術部位感染防控指南》[4]中脊柱手術SSI相關判定標準:①傷口滲液或感染灶累及切口下筋膜、肌層等深部組織,發(fā)熱、術區(qū)疼痛。②WBC、C反應蛋白或降鈣素原水平上升。③存在感染有關的影像學改變,如X線片顯示溶骨性改變、椎間隙高度降低、椎旁軟組織影等;或CT顯示椎體蟲蝕狀破壞、硬膜外及椎旁肌肉膿腫等。
對比是否輸注異體紅細胞患者的術后SSI情況,并調查SSI患者與非SSI患者年齡、合并疾病等病歷資料差異,采用單因素及多因素Logistic回歸分析調查胸腰椎骨折內固定術后SSI的危險因素。
1.3 統(tǒng)計學分析
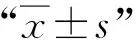
2 結果
異體紅細胞輸注組的SSI發(fā)生率顯著高于未輸注組(P<0.05),見表1。單因素分析顯示,不同年齡、引流時間、骨折椎體數(shù)量、術前白蛋白(albumin,ALB)、手術時間、出血量的患者SSI發(fā)生率差異有統(tǒng)計學意義(P<0.05),見表2。

表1 是否輸注異體紅細胞患者的SSI發(fā)生情況

表2 不同臨床資料患者的SSI發(fā)生情況比較
2.3 胸腰椎骨折內固定術后SSI的多因素Logistic回歸分析
以是否發(fā)生SSI為因變量,異體紅細胞輸注、年齡等為自變量進行Logistic回歸分析,結果顯示:異體紅細胞輸注、術前ALB<35 g/L、合并糖尿病、引流時間>3 d是胸腰椎骨折內固定術后SSI的危險因素,見表3。

表3 胸腰椎骨折內固定術后SSI多因素分析
3 討論
報道顯示,我國外科手術并發(fā)癥中SSI發(fā)生率為2%~6%;脊柱手術SSI發(fā)生率略高,為2.1%~12%,主要包括淺表切口感染、深部軟組織感染及椎間隙感染[5-6]。本研究結果顯示,胸腰椎骨折內固定術后的SSI發(fā)生率為5.54%,主要為淺表切口感染,與既往報道一致。如何進一步降低SSI發(fā)生率,促進術后早期康復,一直是脊柱外科研究的重要課題。
異體紅細胞輸注是保障外科手術順利進行的重要支持治療措施,有助于糾正貧血狀態(tài),提高手術耐受性。但研究認為,異體紅細胞輸注會影響機體的免疫調節(jié)作用,對術后感染防治具有不利影響。有研究顯示,外科手術患者每一單位的異體紅細胞輸注可使感染風險增加29%,輸注量越多則感染風險越高[7]。本研究結果顯示,異體紅細胞輸注組的SSI發(fā)生率顯著高于未輸注組(P<0.05);同時多因素分析也證實,其為SSI的獨立影響因素,較未輸注者的風險高出2.450倍,這與蔣中艷等[8]報道相符。紅細胞是外周循環(huán)中數(shù)量龐大的天然免疫細胞,對淋巴細胞、補體系統(tǒng)等具有一定的調控作用,與人體免疫系統(tǒng)關系密切。在天然免疫活性物質以及血漿補體系統(tǒng)的協(xié)同作用下,紅細胞能夠對外來抗原產(chǎn)生迅速的免疫反應,但異體紅細胞輸注可能使T細胞難以發(fā)揮有效功能,甚至出現(xiàn)克隆衰竭,這勢必會增加術后SSI的發(fā)生風險[9-10]。田豐[11]的研究顯示,異體紅細胞輸注的脊柱外科手術患者術后1 d、7 d時,CD3+、CD4+水平以及 CD4+/ CD8+值均低于未輸注患者(P<0.05),提示異體紅細胞輸注會對T細胞功能造成明顯影響,降低自身免疫功能。因此,在對胸腰椎骨折患者進行內固定手術時,需要充分平衡輸血利弊,在嚴格把握適應證的基礎上,應適當下調輸注異體血液的比例,以降低此途徑對術后感染的影響[12]。
進一步分析病歷資料顯示,術前ALB<35 g/L、合并糖尿病、引流時間>3 d也是胸腰椎骨折內固定術后SSI的危險因素。低ALB水平預示患者存在一定的營養(yǎng)不良;同時,有學者認為,ALB越低則微炎癥狀態(tài)越明顯,組織修復以及抗感染能力也更差,無疑會增加感染風險[13]。糖尿病患者的持續(xù)高血糖水平可能引起微血管病變,使血流灌注下降、組織缺氧、免疫功能受損;另外,高血糖可能影響細胞功能,增加炎性因子水平,導致內皮功能障礙、線粒體損傷等,均可能增加SSI的發(fā)生風險[14]。脊柱外科手術后引流時間通常為1~2 d,但也存在部分因創(chuàng)傷較大而延長引流時間者,引流時間越長,則沿引流管發(fā)生逆行感染的概率便越高;并且在更換負壓引流袋時,深部組織或創(chuàng)口難以避免與外界接觸,為細菌定植提供了機會[15]。
綜上所述,異體紅細胞輸注會增加胸腰椎骨折內固定術后SSI的發(fā)生風險,應嚴格把握其適應證、謹慎使用,并結合術前ALB、糖尿病、引流時間等危險因素采取針對性措施降低SSI發(fā)生率。

