會陰側切分娩助產對經陰道自然分娩產婦產后盆底功能的影響
王 瑩 文 英 馬 琳 李海英
大連市婦女兒童醫療中心(集團)春柳院區產房,遼寧大連 116011
女性盆底功能障礙(pelvic floor dysfunction,PFD)多是由盆底支持結構損傷、缺陷及功能障礙所致,多以盆腔器官脫垂(pelvic organ prolapse,POP)、壓力性尿失禁(stress urinary incontinence,SUI)及性功能障礙等為主要表現,對患者生殖健康及身心健康影響較大[1-2]。產婦產后盆底功能與分娩方式間存在密切聯系,既往觀念認為會陰側切分娩助產能夠減輕對產婦盆底組織的損傷,保護盆底肌肉,降低PFD的發生率。近年來,隨著循證醫學的不斷開展,產時會陰側切對盆底功能的保護作用受到質疑[3-4]。鑒于此,本研究將探討會陰側切分娩助產對經陰道自然分娩產婦產后盆底功能的影響,旨在為PFD的預防提供指導。
1 資料與方法
1.1 一般資料
回顧性分析2019年2月至2021年2月大連市婦女兒童醫療中心(集團)春柳院區收治的行陰道自然分娩的86例足月產婦的臨床資料,按照助產技術的不同將其分為會陰側切組和非側切組,每組各43例。會陰側切組中,年齡 20~38 歲,平均(30.57±2.13)歲;孕齡 37~41 周,平均(39.07±0.53)周;新生兒體重 2.5~3.9 kg,平均(3.14±0.28)kg;第一產程 6~22 h,平均(10.87±1.13)h;第二產程 0.5~2 h,平均(0.96±0.24)h。非側切組中,年齡 20~37 歲,平均(30.54±2.10)歲;孕齡 37~41 周,平均(39.11±0.55)周;新生兒體重 2.5~4.0 kg,平均(3.12±0.32)kg;第一產程 6~23 h,平均(10.85±1.16)h;第二產程 0.5~2 h,平均(1.02±0.23)h。兩組的一般資料比較,差異無統計學意義(P>0.05),具有可比性。本研究獲醫院醫學倫理委員會批準,產婦臨床資料較為完整。納入標準:①均為單胎、頭位、足月初產婦;②產前盆底功能正常。排除標準:①存在神經系統疾病史;②存在嚴重的妊娠合并癥及并發癥;③存在泌尿生殖系統手術史。
1.2 觀察指標及評價標準
比較兩組患者的SUI發生率、POP發生率及分期、盆底肌力、會陰疼痛程度及盆底肌肉肌電值。產婦于產后42 d開展盆底功能檢查,主要包括SUI、POP、盆底肌力、會陰疼痛程度及盆底肌肉肌電值等方面。①SUI:產婦在腹部突然增壓、打噴嚏或運動時,出現不自主的尿液溢出現象[5];②POP:采用POP臨床分期進行評估,其中無脫垂為0期;脫垂最遠端在處女膜內,距處女膜-3~1 cm為Ⅰ期;脫垂最遠端距處女膜邊緣-1~+1 cm為Ⅱ期;脫垂最遠端超過處女膜,距處女 膜 +1 ~(TVL-2)cm 為Ⅲ 期 (TVL:total vaginal length,陰道總長度);脫垂最遠處≥(TVL-2)cm,下生殖道呈全長外翻為Ⅳ期[6];③盆底肌力:指導患者自主陰道收縮,采用手測法,以完成次數及持續時間判定,其中手指未感覺到肌肉收縮為0級;感覺到輕微的肌肉收縮,但不能持續為1級;感覺肌肉收縮明顯,但僅能完成2次,持續2 s為2級;肌肉收縮能夠促使手指向上向前運動,可完成3次,持續3 s為3級;能夠抵抗手指壓力,能夠完成4次,持續4 s為4級;能夠持續對抗手指壓力,完成≥5次,持續≥5 s為5級[7];④會陰疼痛程度:采用視覺模擬評分法(visual analogue scale,VAS)評分評估,評分范圍 0~10 分,評分越高則疼痛越劇烈[8];⑤盆底肌肉肌電值:采用PHENIXU8盆底功能檢測治療儀(廣州杉山公司)測定。
1.3 統計學方法
采用SPSS 22.0統計學軟件進行數據分析,計數資料用率表示,組間比較采用χ2檢驗或Fisher精確檢驗;等級資料采用秩和檢驗;計量資料用均數±標準差(±s)表示,組間比較采用 t檢驗,以 P<0.05 為差異有統計學意義。
2 結果
2.1 兩組患者產后42 d的SUI與POP發生情況的比較
會陰側切組患者產后42 d的SUI發生率高于非側切組,差異有統計學意義(P<0.05);兩組患者產后42 d的POP發生率比較,差異無統計學意義(P>0.05)(表 1)。
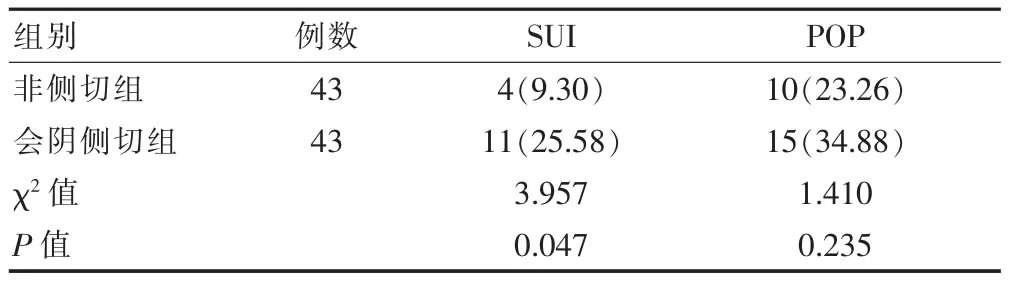
表1 兩組患者產后42 d的SUI與POP發生情況的比較[n(%)]
2.2 兩組患者產后42 d的VAS評分與盆底肌肌電值的比較
會陰側切組患者產后42 d的VAS評分高于非側切組,盆底肌肌電值低于非側切組,差異有統計學意義(P<0.05)(表 2)。
表2 兩組患者產后42 d的VAS評分與盆底肌肌電值的比較(±s)
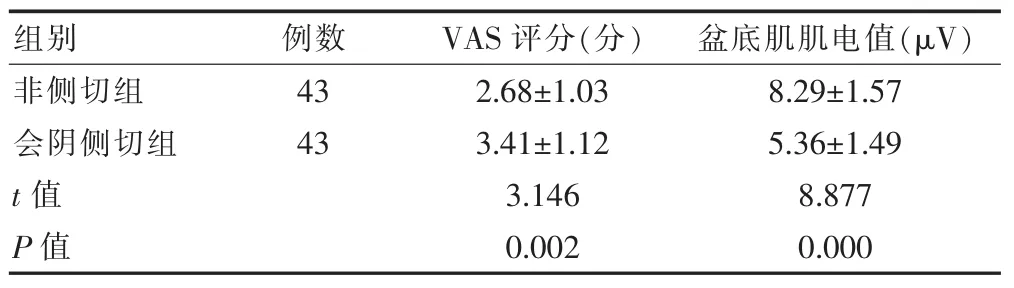
表2 兩組患者產后42 d的VAS評分與盆底肌肌電值的比較(±s)
組別 例數VAS評分(分) 盆底肌肌電值(μV)非側切組會陰側切組t值P值43 43 2.68±1.03 3.41±1.12 3.146 0.002 8.29±1.57 5.36±1.49 8.877 0.000
2.3 兩組患者產后42 d的POP分期的比較
兩組患者產后42 d的POP分期比較,差異無統計學意義(P>0.05)(表 3)。

表3 兩組患者產后42 d的POP分期的比較[n(%)]
2.4 兩組患者產后42 d的盆底肌力的比較
兩組患者產后42 d的盆底淺部Ⅰ類、Ⅱ類肌纖維肌力、深部Ⅰ類、Ⅱ類肌纖維肌力比較,差異無統計學意義(P>0.05)(表 4、5)。
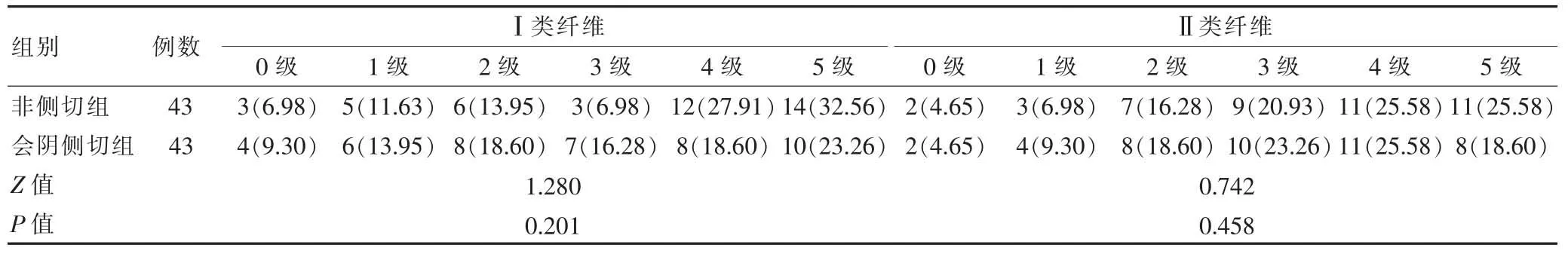
表4 兩組患者產后42 d的盆底淺部肌層肌力的比較[n(%)]
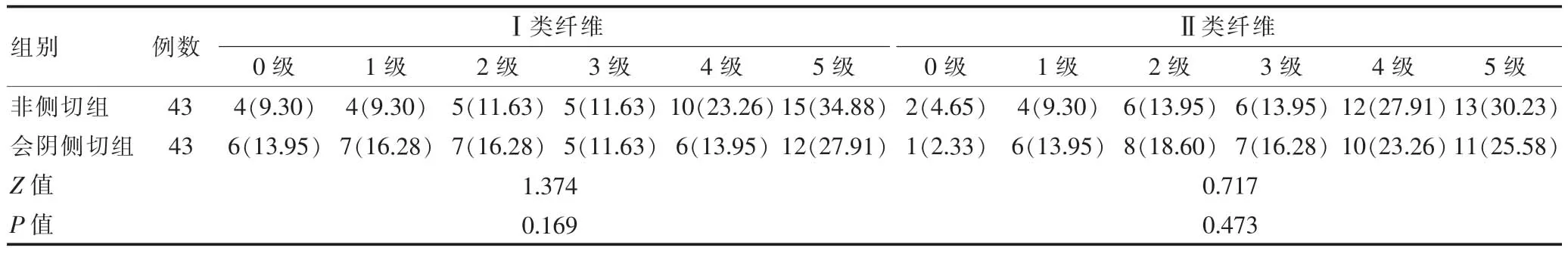
表5 兩組患者產后42 d的盆底深部肌層肌力的比較[n(%)]
3 討論
經陰道自然分娩過程進行會陰側切的目的在于促進胎兒順利娩出,預防分娩時盆底會陰組織嚴重裂傷,以達到保護盆底組織功能的作用,降低產后SUI的發生[9]。女性盆底功能障礙性疾病的發生與盆底手術、陰道分娩次數及盆底肌肉情況等有關。女性盆底由韌帶、筋膜及肌肉等組織構成的支持系統,肌肉作為盆底結構功能穩定的重要組成部分,能夠支持盆底臟器功能,盆底支持結構組織松弛是造成盆底結構功能障礙的重要原因,而會陰側切與盆底支持結構組織松弛相關,故會陰側切的作用類似于雙刃劍[10]。
妊娠晚期產婦子宮增大,會導致盆腔肌肉、韌帶及筋膜被過度牽拉,減弱盆底肌力,損傷盆底結構。同時妊娠觀察中,產婦機體內糖皮質激素不斷合成,會過度分解彈力纖維,增加POP發生率[11-12]。在分娩第二產程,胎兒娩出過程中胎頭會擠壓產道,導致產道及盆底肌肉損傷。會陰側切分娩助產不僅會對產婦盆底肌肉造成損傷,還會損傷多層肌肉[13]。會陰側切會對局部神經造成損傷,縫合時可能無法達到精確解剖效果,且切口部位瘢痕均會對盆底肌肉結構造成一定影響,增加SUI等發生風險[14]。本研究結果顯示,會陰側切組患者產后42 d的SUI發生率高于非側切組,會陰側切組患者產后42 d的VAS評分高于非側切組,盆底肌肉肌電值低于非側切組,差異有統計學意義(P<0.05);兩組患者產后 42 d 的 POP 發生率、POP分期及盆底淺部Ⅰ類、Ⅱ類肌纖維肌力、深部Ⅰ類、Ⅱ類肌纖維肌力比較,差異無統計學意義(P>0.05)。徐曉琳等[15]研究指出,會陰側切會增加初產婦SUI發生率,初產婦產后會陰疼痛明顯,會加重初產婦性功能損傷,影響盆底肌功能恢復,與本研究結果較為相似。提示經陰道自然分娩時無論是否施行會陰側切均會對盆底組織造成不同程度的損傷,但若采用會陰側切分娩助產會加重盆底功能障礙,降低盆底肌力,增加會陰疼痛程度,提高SUI發生風險。故臨床實踐中需要根據產婦會陰情況進行操作,產前需要對產婦進行仔細檢查,嚴格掌握會陰切開指征,以避免不必要的、指征外的會陰側切,減輕會陰側切對產婦正常生活及健康的影響。
綜上所述,經陰道自然分娩產婦經會陰側切分娩助產會對盆底肌功能造成損傷,增加SUI發生率,加重產婦會陰疼痛,故需要嚴格掌握會陰側切指征,以合理控制會陰側切率。

