剖宮產術后瘢痕子宮再次妊娠陰道分娩的臨床研究
魏利
根據臨床統計數據可知,我國分娩的女性中>75%的女性選擇以剖宮產途徑進行分娩[1],這導致我國女性瘢痕子宮數量增加。隨著二胎全面放開,許多女性選擇再次妊娠,其中不乏瘢痕子宮女性,此類女性再次分娩時存在較大風險,易出現子宮破裂、新生兒窒息等不良事件,對母嬰安全造成威脅,因此,為保障母嬰健康,瘢痕子宮再次妊娠分娩時多選擇剖宮產[2]。雖然此種分娩途徑可在一定程度上保障母嬰安全,但也增加了產婦盆腔粘連、切口感染等并發癥的風險,嚴重時甚至導致子宮切除,影響女性身心健康及家庭幸福,因此,近年臨床上開始對瘢痕子宮再次妊娠產婦進行陰道分娩終止妊娠[3],但此分娩方式的可行性及安全性在臨床上仍然存在爭議性。基于此,本文選取100例剖宮產術后瘢痕子宮再次妊娠產婦,探究陰道分娩的效果,現報告如下。
1 資料與方法
1.1 一般資料 選取本院2019年12月~2020年12月收治的100 例剖宮產術后瘢痕子宮再次妊娠產婦,按分娩方式差異分為對照組和研究組,各50 例。對照組產婦年齡24~36 歲,平均年齡(30.62±5.49)歲;孕周36~40 周,平均孕周(38.83±1.92)周;距離上次剖宮產年限3~10 年,平均距離上次剖宮產年限(6.79±1.33)年。研究組產婦年齡24~37歲,平均年齡(31.02±5.32)歲;孕周36~40 周,平均孕周(38.69±1.09)周;距離上次剖宮產年限3~10 年,平均距離上次剖宮產年限(7.01±1.45)年。兩組產婦一般資料比較差異無統計學意義(P>0.05),具有可比性。本研究符合倫理委員會規定,在產婦、家屬了解研究內容前提下進行研究,產婦與家屬簽署同意書。
1.2 納入及排除標準 納入標準:①非初產婦,且至少有1 次剖宮產史;②距離上一次接受剖宮產術≥3 年;③產婦宮頸、盆腔均無異常情況;④對照組產婦符合剖宮產指征,研究組產婦符合自然分娩指征[4];⑤孕周36~40 周;⑥臨床資料完整;⑦意識清醒,無精神障礙,可自行決定參與此次研究。排除標準:①合并妊娠期并發癥(如妊娠高血壓疾病等)或患有惡性腫瘤,身體素質差,對研究配合度低者;②排除患有傳染性疾病者,如艾滋、乙型肝炎等疾病者;③存在意識障礙或精神異常情況者;④自覺退出研究者。
1.3 方法 對照組產婦進行剖宮產分娩。首先,指導產婦保持側臥體位,采用硬膜外麻醉,麻醉完成后協助產婦進行體位更換,保持仰臥體位,對手術部位以常規手段消毒,然后開展剖宮產手術。首先逐層切開產婦手術部位的肌層,保證手術視野充分暴露,將手術切口選擇在距離上次剖宮產瘢痕約2 cm 的位置,將羊水徹底吸除,在產婦子宮兩側分別作一弧形切口,長度約11 cm,將胎兒娩出,然后娩出胎膜及胎盤,之后給予產婦20 U 催產素肌內注射,將子宮切口利用鉗夾夾住,選用可吸收縫線對切口進行逐層縫合。手術后常規給予抗感染、預防尿潴留等護理。
研究組產婦進行陰道分娩。在分娩前48 h 協助產婦完善相關檢查,包括陰道、B 超等常規檢查,同時展開胎心監測,詳細檢查產婦產道、胎頭、骨盆、子宮高度等情況,并做好記錄。在進行陰道試產前需完善準備工作,陰道試產時需加強宮縮狀況、各項生命體征等的觀察,監測產程情況,尤其需加強觀察產婦的子宮情況,了解是否存在子宮下段壓痛的癥狀,若在陰道試產階段發現異常情況需及時進行對癥處理,必要時停止陰道試產,轉為剖宮產,以達到保障母嬰安全的目的。若產婦出現宮縮乏力情況,則需檢查胎位,觀察盆骨對稱性及宮頸擴張情況。如果產婦宮口擴張>3 cm,且胎位正常、頭盆對稱,則可繼續進行陰道分娩,分娩過程中可通過給予產婦縮宮素、人工破膜等手段促進產婦宮縮,以達到縮短產程的目的。在成功分娩后,給予產婦縮宮素10 U 肌內注射,可根據產婦實際情況調節縮宮素劑量,注射完成后探查宮腔狀況,特別是上次剖宮產的瘢痕位置,確認是否發生瘢痕裂傷等異常情況。
1.4 觀察指標 ①分析研究組分娩情況,包括陰道分娩成功率及轉剖宮產情況。②觀察兩組分娩指標,包括產中及產后出血量、住院時間。③觀察兩組產后并發癥,包括產后感染、產后發熱兩個癥狀。
1.5 統計學方法 采用SPSS22.0 統計學軟件進行數據統計分析。計量資料以均數±標準差 ()表示,采用t 檢驗;計數資料以率(%)表示,采用χ2檢驗。P<0.05 表示差異具有統計學意義。
2 結果
2.1 研究組分娩情況 研究組48 例成功分娩,陰道分娩成功率為96%;1 例因疼痛難忍而轉剖宮產,1 例因胎兒窘迫而轉剖宮產。
2.2 兩組分娩指標比較 研究組產中及產后出血量明顯少于對照組,住院時間短于對照組,差異具有統計學意義(P<0.05)。見表1。
表1 兩組分娩指標比較()

表1 兩組分娩指標比較()
注:與對照組比較,aP<0.05
2.3 兩組產后并發癥發生情況比較 研究組產后并發癥發生率4%低于對照組的16%,差異具有統計學意義(P<0.05)。見表2。
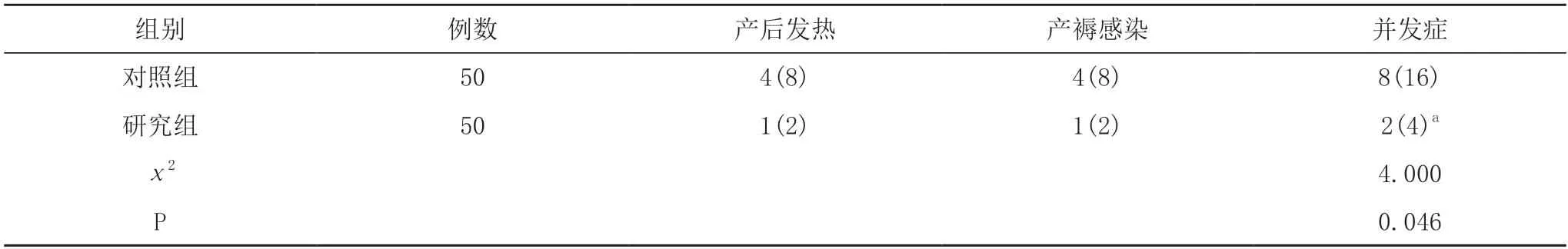
表2 兩組產后并發癥發生情況比較[n(%)]
3 討論
近年,瘢痕子宮越來越多,瘢痕子宮是指女性經剖宮產術或是子宮肌瘤剔除術后在子宮上留下痕跡,導致子宮瘢痕情況[5]。一方面,近年我國醫學技術成熟,剖宮產技術也得到了飛速發展,另一方面,我國居民生活質量提高,因此產婦妊娠期間營養過剩,巨大兒風險增加,加之部分產婦妊娠期并發其他疾病,這些產婦由于自身或胎兒的原因不適合陰道分娩,因此選擇以剖宮產方式進行分娩,這也是最佳的保障母嬰健康的方法[6]。
眾所周知,瘢痕子宮再次妊娠分娩有較高風險,這是因為前次剖宮產導致子宮存在瘢痕,分娩時子宮收縮,宮頸擴張,瘢痕容易撕裂,進而導致子宮破裂,發生大出血情況,也增加了分娩后產褥感染的發生風險,不僅威脅新生兒健康,導致新生兒出現窒息、吸入性肺炎等情況,更不利于產婦的產后恢復,嚴重時甚至導致胎兒和產婦死亡[7,10]。正因如此,大多數瘢痕子宮產婦再次妊娠分娩時即使是符合陰道分娩指征,也會選擇剖宮產途徑進行分娩[11-14],不僅增加了產婦分娩過程中的痛苦,并且在施行剖宮產手術過程中子宮與腹腔粘連增加了手術難度,不利于產婦預后[15-19]。對于剖宮產術后瘢痕子宮再次妊娠分娩方式的選擇,剖宮產和陰道分娩各有優缺點,基于此,本文對陰道分娩的可行性及安全性展開研究,結果顯示,研究組48 例成功分娩,陰道分娩成功率為96%;1 例因疼痛難忍而轉剖宮產,1 例因胎兒窘迫而轉剖宮產。研究組產中出血量(205.63±38.60)ml及產后出血量(184.41±25.31)ml明顯少于對照組的(316.23±37.12)、(283.34±27.91)ml,住院時間(3.38±1.24)d 短于對照組的(7.29±1.82)d,差異具有統計學意義(P<0.05)。研究組產后并發癥發生率4%低于對照組的16%,差異具有統計學意義(P<0.05)。由此證明剖宮產術后瘢痕子宮再次妊娠陰道分娩有著較高的安全性。
綜上所述,剖宮產術后瘢痕子宮再次妊娠產婦陰道分娩有較高的可行性及安全性,因此對于符合陰道分娩指征的產婦應展開陰道試產。

