雙胎極低出生體重早產兒ROP篩查結果及相關因素分析
李 勇,劉 佳,許維馨,周巧云,濮清嵐
(嘉興市婦幼保健院眼科,浙江 嘉興 314000)
早產兒視網膜病變(retinopathy of prematurity,ROP)為發生在早產兒或低出生體重兒的增殖性視網膜病變,如不及時治療,可造成部分患兒嚴重的視力損害甚至失明,其已成為兒童致盲的主要病種[1]。目前公認低胎齡、低出生體重及吸氧等是發生ROP的危險因素。近年來,隨著生殖醫學的發展,多胎妊娠特別是雙胎妊娠的嬰兒出生率明顯增高[2]。雙胎妊娠早產發生率高達47%,低出生體重及全身并發癥發生率也高于單胎早產兒[3]。隨著我國經濟基礎的提高及醫療衛生事業的發展,早產兒的存活率明顯增高,ROP的發生率也顯著上升。目前鮮見雙胎極低出生體重早產兒ROP發生率及相關因素分析的研究。為此,本文分析了2016年1月至2020年12月在嘉興市婦幼保健院出生的67對雙胎極低出生體重早產兒的視網膜篩查結果,觀察其ROP的發生情況、臨床特征,并分析ROP的危險因素,現將報道如下。
1 資料與方法
1.1 一般資料
選擇2016年1月至2020年12月在嘉興市婦幼保健院行ROP篩查的67對(134例)雙胎極低出生體重早產兒的臨床資料。
納入標準:①雙胎;②胎齡≤34周;③出生體重<1 500g;④在本院出生,且收治于新生兒重癥監護室(NICU);⑤ROP篩查均征得患兒家屬知情同意。排除標準:①嚴重先天畸形且無法存活的早產兒;②生后有嚴重疾病,未行ROP篩查或初篩后死亡者;③因死亡或放棄治療不成組的雙胎患兒。
本次經篩查選擇觀察對象67對(134例)雙胎患兒;男性67例,女性67例,出生胎齡為25.5~32.3周,平均(29.54±1.64)周;出生體重為690~1 490g,平均(1 225.19±202.28)g。在134例雙胎極低出生體重早產兒中,檢出不同程度ROP共60例為ROP組,其余為正常組74例;雙胎中體重較輕者67例入體重輕組,體重較重者67例入體重重組。
1.2 方法
詳細檢查并記錄患兒的眼底情況。
1.2.1 ROP的分區及分期標準
依據ROP國際分類標準(Internationl Classification of Retinopathy of Prematurity,ICROP)[4]確定ROP區域和分期。ROP發生部位:1區以視盤為中心,視盤中心至黃斑中心凹距離的2倍為半徑畫圓;2區以視盤為中心,視盤中心至鼻側鋸齒緣為半徑畫圓;2區以外余下部位為3區。ROP臨床分期:Ⅰ期在矯正胎齡34周(30~37周),在眼底視網膜顳側周邊有血管區與無血管區間存在分界線;Ⅱ期在矯正胎齡35周(32~40周),眼底的分界線隆起呈嵴樣改變;Ⅲ期在矯正胎齡36周(32~43周),眼底的分界線嵴上有視網膜血管擴張,伴纖維組織增殖,閾值前病變在矯正胎齡36周(31~43周),閾值病變在矯正胎齡37周(32~44周);Ⅳ期纖維血管增殖發生牽引性視網膜脫離,首先起于周圍,逐步向后極發展,該期依據黃斑是否脫離分為A和B型,A型沒有黃斑脫離,B型有黃斑脫離;Ⅴ期視網膜全部脫離(約于出生后10周)。
Plus病變指后極部視網膜血管擴張、迂曲。存在Plus病變時,病變分期描述為Ⅲ期+。閾值前ROP則為病變進展較快,應縮短復查的間隔時間,觀察包括l區的所有病變,以及2區的Ⅱ期+、Ⅲ期、Ⅲ期+。閾值前病變包括兩種情況,第1為Ⅰ型:1區的所有期病變伴Plus病變,1區的Ⅲ期病變不伴Plus病變,2區的Ⅱ或Ⅲ期病變伴Plus病變;第2為Ⅱ型:1區的Ⅰ或Ⅱ期病變不伴Plus病變,2區的Ⅲ期病變不伴Plus病變。
1.2.2 ROP的篩查方法
根據有關指南中的標準[5],結合臨床情況,對待契合眼底篩查標準的雙胎極低出生體重早產兒,于生后4~6周或者矯正胎齡31~32周開始第1次篩查。ROP篩查前先使用散瞳劑進行雙眼散瞳,待雙眼瞳孔散大至6~8mm后,結膜囊內各滴入1滴表面麻醉劑后開瞼,角膜表面涂氧氟沙星眼膏作為接觸劑,應用廣域數字眼底系統(RetCam Ⅲ),將130°廣角鏡頭以視乳頭和黃斑為中心分別拍攝照片,根據成像的位置和清晰度,調整角度、焦距及光強度,從顳側開始順或逆時針檢查視網膜,需要時使用鞏膜壓迫器頂壓,檢查后保存圖像并出具報告單,用75%乙醇擦拭、清潔、消毒鏡頭。如有眼底異常者,同時用+20.00D非球面鏡和間接眼底鏡檢查,最終確定診斷。對患兒繼續密切觀察2小時。
1.3 隨訪情況及干預時間
①首次檢查沒有發現ROP,且視網膜周邊沒有完全血管化,每2~3周復查1次,直到視網膜周邊完全血管化;②Ⅰ區無ROP,Ⅰ或Ⅱ期ROP,每周檢查1次;③Ⅰ區退行ROP,每1~2周檢查1次;④Ⅱ區Ⅱ或Ⅲ期病變,每周檢查1次;⑤Ⅱ區Ⅰ期病變,每1~2周檢查1次;⑥Ⅱ區Ⅰ期或無ROP,或Ⅲ區Ⅰ、Ⅱ期,每2~3周隨診。
對閾值前病變Ⅰ型及閾值病變,應盡可能72小時內接受激光治療或者玻璃體腔注射雷珠單抗治療。
符合下面任一項可停止隨診:①視網膜血管化;②矯正胎齡為45周,無閾值前或閾值病變,視網膜血管已發育至Ⅲ區;③視網膜病變退行。
1.4 觀察指標
受孕方式(試管嬰兒)、分娩方式、胎齡、出生體重、1min Apgar評分、5min Apgar評分、機械通氣、持續呼吸道正壓通氣(continuous positive airway pressure,CPAP)、鼻導管吸氧、輸血、肺泡表面活性物質的使用;伴隨的疾病,如貧血、低蛋白血癥、敗血癥、先天性心臟病、顱內出血、肺出血等。以上均由嘉興市婦幼保健院病案室提供。
1.5 統計學方法
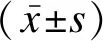
2 結果
2.1 雙胎極低出生體重早產兒ROP的發病情況
在134例雙胎極低出生體重早產兒中,篩查出不同程度ROP共60例,發生率為44.78%;其中Ⅰ期占63.33%(38/60),Ⅱ期占26.67%(16/60),Ⅲ期占10.00%(6/60)。體重輕組的出生體重[(1 145.07±205.32)g]與體重重組的出生體重[(1 305.30±165.14)g]比較有顯著性差異(t=-5.371,P=0.000);體重輕組ROP發生率為46.27%(31/67),體重重組ROP發生率為43.28%(29/67),其ROP發生率差異無統計學意義(χ2=0.121,P=0.728>0.05)。
2.2 正常組與ROP組患兒相關指標的比較
正常組與ROP組的雙胎極低出生體重早產兒的胎齡、出生體重、5min Apgar評分,以及受孕方式、分娩方式、機械通氣、CPAP、輸血、低蛋白血癥、敗血癥、支氣管肺發育不良分布比較均有顯著性差異(P<0.05);而1min Apgar評分及鼻導管吸氧、肺泡表面活性物質的使用、貧血、呼吸窘迫、先天性心臟病、顱內出血、肺出血分布比較差異均無統計學意義(P>0.05),見表1。
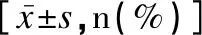
表1 正常組與ROP組患兒出生后全身疾病及治療因素的比較Table 1 Comparison of postnatal systemic diseases and treatment factors between children in the normal and ROP
2.3 雙胎極低出生體重早產兒發生ROP的多因素Logistic回歸分析
將67對(134例)雙胎極低出生體重早產兒的胎齡、出生體重、5min Apgar評分,以及受孕方式、分娩方式、機械通氣、CPAP、輸血、低蛋白血癥、敗血癥、支氣管肺發育不良作為自變量賦值,以ROP為因變量賦值,經多因素Logistic回歸分析顯示,胎齡小是雙胎極低出生體重早產兒ROP發生的危險因素(P<0.05),見表2。

表2 雙胎極低出生體重早產兒發生ROP的Logistic回歸分析Table 2 Logistic regression analysis of ROP in preterm infants with very low birth weight
3 討論
3.1 ROP發病的流行病學特征
ROP是兒童致盲的主要原因,由此給其家庭和社會均帶來了較大的負擔。國內外報道的ROP發生率因受到多種因素的影響而存在差異性,包括地域、經濟基礎、醫療水平及依據的眼底篩查指南等。本研究中134例(67對)雙胎極低出生體重早產兒ROP的發生率為44.78%,高于既往研究結果[6],分析原因可能與入選本研究的雙胎極低出生體重早產兒的出生體重和胎齡遠低于既往研究有關,但并不影響相關危險因素的分析。
3.2 低出生體重對雙胎早產兒ROP發生危險因素的影響
目前公認低胎齡、低出生體重及吸氧等是ROP發生的危險因素[7]。但這些危險因素對ROP影響的相對關系并不明確。雙胎極低出生體重早產兒的出生體重不同,但具有相同的宮內生長環境和胎齡,同時都會進行吸氧治療,因此可以排除胎齡因素和吸氧因素的影響,對出生體重進行研究。本研究中,雙胎極低出生體重早產兒中體重輕組與體重重組的出生體重比較有顯著性差異(P<0.05),但其ROP發生率差異無統計學意義(P>0.05)。本研究結果與既往報道發現體重輕與體重重雙胎早產兒的ROP發生率無顯著性差異結果相符[8];但也有研究提示,在雙胎早產兒中,體重高的早產兒較體重低的早產兒發生ROP概率更低[9],分析原因可能因體重分組方式不同而造成不同的研究結果。
3.3 胎齡對雙胎極低出生體重早產兒ROP發生危險因素的影響
ROP是一個多因素、多病因共同作用造成的視網膜疾患,其確切的影響因素和病因尚不清楚[10-11]。本研究顯示,雙胎極低出生體重早產兒發生ROP可能與受孕方式、分娩方式、胎齡、出生體重、5min Apgar評分、機械通氣、CPAP、輸血、低蛋白血癥、敗血癥、支氣管肺發育不良等有關;通過多因素Logistic回歸分析表明,胎齡是其ROP發生的危險因素。該結果與有關研究[3]中出生胎齡是發生ROP的主要危險因素結論一致,分析原因為低胎齡出生的早產兒未得到充足母體營養物質的供給,血清胰島素樣生長因子-1(insulin-like growth factor,IGF-1)水平較低,并且缺乏長鏈多不飽和脂肪酸[12],從而導致視網膜神經和血管生長發育不良[13]。
總之,雙胎極低出生體重早產兒不同體重對ROP發生無統計學意義,而受孕方式、分娩方式、胎齡、出生體重、5min Apgar評分、機械通氣、CPAP、輸血、低蛋白血癥、敗血癥、支氣管肺發育不良與雙胎極低出生體重早產兒ROP有關;胎齡為其ROP發生的獨立危險因素。隨著雙胎極低出生體重早產兒存活率的不斷提高,多學科綜合診療模式(MDT)應得到更廣泛的重視,新生兒科、產科、眼科等相關科室應積極溝通,互相學習,對孕產婦進行ROP診治的宣傳教育,努力提高ROP篩查和隨訪的依從性,同時盡可能提高出生胎兒的胎齡,從而降低ROP致盲的發生率。

