重型顱腦損傷后陣發(fā)性交感神經(jīng)亢進的治療及危險因素分析
李 博
(湖南省南華大學附屬第二醫(yī)院 重癥醫(yī)學科,湖南 衡陽 421001)
陣發(fā)性交感神經(jīng)亢進(Paroxysmal sympathetic hyperactivity,PSH)是一種自主神經(jīng)系統(tǒng)紊亂綜合征,患者臨床癥狀主要包括周期性發(fā)作的心率和血壓升高、體溫過高、出汗、強迫姿勢等[1]。在多種顱腦性疾病患者中均可繼發(fā)PSH,其中以顱腦損傷患者最為常見。相關(guān)調(diào)查研究顯示,對于重度顱腦損傷的患者,其中PSH發(fā)生率可高達15%~33%,而PSH的發(fā)生嚴重影響重度顱腦損傷患者的臨床預后,導致患者治療后死亡率和致殘率明顯增高[2,3]。而目前對于PSH的發(fā)生機制及其治療效果,仍無統(tǒng)一的認識。本研究探討分析重型顱腦損傷后PSH的治療及危險因素,現(xiàn)報告如下:
1 資料與方法
1.1 臨床資料
選擇2019年3月-2021年3月本院收治的重癥顱腦損傷患者128例作為研究對象,根據(jù)患者是否并發(fā)PSH將其分為PSH組36例、非PSH組92例。研究經(jīng)本院醫(yī)學倫理委員會批準。
1.2 PSH診斷標準
臨床上對于重癥顱腦損傷后PSH診斷滿足以下七點中的五點即可[4]:(1)患者呼吸頻率>24次/min;(2)患者心率>120次/min;(3)患者血壓升高,收縮壓>160 mmHg;(4)體溫>38.5℃;(5)多汗;(6)出現(xiàn)大腦僵直。
1.3 納入標準與排除標準
納入標準:(1)患者入院時格拉斯哥昏迷評分(GCS,Glasgow Coma Scale)3~8分;(2)年齡≥18歲;(3)臨床及預后資料完整;(4)患者家屬自愿簽署知情同意。
排除標準:(1)合并精神疾病史;(2)β受體阻斷劑服用史;(3)既往有頭部外傷史;(4)合并脊髓損傷;(5)藥物濫用或酒精濫用史;(6)入院后7d內(nèi)死亡患者。
1.4 PSH患者的臨床治療
對于合并PSH的患者,均接受各項血常規(guī)、顱腦CT、腦電圖、動脈血氣等常規(guī)檢查。對于有手術(shù)指征的患者,需及時進行開顱手術(shù)治療;對于暫時不能采取手術(shù)治療的患者應(yīng)積極采取保守治療,與此同時,給予患者以下對癥治療措施:(1)鎮(zhèn)靜鎮(zhèn)痛:微量泵入咪達唑侖2.5~10.0 mg/h+芬太尼25~200 μg/h;(2)控制體溫:發(fā)熱患者給予對乙酰氨基酚退熱,若患者體溫持續(xù)超過39.5 ℃,給予單次劑量10~15 mg/kg甲強龍靜脈注射;(3)控制腦水腫:給予艾司洛爾3~12 mg/kg/h+右美托咪定0.2~0.7 μg/kg/h靜脈微量泵入;(4)維持血容積:必要時可給予患者輸血、白蛋白等治療,保持Hb≥110 g/L、白蛋白≥40 g/L;(5)利尿:給予患者呋塞米1~3 mg/h微量泵入;(6)改善腦功能:給予前列地爾5~10 μg/24h靜脈輸注;(7)保持電解質(zhì)平衡:保持血鉀3.5~4.5 mmol/L,血鈉130~150 mmol/L;(8)早期場內(nèi)營養(yǎng)支持;(9)控制血糖范圍在6.0~8.5 mmol/L,必要時可使用胰島素;(10)若患者出現(xiàn)腦干壓迫癥狀或腦疝時可考慮使用甘露醇;(11)機械通氣:維持患者二氧化碳分壓35~45 mmHg,氧分壓≥90 mmHg;(12)必要時可給予患者高壓氧治療。
1.5 臨床資料收集
收集2組患者臨床資料,包括患者性別、年齡、BMI、高血壓、糖尿病、冠心病,患者入院后記錄患者血壓、GCS評分、急診開顱手術(shù)情況、顱內(nèi)出血量、顱內(nèi)感染、腦積水、彌漫性軸索損傷(diffuse axonal injury,CAI)。
1.6 預后
患者傷后6個月,采用格拉斯哥預后評分(Glasgow Outcome Scale,GOS)對患者預后進行評價,分為5個等級,1分死亡,2分植物生存,3分重度殘疾(需照料日常生活),4分輕度殘疾(可在保護下工作),5分恢復良好(可正常生活)。
1.7 統(tǒng)計學分析
采用統(tǒng)計學軟件SPSS 26.0進行數(shù)據(jù)處理分析,計量資料比較采用t檢驗,計數(shù)資料比較采用檢驗;2組等級資料比較采用秩和檢驗;對可能影響重度顱腦損傷PSH發(fā)生的患者進行單因素及多因素Logistic回歸分析,以P<0.05為差異具有統(tǒng)計學意義。
2 結(jié)果
2.1 PSH發(fā)生相關(guān)危險因素單因素分析
對可能影響重癥顱腦損傷患者的各因素進行單因素分析,結(jié)果顯示,2組年齡、血壓、GCS評分、顱內(nèi)出血量、腦積水以及CAI比較差異具有統(tǒng)計學意義(P<0.05),見表1。
2.2 PSH發(fā)生相關(guān)危險因素多因素分析
對上述單因素分析具有統(tǒng)計學意義的各因素進行多因素Logistic回歸分析,結(jié)果顯示,CAI、顱內(nèi)出血量、腦積水以及GCS評分進入回歸模型(P<0.05),為影響重癥顱腦損傷患者PSH發(fā)生的重要因素,見表2。
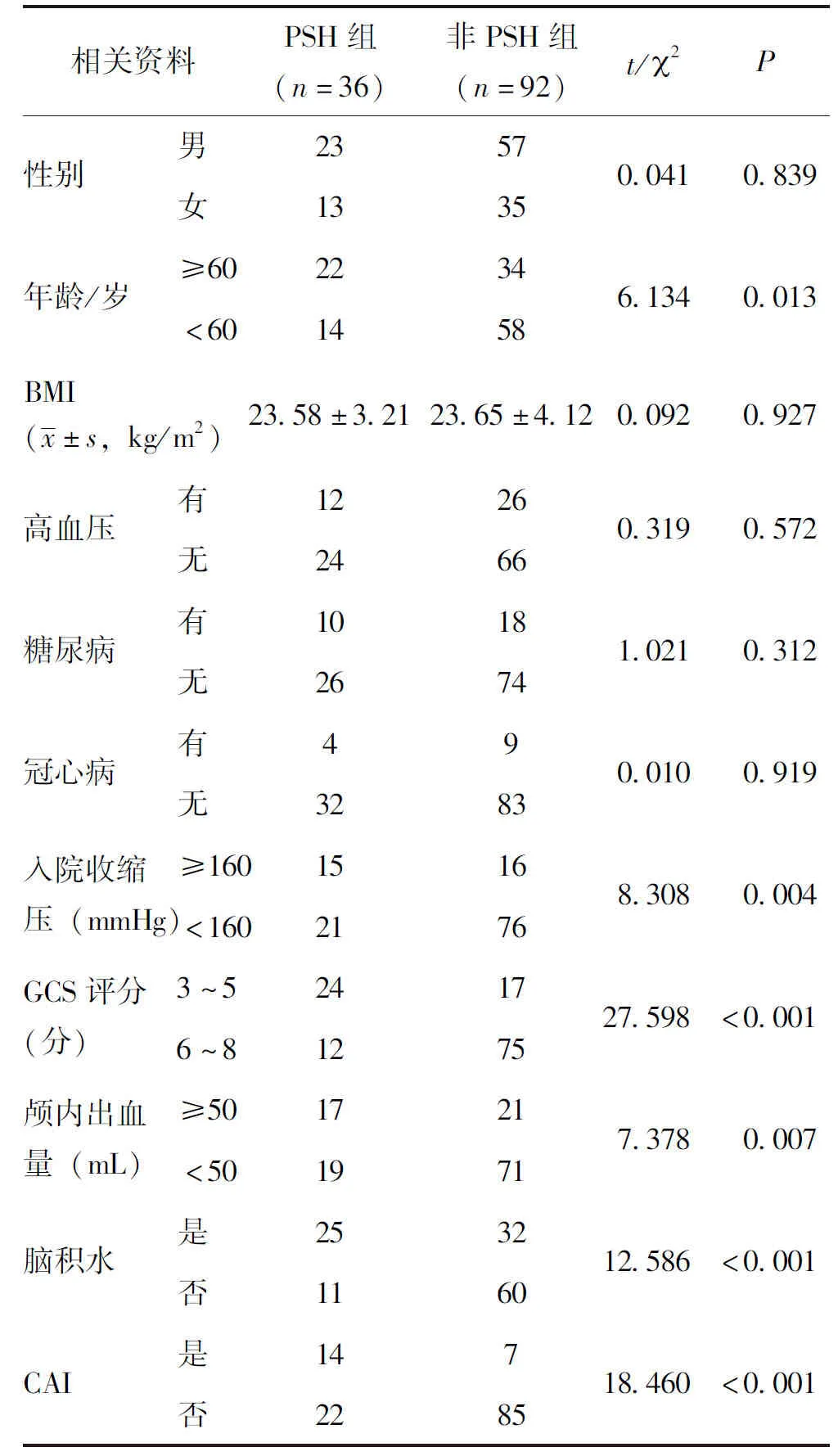
表1 PSH發(fā)生相關(guān)危險因素單因素分析

表2 PSH發(fā)生相關(guān)危險因素多因素回歸分析
2.3 2組患者治療住院時間、顱內(nèi)感染發(fā)生率及機械通氣時間比較
PSH組患者ICU入住時間、總體住院時間以及機械通氣時間均顯著長于非PSH組(P<0.05),且PSH組患者顱內(nèi)感染發(fā)生率顯著高于非PSH組(P<0.05),見表3。
2.4 2組患者預后GOS評分比較
PSH組患者預后GOS評分1分3例(8.33%)、2分4例(11.11%)、3分10例(27.78%)、4分12例(33.33%)、5分7例(19.44%),非PSH組患者1分1例(1.07%)、2分5例(5.43%)、3分11例(11.96%)、4分53例(57.61%)、5分22例(23.91%),2組預后GOS評分比較差異具有統(tǒng)計學意義(P<0.05),見表4。

表3 2組患者治療住院時間、顱內(nèi)感染發(fā)生率及機械通氣時間比較

表4 2組患者預后GOS評分比較 [n(%)]
3 討論
PSH又被稱為植物神經(jīng)風暴、有肌張力障礙的自主神經(jīng)功能紊亂以及自主神經(jīng)功能異常等,主要發(fā)生于顱腦損傷患者,其中創(chuàng)傷性腦損傷所引發(fā)的PSH最為常見[5]。PSH主要為交感神經(jīng)系統(tǒng)出現(xiàn)的陣發(fā)性過度興奮和運動系統(tǒng)異常,而目前對于PSH的發(fā)生機制尚未完全闡明,仍停留在假說階段,主要包括癲癇學說以及分離學說,但是臨床上PSH患者發(fā)生癲癇的概率并不高,且采取抗癲癇藥物治療對患者病情無改善作用,因此癲癇學說已被淘汰。而由于重癥顱腦損傷發(fā)生PSH后患者臨床預后較差,因此尋找PSH發(fā)生的危險因素及其有效的治療方式,對于患者的早期預防、治療以及預后改善,具有著重要的作用[6-9]。本研究探討分析重型顱腦損傷后PSH的治療及危險因素。
本研究結(jié)果顯示,PSH組患者ICU入住時間、總體住院時間以及機械通氣時間均顯著長于非PSH組,且PSH組患者顱內(nèi)感染發(fā)生率顯著高于非PSH組;且2組預后GOS評分比較差異具有統(tǒng)計學意義,非PSH組患者預后GOS評分顯著優(yōu)于PSH組。與學者相關(guān)研究報道結(jié)果相似[10,11],提示重癥顱腦損傷患者PSH的發(fā)生,導致患者住院時間、機械通氣時間延長,同時也嚴重影響重癥顱腦損傷患者臨床預后。本次研究128例重癥顱腦損傷患者中,發(fā)生PSH患者36例,PSH發(fā)生率為28.13%,與學者報道的15%~33%基本一致[12],且發(fā)生率偏高,可能考慮本次患者主要針對重癥顱腦損傷患者。分析重癥顱腦損傷患者發(fā)生PSH的風險因素,經(jīng)單因素及多因素分析結(jié)果顯示,CAI、顱內(nèi)出血量、腦積水以及GCS評分進入回歸模型,為重癥顱腦損傷患者發(fā)生PSH的獨立危險因素。其中CAI指的是頭部由于收到外傷后而引起的彌漫分布于腦蛋白、以軸索損傷為主要改變的一種原發(fā)性腦實質(zhì)損傷[13]。而CAI的發(fā)生、顱內(nèi)出血量較高、腦積水以及GCS評分低這些因素可能都是重癥顱腦損傷患者病情損傷嚴重的標志,因此對于出現(xiàn)上訴征象的重癥顱腦損傷患者,需密切觀察PSH的發(fā)生,對于出現(xiàn)PSH的患者,應(yīng)采取積極的治療。目前對于PSH的臨床治療,尚無有效的治療方式,仍以對癥治療為主,我院在結(jié)合患者病情的情況下,采取開顱手術(shù)治療或保守治療,在此基礎(chǔ)上,采取鎮(zhèn)靜鎮(zhèn)痛、控制腦水腫、維持血容積、改善微循環(huán)、早期腸內(nèi)營養(yǎng)、維持電解質(zhì)穩(wěn)定以及控制血糖等綜合性治療方式,患者預后雖然不如非PSH組,但患者治療后預后良好(GOS評分4~5分)19例,預后良好率52.78%,超過半數(shù)患者預后良好。
綜上所述,重癥顱腦損傷患者PSH發(fā)生率較高,CAI、顱內(nèi)出血量大、腦積水以及GCS評分低是重癥顱腦損傷患者發(fā)生PSH的重要因素,臨床需加強對PSH患者的積極治療,以改善患者臨床預后。

