賁門癌淋巴結轉移規律及其影響因素
李川 李春峰 李彩蓮 楊榮華 王茂龍
(1 青島大學附屬醫院胸外科,山東 青島 266003; 2 中國人民解放軍海軍第971醫院信息科)
賁門癌是指賁門解剖部位發生的惡性腫瘤,國內通常認為其位于食管胃交界處下方2 cm內,臨床上常將食管胃交界處的腺癌泛稱為賁門癌[1-3]。賁門癌早期癥狀不典型,出現明顯進食梗阻等典型癥狀而就診時病情大多已經進展至中晚期,而且賁門腺癌對放化療敏感性較低,因此賁門癌治療預后相對較差。賁門癌淋巴結轉移是術后復發、影響手術遠期療效和制約賁門癌患者長期生存的重要因素之一[4-6]。深入探討賁門癌淋巴結轉移的規律,制定合理的以外科治療為核心的綜合治療策略,合理地系統性淋巴結清掃,對改善賁門癌患者預后有重要意義。現回顧性分析2017年1月—2019年12月青島大學附屬醫院胸外科手術治療的賁門癌患者61例,研究其淋巴結轉移的規律及其相關因素,以期對賁門癌規范化、個體化手術方案的設計提供一定的借鑒與參考。
1 資料與方法
1.1 一般資料
回顧性分析2017年1月—2019年12月我院胸外科手術切除賁門癌患者61例的臨床資料。患者納入標準:①術前均行胸部、上腹部CT掃描檢查,電子纖維胃鏡檢查+組織活檢,明確診斷為賁門腺癌;②具備明確手術指征,均行常規經左胸入路賁門癌切除,殘胃-食管主動脈弓下吻合術;③無明顯手術禁忌癥;④患者或其監護人均于術前簽署手術知情同意書。排除標準:①食管下段鱗癌累及賁門;②術前曾行化療或放療輔助治療;③多原發癌;④有明確遠處轉移;⑤患者拒絕手術治療;⑥二次手術。
1.2 觀察指標
收集所有患者的年齡、性別、腫瘤組織病理學資料、術中淋巴結清掃數量、術后淋巴結病理組織學檢查結果。病理學檢查、診斷標準依據美國癌癥分期聯合委員會(AJCC)/國際抗癌聯盟賁門癌TNM分期標準2017年第8版。
1.3 統計學方法
采用SAS 8.02統計學軟件進行統計處理。率的比較采用χ2檢驗,以P<0.05為差異有統計學意義。對賁門癌淋巴結轉移的可能相關因素[腫瘤浸潤深度、是否累及食管、腫瘤細胞分化程度、是否有血管微轉移、表皮生長因子受體(EGFR)及人表皮生長因子受體-2(HER-2)表達]進行多個自變量的二分類Logistic回歸分析。
2 結 果
2.1 患者的一般資料
61例賁門癌患者中男50例,女11例,平均年齡(61.4±16.0)歲。吞咽困難40例,胸骨后或上腹部疼痛不適6例,反酸、燒心5例,嘔血、黑便5例,查體發現5例。
2.2 淋巴結轉移情況
61例患者共清掃淋巴結828枚,病理學檢查證實癌轉移的陽性淋巴結165枚(19.9%),未見癌轉移的陰性淋巴結663枚(80.1%)。其中胸腔淋巴結243枚,陽性淋巴結27枚(11.1%),陰性淋巴結216枚(88.9%);腹腔淋巴結585枚,陽性淋巴結138枚(23.6%),陰性淋巴結447枚(76.4%)。61例患者有淋巴結轉移的病例共41例(67.2%),胸腔淋巴結轉移14例(23.0%),下段食管旁淋巴結轉移13例,肺下韌帶淋巴結轉移1例;腹腔淋巴結轉移38例(62.3%),賁門周圍淋巴結轉移24例,胃左動脈旁淋巴結轉移22例,腹腔動脈旁淋巴結轉移2例,胃小彎淋巴結轉移14例,胃大彎淋巴結轉移5例。
2.3 淋巴結轉移相關因素分析
淋巴結轉移相關因素分析結果顯示,腫瘤浸潤深度和腫瘤細胞分化程度對賁門癌淋巴結轉移有顯著影響(χ2=16.796、8.765,P<0.05)。見表1。多個自變量的Logistic回歸分析顯示,腫瘤的浸潤深度越淺,淋巴結轉移的危險性就越小(OR=0.306,95%CI=0.102~0.915,P<0.05);腫瘤細胞分化程度越低,淋巴結轉移的危險性就越大(OR=3.032,95%CI=1.200~7.657,P<0.05)。見表2。
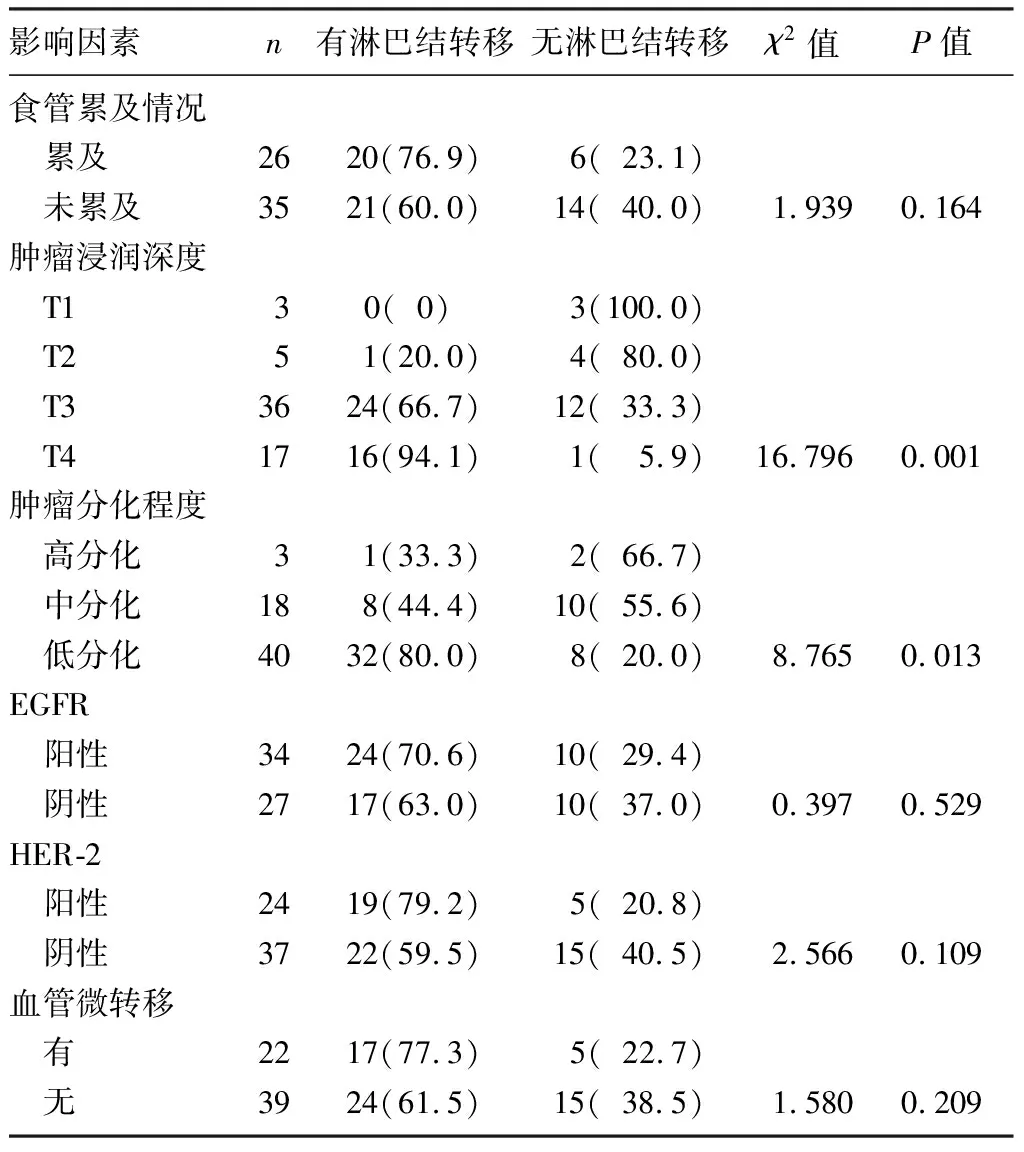
表1 患者淋巴結轉移相關因素分析[例(χ/%)]
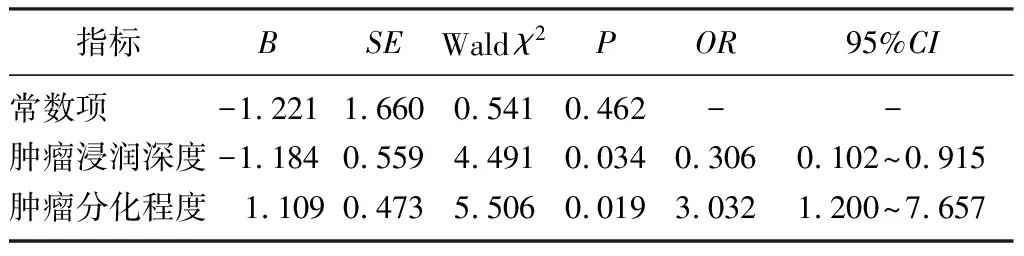
表2 淋巴結轉移危險因素分析
3 討 論
近年來,國內外賁門胃腺癌的發病率呈上升趨勢[7-10]。有研究認為,國外診斷為的所謂食管胃交界腺癌只有約25%的為真正賁門癌,大部分為食管下段腺癌,而國內則相反,食管胃交界腺癌中80%以上患者為真正賁門癌[2-3,10],提示國人賁門癌有其特有的病因學、病理學、流行病學以及臨床特點,值得深入研究。但一直以來,國內學界對于賁門癌的臨床研究與治療進展相對緩慢,其遠期療效尚不能令人滿意。
賁門癌有向胸腔、腹腔淋巴結轉移的兩個途徑,最常發生的部位是賁門周圍淋巴結、胃左動脈旁淋巴結、下段食管旁淋巴結等,以腹腔淋巴結轉移為主。對于賁門癌切除手術,除了要保證足夠的切除范圍和充分的手術安全切緣外,徹底地系統性淋巴結清掃也是規范化根治性切除的重要要求。賁門癌切除術中,根據腫瘤大小、浸潤深度、臨床分期、切除范圍劃分,有近端胃大部切除或全胃切除,而淋巴結清掃范圍通常包括賁門周圍淋巴結、胃左動脈旁淋巴結、肝總動脈旁淋巴結、脾動脈旁淋巴結、腹腔動脈旁淋巴結及下段食管旁淋巴結等。賁門癌患者就診時多已經是中晚期,經過充分術前評估,如果有手術指征,手術選擇經左胸入路實現胸、腹腔淋巴結徹底清掃,上下切緣有充分的安全切除長度,手術切緣距離腫瘤應在2 cm以上,可能更有利于達到根治性切除的目的,以減少術后吻合口瘺的發生率[11-12]。也有采用胸腹兩切口或者腹腔鏡聯合左胸切口行全胃、食管下段切除并淋巴結清掃,主動脈弓下食管空腸Roux-Y吻合,以達到腫瘤切除徹底,淋巴結清掃更多的目的[13-14]。本研究中腹腔淋巴結轉移比例為62.3%,轉移累及賁門周圍淋巴結、胃左動脈旁淋巴結、腹腔動脈旁淋巴結、胃小彎淋巴結及胃大彎淋巴結;胸腔淋巴結轉移比例23.0%,以食管旁淋巴結轉移為主,與既往國內統計結果類似[4-5,15-16]。本研究結果有助于為賁門癌切除術中淋巴結清掃策略的選擇提供參考。
目前對影響賁門癌淋巴結轉移因素的研究尚不多,文獻報道的影響因素亦不盡相同。既往研究表明,腫瘤分化程度、浸潤深度、腫瘤大小或長度以及脈管癌栓等均可能與淋巴結轉移相關[8,17-20]。本研究結果顯示,腫瘤浸潤深度越深,細胞分化程度越低,淋巴結轉移風險越大。腫瘤浸潤深度越深,提示腫瘤發生、進展時間相對較長,腫瘤細胞對食管黏膜下淋巴管網及胃底賁門區域淋巴管系統的侵犯可能性更大;而隨著腫瘤進展,尤其是腫瘤侵及甚至侵出漿膜層時,腫瘤細胞可進一步沿胃底賁門區域淋巴管分別向腹腔、胸腔內淋巴結轉移。腫瘤細胞分化程度越低,意味著其惡性程度越高,侵襲性越強,相應淋巴結轉移風險越高。
綜上所述,賁門癌具有較高淋巴結轉移風險,賁門癌腫瘤浸潤深度和腫瘤細胞分化程度是賁門癌淋巴結轉移的獨立危險因素。賁門癌手術應該遵循規范化、個體化原則,盡可能達到淋巴結系統性清掃和腫瘤根治性切除的目的。
利益沖突聲明:所有作者聲明不存在利益沖突。
ConflictsofInterest:All authors disclose no relevant conflicts of interest.
作者貢獻:李川、楊榮華、王茂龍參與了研究設計;李川、李春峰、李彩蓮參與了論文的寫作和修改。所有作者均閱讀并同意發表該論文。
Contributions:The study was designed byLIChuan,YANGRonghua, andWANGMaolong.The manuscript was drafted and revised byLIChuan,LIChunfeng, andLICailian.All the authors have read the last version of the paper and consented submission.

