關節鏡下雙排縫合橋技術治療習慣性肩關節脫位合并肩袖損傷對患者肩關節功能的影響
湯海峰
福建醫科大學附屬泉州第一醫院 (福建泉州 362000)
肩關節脫位及肩袖損傷均為骨科常見疾病,在老年人群中的發病率較高。近年來,隨著我國人口老齡化進程的推進及人們生活節奏的加快,肩關節脫位患病率明顯增高[1-2]。習慣性肩關節脫位患者可因肩袖損傷嚴重,出現強烈的疼痛感、肩關節功能障礙等,進而對其工作與生活均造成嚴重的不良影響[3]。肩關節鏡下縫合橋技術是目前臨床治療肩關節脫位合并肩袖損傷患者的常用方法,分為單排與雙排2種。近年來,臨床研究發現,單排縫合橋技術在改善患者肩關節功能方面的整體效果欠佳,術后再撕脫發生風險較高,應用存在一定的局限性[4]。雙排縫合橋技術將肩袖損傷修補接觸從“點”過渡到“面”,完全覆蓋足印區,并對腱骨愈合區域進行加壓,可促進肩袖止點的愈合[5-6]。基于此,本研究旨在探討肩關節鏡下雙排縫合橋技術治療習慣性肩關節脫位合并肩袖損傷對患者肩關節功能的影響,現報道如下。
1 資料與方法
1.1 一般資料
選取2020年1月至2021年12月在我院住院治療的120例習慣性肩關節脫位合并肩袖損傷患者為研究對象,根據手術方法的不同將患者分為試驗組與對照組,各60例。試驗組男32例,女28例;年齡42~69歲,平均(55.62±5.04)歲;病程3.2~4.9個月,平均(4.05±0.26)個月;肩袖損傷前后徑52.6~65.4 mm,平均(59.62±3.44)mm;損傷部位:左側27例,右側33例;美國麻醉醫師協會(American Society of Anesthesiologists,ASA)麻醉分級:Ⅰ級40例,Ⅱ級20例。對照組男31例,女29例;年齡44~68歲,平均(55.82±5.10)歲;病程3.5~5.0個月,平均(4.09±0.22)個月;肩袖損傷前后徑53.8~64.9 mm,平均(59.88±3.57)mm;損傷部位:左側25例,右側35例;ASA分級:Ⅰ級37例,Ⅱ級23例。兩組一般資料比較,差異無統計學意義(P>0.05),具有可比性。本研究經醫院醫學倫理委員會審批,且患者簽署知情同意書。
納入標準:經關節鏡檢查、病史詢問、臨床癥狀檢查等確診;年齡在30~70歲;ASA麻醉分級為Ⅰ~Ⅱ級;術前神志清楚,生命體征穩定。排除標準:存在明顯的骨質疏松或缺損;同期參與其他研究;存在凝血機制障礙;妊娠期或哺乳期女性;合并惡性腫瘤;存在酒精、藥物依賴史、濫用史;合并血管神經損傷、周圍軟組織嚴重損傷;貧血、營養不良;脂肪浸潤嚴重,錨釘難以縫合修復。
1.2 方法
對照組采取以單排為主的縫合橋技術:指導患者取健側臥位,患肩前屈20°、外展60°,皮牽引重量控制在4~5 kg;先對受限的肩關節進行適度松解,將灌注壓控制在60~80 mmHg(1 mmHg=0.133 kPa);患者行全身麻醉,完成消毒、鋪巾等準備工作后,從肩關節后方入路,在肩峰外側1~2 cm的部位建立前上方通道,仔細觀察肩袖損傷狀況、脂肪浸潤情況、肩關節增生情況、肩峰形態等;之后結合患者具體情況,采用射頻技術、刨刀對肩峰下間隙進行清理;對于存在撞擊行為的患者,實施肩峰成形術治療;確定破裂肩袖的位置,以探鉤對損傷肩袖的前后徑進行測量、記錄,牽拉肩袖殘端,判斷肩袖的彈性、移動性、可修復性,松解復位困難的肌腱;對殘端進行清理,暴露肩袖足印區,形成新鮮骨床,確認肩關節鏡滿意后,在靠近軟骨緣的部位置入3~5枚帶線錨釘(直徑為5 mm);縫合肩袖,穿過肩袖近側斷端,從肩袖撕脫游離緣穿入錨釘,將2根不可吸收縫線置于各錨釘尾部,將其中1根可吸收縫線從肌腱穿入,從近端撕脫緣穿出,另外1根固定打結,完成手術;術后,對創面進行常規沖洗、負壓吸引等操作。
試驗組采用以雙排為主的縫合橋技術:病情探查等前期工作同對照組;通過肩關節鏡復位肩關節,效果滿意后,取帶線錨釘2枚,置入鄰近關節軟骨邊緣,將錨釘距離控制在15 mm;在與肩袖斷端距離10 cm的部位,將縫線兩頭采用縫合器分別從肩袖肌腱關節腔側、肩袖肌腱肩峰側穿入、穿出,取內排錨釘上的縫線1根,打結固定,牽拉縫線2根,固定在與肱骨大結節距離10~15 cm的部位;將肩袖斷端壓緊,打結固定內排錨釘的另一縫線,2個縫合形成重疊,調整縫合松緊度,確保肱骨大結節骨床、肌腱受力均勻;鎖緊外排錨釘前,適度調整縫線松緊度;術后處理措施同對照組。
1.3 評價指標
(1)肩關節功能:分別于兩組治療前后,采用美國加州大學肩關節評分(the university of California at Los Angeles shoulder rating scale,UCLA)評估其肩關節功能,內容包括滿意度、前屈曲力量、向前側屈曲活動、功能及疼痛,分值為2~35分,評分越高,表示患者肩關節功能越好[7]。(2)疼痛程度:分別于兩組治療前后,采用視覺模擬評分法(visual analogue scale,VAS)評估其疼痛程度,總分為10分,其中,0分代表無痛,1~3分代表輕度疼痛,4~6分代表中度疼痛,7~9分代表重度疼痛,10分代表極重度疼痛[8]。(3)臨床療效:依據兩組UCLA評分評估其肩關節功能恢復效果;優,患者UCLA評分為34~35分;良,患者UCLA評分為28~33分;可,患者UCLA評分為21~27分;差,患者UCLA評分≤20分;優良率=(優例數+良例數)/總例數×100%[9]。(4)肩關節活動度(range of motion,ROM):分別于兩組治療前、后,采用關節量角器(日本歐技關節量角器GS-104)測量肩關節外旋及前屈度數。(5)術后并發癥:統計兩組術后并發癥發生情況,包括切口感染、神經損傷及血管損傷等。(6)再撕脫發生率:兩組術后均接受6個月隨訪,統計術后6個月內再撕脫發生率。
1.4 統計學處理
2 結果
2.1 肩關節功能及疼痛程度
治療前,兩組UCLA評分、VAS評分比較,差異均無統計學意義(P>0.05);治療后,兩組UCLA評分均高于治療前,VAS評分均低于治療前,且試驗組UCLA評分高于對照組,VAS評分低于對照組,差異有統計學意義(P<0.05),見表1。
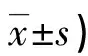
表1 兩組治療前后UCLA及VAS評分比較(分,
2.2 臨床療效
試驗組肩關節功能恢復效果優良率高于對照組,差異有統計學意義(P<0.05),見表2。

表2 兩組肩關節功能恢復效果優良率比較
2.3 ROM
治療前,兩組肩關節外旋、前屈度數比較,差異均無統計學意義(P>0.05);治療后,兩組肩關節外旋、前屈度數均大于治療前,且試驗組均大于對照組,差異有統計學意義(P<0.05),見表3。

表3 兩組治療前后肩關節外旋、前屈度數比較
2.4 術后并發癥
試驗組術后并發癥總發生率低于對照組,差異有統計學意義(P<0.05),見表4。

表4 兩組術后并發癥發生情況比較[例(%)]
2.5 再撕脫發生率
試驗組術后6月內再撕脫發生率低于對照組,差異有統計學意義(P<0.05),見表5。

表5 兩組術后6月內再撕脫發生率比較[例(%)]
3 討論
肩袖損傷會降低肩關節的穩定性,增加肩關節脫位發生率[10]。習慣性肩關節脫位合并肩袖損傷患者普遍存在頸肩部疼痛、肩關節無力、肩關節活動受限等癥狀,可嚴重影響其生命質量[11]。目前,臨床治療肩關節脫位合并肩袖損傷的方法有物理療法、康復鍛煉、局部封閉、非甾體藥物治療及手術治療等;保守治療見效慢、療程長,且治療效果易受患者配合度及治療依從性等因素的影響,已不能滿足臨床需求,故手術成為臨床治療該病的主要方法。關于肩關節鏡下單排、雙排縫合橋技術治療肩關節脫位合并肩袖損傷的臨床療效、安全性,目前臨床尚未形成統一觀點,該問題是骨科關注研究的熱點之一。
本研究結果顯示,治療后,試驗組UCLA評分高于對照組,VAS評分低于對照組,差異有統計學意義(P<0.05);試驗組肩關節功能恢復效果優良率高于對照組,差異有統計學意義(P<0.05)。可見,肩關節鏡下雙排縫合橋技術可有效改善習慣性肩關節脫位合并肩袖損傷患者的肩關節功能,減輕其疼痛,提高肩關節恢復效果。其原因為,采用單排縫合橋技術固定韌帶于骨面,不僅會切割韌帶,且高切跡縫線會撞擊肩峰,產生撞擊損傷效應,故術后患者疼痛感較為明顯[12];而采用雙排縫合橋技術在愈合區軟骨邊緣固定內排錨釘,在愈合區外的皮質骨區固定外排錨釘,可擴大骨面與肩袖的接觸面積,達到完全覆蓋足印區、加壓腱骨愈合區的目的,故可提高肩關節的抗旋轉力及抗剪切力[13];而且,雙排縫合橋技術無需打結外排錨釘,肩袖表面線結較少,對間隙形成具有抑制作用,可減少關節液滲入,從而可加快腱骨愈合,提高患者肩關節功能恢復效果優良率。
本研究結果顯示,治療后,試驗組肩關節外旋、前屈度數均大于對照組,差異有統計學意義(P<0.05)。該結果說明,肩關節鏡下雙排縫合橋技術可有效改善習慣性肩關節脫位合并肩袖損傷患者的ROM。分析其原因為,雙排縫合橋技術通過標準方式植入內排錨釘,縫線從肩袖組織中穿過時,暫時不需打結與固定,內排錨釘縫線可均勻施壓在肌腱表面,使腱骨接觸面積最大化,從而可加快受損肩袖組織的修復速度[14];同時,由于雙排縫合橋技術無需打結外排錨釘,可減少肩峰與線結的撞擊,提高修復成功率,減輕患者術后疼痛感,從而可擴大患者關節活動度。本研究結果顯示,試驗組術后并發癥總發生率低于對照組,差異有統計學意義(P<0.05);試驗組術后6月內再撕脫發生率低于對照組,差異有統計學意義(P<0.05)。該結果表明,肩關節鏡下雙排縫合橋技術可明顯降低習慣性肩關節脫位合并肩袖損傷患者術后并發癥發生率及6月個內再撕脫的發生。其原因為,單排縫合橋技術將肩袖分為兩個層面,足印區覆蓋面較小,骨面與肩袖以“點”的形式接觸,不能達到完全解剖愈合的目的;錨釘固定在韌帶止點時,由于作用力較為集中,患者再撕脫的發生風險較高;雙排縫合橋技術的修復固定效果更好,腱骨愈合率較好,可有效降低患者再撕脫發生的風險,改善遠期預后。本研究結果與凡有非等[15]的研究結果接近。需要注意的是,無論采取何種縫合橋技術,在安放錨釘時均需注意角度合適、位置正確,嚴格控制好擰入錨釘的深度,避免因擰入過深而穿透骨皮質,增加患者術后錨釘松動或血管神經損傷的發生率。
綜上所述,肩關節鏡下雙排縫合橋技術可有效改善習慣性肩關節脫位合并肩袖損傷患者的肩關節功能,減輕術后疼痛感,擴大關節活動度,并可減少術后并發癥,降低術后再撕脫發生的風險。

