前鋸肌平面阻滯和胸椎旁神經阻滯在胸腔鏡手術中的麻醉效果及對疼痛因子的影響*
魯清,程元駿,周孟虎
(安徽省池州市人民醫院 1.麻醉科,2.心胸外科,安徽 池州 247099)
胸腔鏡手術是胸外科常見的手術方式,胸腔鏡的應用實現了胸外科手術操作的微創性,可減輕手術創傷[1-2]。但胸腔鏡由于胸部導管的放置、胸部切口及手術創傷等傷害性刺激,術后疼痛與開胸手術相比并沒有太大的差異,由此,產生的疼痛強度仍被認定為中度或重度,尤其是在大手術中,如肺葉切除術[3]。因此,胸腔鏡手術需進行超前鎮痛處理,超前鎮痛多選擇區域阻滯,如前鋸肌平面阻滯、胸椎旁神經阻滯等。本研究對60 例胸腔鏡手術患者進行隨機分組對照研究,比較前鋸肌平面阻滯與胸椎旁神經阻滯對胸腔鏡手術患者術后鎮痛效果,現報道如下。
1 資料與方法
1.1 一般資料
選取2020年11月—2021年9月安徽省池州市人民醫院60 例接受胸腔鏡手術治療的患者作為研究對象,按照隨機數字表法分為A 組和B 組,每組30 例。A組:男性17 例,女性13 例;年齡18~74 歲;美 國 麻 醉 醫 師 學 會(American Society of Anesthesiologists,ASA)分級Ⅰ級21 例、Ⅱ級9 例;肺葉切除術15 例,肺部分楔形切除術15 例。B 組:男性16 例,女性14 例;年齡17~75 歲;ASA 分級Ⅰ級22 例、Ⅱ級8 例;肺葉切除術17 例,肺部分楔形切除術13 例。本研究經醫院醫學倫理委員會批準,患者及家屬簽署知情同意書。
1.2 納入與排除標準
納入標準:①年齡17~75 歲,性別不限;②ASAⅠ級或Ⅱ級;③具備氣管插管適應證。排除標準:①肝腎功能障礙、胸部畸形不能進行神經阻滯;②伴有嚴重精神疾病、凝血功能障礙;③穿刺部位皮膚有破損和感染;④局部麻醉藥或阿片類藥物過敏史;⑤病態肥胖(體重指數≥ 30 kg/m2)。
1.3 方法
兩組患者術中均接受氣管插管全身麻醉,術前給予常規禁食禁飲,入室后建立上肢靜脈通路。
麻醉誘導前,A 組選擇前鋸肌平面阻滯,采取仰臥位,術側上臂外展,肘部保持屈曲,手放置于肩上,將超聲探頭放置于腋中線第5 肋間進行矢狀位掃描,獲取深部前鋸肌圖像后,固定探頭,采用毫針指向頭側進行穿刺,待針尖抵達前鋸肌表面,確認回抽無血液、無氣體后,將30 mL 濃度為0.4%的羅哌卡因緩慢注入;B 組選擇胸椎旁神經阻滯,采取健側臥位,對T5棘突進行標記,將超聲探頭放置于T5棘突垂直于后正中線的位置,顯示T5棘突和T6橫突,再向外側移動超聲探頭,在超聲圖像中可見一個由胸膜、橫突、肋橫突上韌帶形成的胸椎旁間隙,再將探頭固定好,采用毫針進行平面內穿刺進針,待針尖抵達T5椎旁間隙,確認回抽無血液、無氣體后,將30 mL 濃度為0.4%的羅哌卡因緩慢注入。在阻滯操作完成確認阻滯起效后進行麻醉誘導,麻醉誘導方案為依托咪酯0.3 mg/kg、咪達唑侖0.05 mg/kg、舒芬太尼0.4 μg/kg、羅庫溴銨1 mg/kg、氫化潑尼松20 mg,靜脈注射。待肌肉松弛良好后進行氣管插管,連接麻醉呼吸機,潮氣量設置為6~8 mL/kg,呼吸頻率為12~16 次/min,吸入氧濃度為80%,氧流量為2 L/min,呼氣末二氧化碳分壓控制在35~45 mmHg。再持續泵注丙泊酚3~6 mg/(kg·h)、瑞芬太尼0.1~0.2 μg/(kg·min)、右美托咪定0.3~0.4 μg/(kg·h)、羅庫溴銨6~10 μg/(kg·min)行麻醉維持,直到手術結束前30 min 停止泵注羅庫溴銨和右美托咪定,手術結束前5 min 停止泵注丙泊酚、瑞芬太尼。術畢將患者轉入麻醉蘇醒室,待患者具有拔管指征后將氣管導管拔除,拔管后10 min 開始連接鎮痛泵,采用2 μg/kg 舒芬太尼+20 mg阿扎司瓊20 mg+地佐辛10 mg 生理鹽水稀釋至100 mL,首次泵注2 mL,維持劑量2 mL/h,鎖定時間30 min,患者自控量0.5 mL/次。
1.4 觀察指標
比較兩組患者的麻醉效果、阻滯操作時間、阻滯起效時間、阻滯持續時間、生命體征(包括收縮壓、舒張壓、心率)、術后鎮痛泵按壓次數、術后舒芬太尼使用量、疼痛因子[前列腺素E2(Prostaglandin E2,PGE2)、白細胞介素-6(Interleukin-6,IL-6)]、術后疼痛評分及術后不良反應發生率。
麻醉效果根據術中患者情況評價,優良率=(優例數+良例數)/總例數×100%,具體評價標準:①優:術中切皮前和切皮后,血壓和心率變化< 10%;②良:術中切皮前和切皮后,血壓或心率變化在10%~20%;③差:術中切皮前和切皮后,血壓或心率變化> 20%。疼痛因子采用酶聯免疫吸附法測定。術后疼痛評分:于術后4 h、12 h、24 h、36 h、48 h 采用視覺模擬評分法(visual analogue scale,VAS)評估患者疼痛感,分值最高10分,最低0 分,得分越高,疼痛程度越嚴重。
1.5 統計學方法
數據分析采用SPSS 22.0 統計軟件。計量資料以均數±標準差(±s)表示,比較用t檢驗或重復測量設計的方差分析;計數資料以構成比或率(%)表示,比較用χ2檢驗。P<0.05 為差異有統計學意義。
2 結果
2.1 兩組一般資料比較
兩組的性別構成、年齡、ASA 分級及手術類型比較,差異均無統計學意義(P>0.05)。見表1。
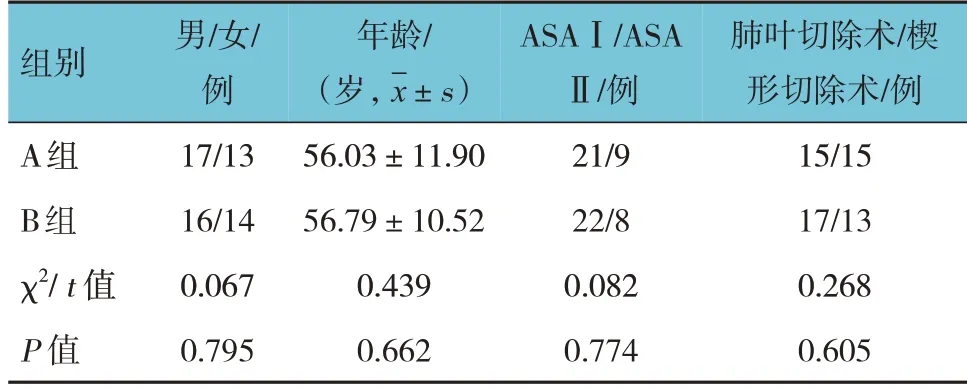
表1 兩組一般資料比較 (n =30)
2.2 兩組麻醉優良率比較
A 組的麻醉優良率為96.67%,B 組的麻醉優良率為93.33%,兩組比較,經χ2檢驗,差異無統計學意義(χ2=0.519,P=0.771)。見表2。
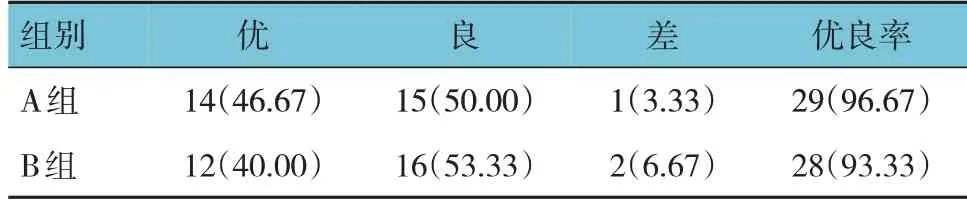
表2 兩組麻醉優良率比較 [n =30,例(%)]
2.3 兩組麻醉平面、阻滯操作時間、阻滯起效時間、阻滯持續時間比較
兩組的麻醉平面、阻滯起效時間比較,經t檢驗,差異無統計學意義(P>0.05);兩組的阻滯操作時間、阻滯持續時間比較,差異有統計學意義(P<0.05),A 組較B 組阻滯操作時間縮短,阻滯持續時間延長。見表3。
表3 兩組麻醉平面、阻滯操作時間、阻滯起效時間、阻滯持續時間比較 (n =30,±s)
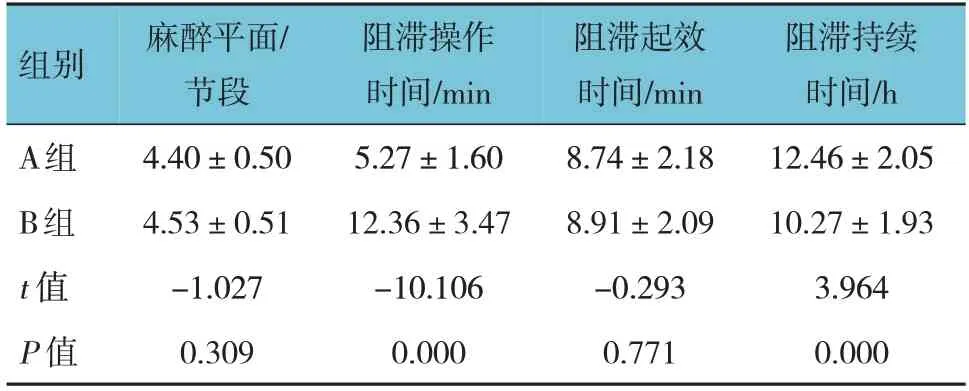
表3 兩組麻醉平面、阻滯操作時間、阻滯起效時間、阻滯持續時間比較 (n =30,±s)
組別A組B組t 值P 值麻醉平面/節段4.40±0.50 4.53±0.51-1.027 0.309阻滯操作時間/min 5.27±1.60 12.36±3.47-10.106 0.000阻滯起效時間/min 8.74±2.18 8.91±2.09-0.293 0.771阻滯持續時間/h 12.46±2.05 10.27±1.93 3.964 0.000
2.4 兩組切皮前后收縮壓、舒張壓、心率的比較
兩組患者的切皮前后收縮壓、舒張壓、心率的差值比較,經t檢驗,差異無統計學意義(P>0.05)。見表4。
表4 兩組切皮前后收縮壓、舒張壓、心率的差值比較(n =30,±s)
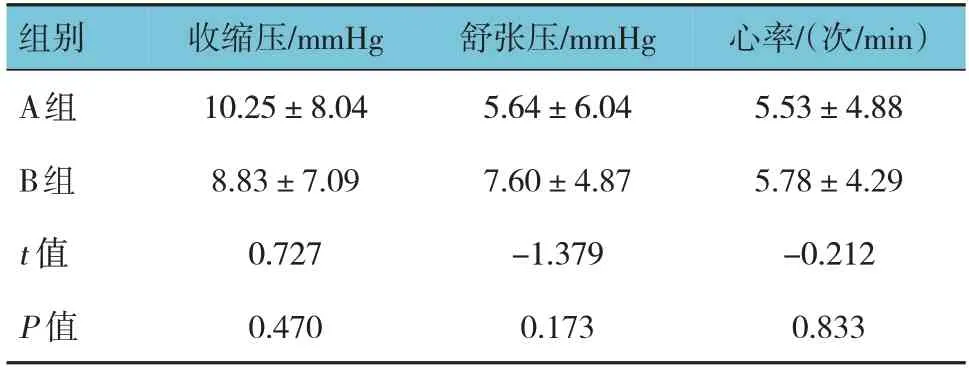
表4 兩組切皮前后收縮壓、舒張壓、心率的差值比較(n =30,±s)
組別A組B組t 值P 值收縮壓/mmHg 10.25±8.04 8.83±7.09 0.727 0.470舒張壓/mmHg 5.64±6.04 7.60±4.87-1.379 0.173心率/(次/min)5.53±4.88 5.78±4.29-0.212 0.833
2.5 兩組術后鎮痛泵按壓次數、術后舒芬太尼使用量比較
兩組術后鎮痛泵按壓次數、術后舒芬太尼使用量比較,差異有統計學意義(P<0.05),A 組較B 組術后鎮痛泵按壓次數、術后舒芬太尼使用量減少。見表5。
表5 兩組術后鎮痛泵按壓次數、術后舒芬太尼使用量比較 (n =30,±s)
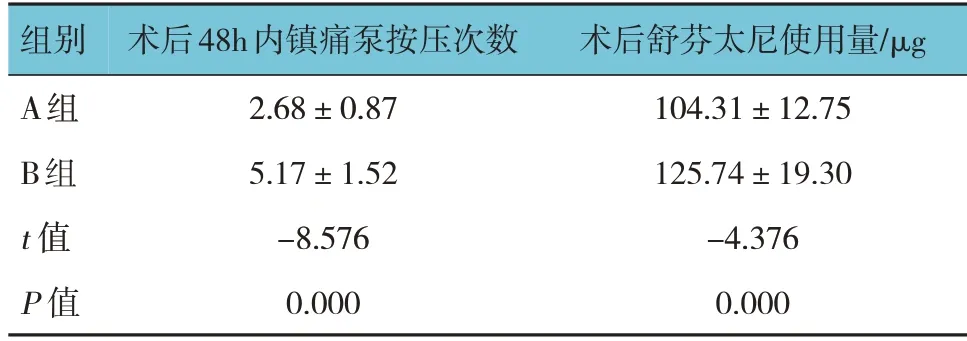
表5 兩組術后鎮痛泵按壓次數、術后舒芬太尼使用量比較 (n =30,±s)
組別A組B組t 值P 值術后48h內鎮痛泵按壓次數2.68±0.87 5.17±1.52-8.576 0.000術后舒芬太尼使用量/μg 104.31±12.75 125.74±19.30-4.376 0.000
2.6 兩組手術前后PGE2、IL-6的比較
兩組手術前后血清PGE2、IL-6 的差值比較,差異有統計學意義(P<0.05),A 組低于B 組。見表6。
表6 兩組手術前后PGE2、IL-6的差值比較(n =30,pg/mL,±s)
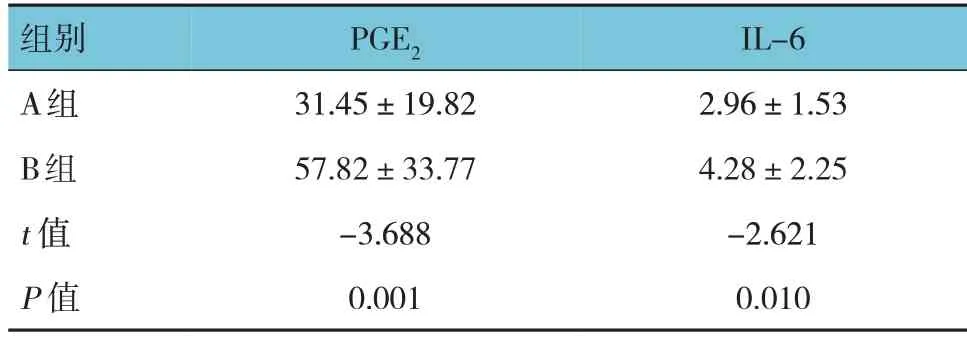
表6 兩組手術前后PGE2、IL-6的差值比較(n =30,pg/mL,±s)
組別A組B組t 值P 值PGE2 31.45±19.82 57.82±33.77-3.688 0.001 IL-6 2.96±1.53 4.28±2.25-2.621 0.010
2.7 兩組術后疼痛評分的比較
兩組在靜息、咳嗽狀態下術后4 h、12 h、24 h、48 h、72 h VAS 評分的比較采用重復測量設計的方差分析,結果:①不同時間點間的VAS 評分有差異(F=35.377 和29.673,均P=0.000)。②A 組與B 組的VAS 評分有差異(F=55.491 和50.371,均P=0.000)。③A 組與B 組的VAS 評分變化趨勢有差異(F=6.126和4.323,P=0.000 和0.002)。見表7、8。
表7 兩組術后靜息狀態下不同時間點VAS評分的比較 (n =30,分,±s)
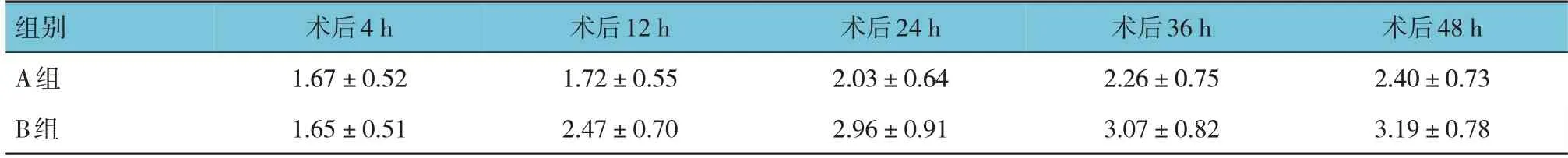
表7 兩組術后靜息狀態下不同時間點VAS評分的比較 (n =30,分,±s)
組別A組B組術后4 h 1.67±0.52 1.65±0.51術后12 h 1.72±0.55 2.47±0.70術后24 h 2.03±0.64 2.96±0.91術后36 h 2.26±0.75 3.07±0.82術后48 h 2.40±0.73 3.19±0.78
表8 兩組術后咳嗽狀態下不同時間點VAS評分的比較 (n =30,分,±s)

表8 兩組術后咳嗽狀態下不同時間點VAS評分的比較 (n =30,分,±s)
組別A組B組術后4 h 1.74±0.57 1.71±0.53術后12 h 1.89±0.62 2.53±0.82術后24 h 2.17±0.70 3.10±1.03術后36 h 2.41±0.79 3.29±0.86術后48 h 2.58±0.82 3.46±0.87
2.8 兩組術后不良反應發生率的比較
兩組的術后惡心、嘔吐、呼吸抑制、皮膚瘙癢等不良反應發生率比較,經χ2檢驗,差異無統計學意義(χ2=2.625,P=0.453)。見表9。
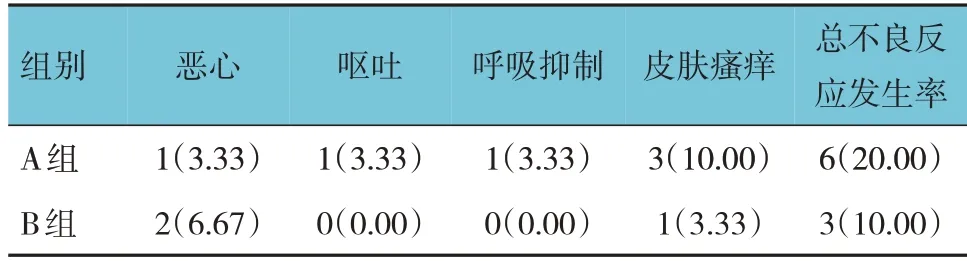
表9 兩組術后不良反應發生率比較 [n = 30,例(%)]
3 討論
胸腔鏡是一種常用于胸外科診療中的內鏡器械,胸腔鏡在胸外科手術中的應用可實現胸外科手術的微創性,采用胸腔鏡探查患者胸腔,可將患者胸腔內情況投射至顯示屏上,通過幾個小切口插入器械,手術醫師可根據顯示屏上投射的胸腔內情況進行操作,可提高胸外科手術操作的精確性,避免大傷口,減輕手術對患者機體造成的創傷[4]。
氣管插管全身麻醉是一種常用的全身麻醉方法,被廣泛用于胸外科手術中,可使患者意識進入沉睡狀態,減輕術中手術操作對患者機體造成的影響。但患者在全身麻醉狀態蘇醒后往往伴隨有劇烈的疼痛,疼痛持續時間長,如術后鎮痛不完善,會影響到患者的術后恢復。理想的鎮痛方法應兼具鎮痛完善、操作簡單、可控性強等諸多優點,臨床上針對胸腔鏡手術患者的術后疼痛感主張采取靜脈鎮痛方法,主要是采用阿片類藥物進行鎮痛,但由于患者的個體差異較大,若想達到理想的鎮痛效果,往往需加大阿片類藥物的劑量,易增加患者惡心、嘔吐、呼吸抑制等不良反應[5-7]。
術后急性疼痛管理是胸腔鏡手術圍術期的重要內容,區域麻醉技術在圍術期疼痛管理中發揮著不可替代的作用。許多新的區域麻醉方法,例如胸椎旁阻滯、前鋸肌平面阻滯、肋間神經阻滯、豎脊肌阻滯等已在胸腔鏡手術圍術期采用。超聲引導胸椎旁神經阻滯是指在超聲技術引導下,將局部麻醉藥注入胸段椎旁間隙,阻斷間隙內肋間神經的背支、腹支、交通支及交感干,阻滯同側肢體和交感神經,具有良好的鎮痛效果。但胸椎旁神經阻滯也具有一定的失敗風險,其不適合留置導管來進行連續性的鎮痛[8-9],操作難度大,對麻醉醫生要求高,同時胸椎旁神經阻滯常伴有氣胸、刺破胸膜和血管、神經損傷等并發癥。前鋸肌平面阻滯最早由BLANCO 等[10]、ZHANG 等[11]提出,是一種筋膜平面阻滯,在超聲引導下將局部麻醉藥注入到前鋸肌表面或深部,阻滯肋間神經的外側皮支,通常在T2~T9胸部范圍,其阻滯范圍覆蓋前胸壁、外側胸壁及后胸壁,發揮良好的局部區域阻滯作用。
本研究中A 組接受前鋸肌平面阻滯,B 組接受胸椎旁神經阻滯,通過比較發現:A 組的麻醉優良率高于B 組,而兩組在切皮前后的收縮壓、舒張壓、心率的差值比較無明顯差異,提示前鋸肌平面阻滯與胸椎旁神經阻滯均可在胸腔鏡手術中發揮良好的鎮靜作用,快速起效,穩定術中生命體征。A 組的阻滯操作時間較B 組縮短,而阻滯持續時間較B 組延長,可能與解剖位置有關,前鋸肌位置比較表淺,易于識別,進針角度小,超聲顯影清晰,而胸椎旁位置深且窄,顯影較差,穿刺過程中需小心謹慎避免刺破胸膜,穿刺難度大,所需時間長。A 組的術后48 h 內鎮痛泵按壓次數、術后舒芬太尼使用量均較B 組少,A 組與B 組患者手術前后血清PGE2、IL-6 差值比較有差異,A 組較B組在靜息和咳嗽狀態下的VAS 評分有差異。HANLEY[12]等研究結果表明,在胸腔鏡手術中,應用前鋸肌平面阻滯的患者術后24 h 靜息和活動時疼痛評分低于行胸椎旁阻滯的患者,說明前鋸肌平面阻滯對胸腔鏡手術患者的術后鎮痛效果更好,其阻滯作用持續時間更長,可在術后對患者疼痛因子的釋放進行抑制,從而減輕患者疼痛感。兩組術后惡心、嘔吐、呼吸抑制、皮膚瘙癢等不良反應發生率無明顯差異,表明前鋸肌平面阻滯與胸椎旁神經阻滯均具有良好的鎮痛安全性。
綜上所述,前鋸肌平面阻滯與胸椎旁神經阻滯在胸腔鏡手術中均可發揮良好的麻醉阻滯作用,有效維持術中生命體征穩定。相比于胸椎旁神經阻滯,前鋸肌平面阻滯可縮短阻滯時間,延長阻滯持續時間,有利于減少術后疼痛因子釋放,達到良好的術后鎮痛效果;前鋸肌平面阻滯還可減少術后阿片類鎮痛藥物的使用劑量,減少不良反應的發生,同時具有操作簡單、安全性高、血流動力學穩定以及并發癥少等優點。

