抑郁癥合并OSA患者臨床癥狀、糖脂水平的變化及超短期CPAP治療的影響
張麗 邱平云 孔曉明 陳領 杜洋 余家快 王婷 朱囡囡
抑郁癥是世界范圍內造成健康不良的主要原因之一,既往研究已表明抑郁癥存在一定的糖脂代謝異常,與心血管疾病的發生發展密切相關[1]。阻塞性睡眠呼吸暫停(Obstructive Sleep Apnea,OSA)是一種常見的睡眠障礙,以睡眠時呼吸暫停為特征,導致睡眠中間歇性缺氧、睡眠中斷和交感神經活動異常,不僅會導致胰島素抵抗、糖耐量下降及脂代謝異常,還與抑郁的發生密切相關[2]。抑郁癥和OSA的合并存在會增加彼此發病的風險和加重病情的嚴重程度,抗抑郁劑和鎮靜藥物足療程治療后仍有將近50%的抑郁癥患者存在殘留癥狀,這些殘存癥狀通常會影響患者后期的治療療效和生存質量[3]。
持續氣道正壓通氣(Continuous positive airway pressure, CPAP) 是OSA的一線治療方法,相關領域研究顯示,CPAP能改善OSA患者夜間缺氧和睡眠破裂,對神經功能失調及抑郁癥狀有積極作用[4]。本院為精神科專科醫院,抑郁癥患者住院首要目的均是緩解不良情緒,多數患者臨床癥狀緩解后隨之出院,平均住院日為3~6周,抑郁癥合并OSA患者行CPAP療程2~4周,相較于12周短期更短,故命名為超短期CPAP。因此,本研究的目的:1)觀察抑郁癥合并OSA患者的臨床癥狀、糖脂水平的變化;2)探討超短期CPAP治療是否會對抑郁癥合并OSA患者的臨床癥狀及糖脂水平產生影響。
資料與方法
一、 臨床資料
回顧性分析2017年4月~2022年5月在本院住院期間完成整夜多導睡眠圖(PSG)監測的抑郁癥患者作為研究對象。納入標準:(1)病情均符合抑郁癥及OSA的診斷標準[5];(2)軀體情況穩定;(3)住院期間新診斷OSA的患者;(4)年齡:18~70周歲,男女不限。排除標準:(1)診斷其它精神障礙的患者;(2)既往明確診斷OSA且進行治療的患者;(3)存在嚴重呼吸系統疾病或其它嚴重軀體疾病。共入組82例,根據被試者入院時整夜PSG監測的數據,獲得呼吸暫停低通氣指數(AHI),分為抑郁癥組(AHI<5次/h,42例);抑郁癥合并OSA組(AHI≥5次/h,40例)。抑郁癥合并OSA組中按照治療方案不同分為常規治療組(n=19)和CPAP聯合治療組(n=21)。本研究程序及內容符合醫院倫理委員會要求(HSY-IRB-YJ-LWTG-ZL001)。
二、 方法
1 觀察指標
整理并采集兩組被試者的基本信息,包括姓名、性別、年齡、身高、體重、住院日等。采集兩組患者治療前后的糖脂水平,包括:血糖、血脂[血脂包括總膽固醇(TC)、甘油三酯(TG)、高密度脂蛋白(HDL-C),低密度脂蛋白根據Friedwald公式法[6]計算:[LDL-C=TC-HDL-C-TG×0.45(mmol/L)]。
2 CPAP干預治療
常規治療組僅在抗抑郁治療基礎上給予合理飲食、運動及戒煙等健康生活方式的指導,避免使用有呼吸抑制作用藥物及督促睡眠期間盡可能選擇側臥位。CPAP聯合治療組在常規治療方案基礎上加用超短期無創正壓通氣治療,呼吸機模式為BIPAP,設定時間至少每晚5~7h,壓力選定以消除50%~75%或以上的夜間睡眠呼吸暫停低通氣次數。
3 臨床癥狀評定
采集所有入組患者的抑郁癥狀評分及焦慮癥狀評分。其中漢密爾頓抑郁量表24項版本(HAMD-24)用于評定抑郁情緒,漢密爾頓焦慮量表(HAMA)評定焦慮情緒[7]。
三、 統計學分析
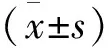
結 果
一、 抑郁癥組及抑郁癥合并OSA組兩組基線資料比較
兩組研究對象在年齡、性別、BMI、住院日的差異均無統計學意義。抑郁癥合并OSA組GLU、TC、TG、HAMD評分、HAMA評分均高于抑郁癥組,差異有統計學意義(P<0.05)(見表1)。

表1 抑郁組與抑郁合并OSA組兩組基線資料比較
二、 抑郁癥合并OSA組的AHI與糖脂水平及抑郁癥狀評分的相關系數(r)
相關分析發現抑郁癥合并OSA組患者的AHI與HAMD評分呈正相關關系(r=0.594,P<0.001)。
三、 常規治療組與CPAP聯合治療組治療前糖脂水平及臨床癥狀評分比較
兩組入組時GLU、TC、TG、HDL-C、LDL-C、HAMD評分、HAMA評分比較無統計學意義(P>0.05)(見表2)。

表2 常規治療組與CPAP聯合治療組在入組時糖脂水平及臨床癥狀評分比較
四、 CPAP聯合治療組治療后糖脂水平及臨床癥狀評分變化
CPAP聯合治療組在治療后GLU、HAMD評分、HAMA評分明顯降低,差異有統計學意義(P<0.05)(見表3)。

表3 CPAP聯合治療組患者在治療后糖脂水平及臨床癥狀評分變化
五、 常規治療組和CPAP聯合治療組兩組治療后糖脂水平及臨床癥狀評分比較
相比常規治療組,CPAP聯合治療組在GLU、HAMD評分明顯降低,差異有統計學意義(P<0.05)(見表4)。

表4 常規治療組與CPAP聯合治療組在治療后糖脂水平及臨床癥狀評分比較
討 論
抑郁癥患者中OSA發病率較高,但因為兩種疾病有很多重疊癥狀,OSA在抑郁癥患者中容易被忽視。本研究結果顯示,抑郁癥合并OSA組GLU、TC、TG均高于抑郁癥組,差異有統計學意義(P<0.05)。提示抑郁組合并OSA患者存在更高水平的糖脂代謝紊亂。OSA導致糖代謝紊亂受多因素的影響,機制包括交感神經系統過度活躍、全身和脂肪炎癥、氧化應激和激素變化等[8]。OSA導致脂代謝紊亂,有人認為OSA間歇性缺氧誘導了內臟脂肪組織的促炎表型,促進脂肪組織巨噬細胞向 M1 促炎亞型極化,使大量促炎脂肪因子上調和分泌,胰島素信號通路受損,最終導致血脂異常[9];也有報道OSA睡眠碎片化和睡眠剝奪會增加食欲刺激激素釋放和降低抑制瘦素水平,導致主觀饑餓感,從而增加熱量攝入,進而影響到機體的脂代謝,導致血脂異常[10]。本研究中OSA對于抑郁癥患者的糖脂代謝有不利影響,提示積極干預OSA對預防抑郁癥合并OSA患者的心腦血管風險有積極意義。本研究提示合并OSA使抑郁癥患者的焦慮、抑郁癥狀更明顯。Pearson相關分析顯示,抑郁癥合并OSA患者的抑郁癥狀與AHI指數相關,提示抑郁癥共病OSA患者呼吸暫停癥狀的有效干預可能有助于臨床抑郁癥狀緩解。
研究認為,CPAP主要通過改善機體內分泌功能,提高患者的胰島素敏感性來改善患者的糖代謝紊亂[11]。本研究結果顯示超短期CPAP治療后GLU較治療前下降,提示其糖代謝得到改善。說明超短期CPAP可以一定程度上優化患者的糖代謝異常。CPAP治療后血脂水平有升高趨勢,筆者認為可能原因有近3年因新型冠狀病毒肺炎影響我院采取封閉式管理,可能一定程度上局限了患者體育鍛煉,影響脂代謝;同時也提示超短期CPAP對脂代謝紊亂干預效果有限,需進一步延長治療周期觀察。
本研究結果顯示無論是常規治療組還是CPAP聯合治療組,治療后HAMA評分、HAMD評分均明顯下降,在抑郁癥狀緩解上聯合CPAP治療明顯優于常規治療組。提示超短期CPAP治療對抑郁癥合并OSA患者的臨床抑郁癥狀有正性促進作用。但在既往研究中,CPAP對抑郁癥狀的影響一直存在爭議。抑郁癥狀的改善取決于對CPAP的依從性[12]。也有研究報告進行CPAP治療3個月后,抑郁癥狀無變化[13]。本研究中,抑郁癥合并OSA患者行超短期CPAP治療后抑郁程度顯著降低,可能的原因:①睡眠碎片化和睡眠呼吸障礙是導致OSA情感變化的部分原因,患者通常會有主觀的抱怨,比如睡眠障礙、全身疲勞、意志和判斷能力下降、認知障礙加重和生活質量降低,這些都與抑郁癥部分癥狀重疊。因此,我們認為治療前的部分抑郁癥狀可能源于OSA,而CPAP治療改善了患者的嗜睡和認知功能,從而HAMD評分明顯下降。②抑郁情緒使患者對CPAP治療缺乏積極性或耐受性,對抑郁癥合并OSA患者抗抑郁治療可能一定程度上提高OSA治療的依從性,而CPAP治療可逆轉呼吸暫停導致的睡眠碎片化、日間過度嗜睡等生理改變,間接改善抑郁癥狀。
本研究為回顧性研究,研究過程中缺少對混雜因素的控制,結果可能有偏差。抑郁癥合并OSA患者與較差的糖脂控制和更困難的情緒管理有關。超短期CPAP治療不僅可以改善抑郁癥合并OSA患者的糖代謝紊亂,還可以提高抑郁癥的治療有效率。精神科醫生在診療過程中需關注OSA,以便于早期發現并給予CPAP干預治療,對改善臨床抑郁癥狀和其它病理狀態具有深遠影響。

