腸內營養對急性胰腺炎患者胰腺內外分泌功能和遠期預后的影響
張劍峰
急性胰腺炎是胰腺消化酶過早或不適當激活引起胰腺發生自我消化的一種炎性病變,是外科常見的急腹癥[1]。腸內營養為營養支持治療中的一種,不但能使患者得到良好的營養和能量供給,還可糾正腸道內細菌移位,調節腸道功能,改善免疫功能和預后,是近年來多種危重癥患者臨床治療方案的重要組成部分[2]。急性胰腺炎的發生發展與胰蛋白酶間存在緊密聯系,而通過腸內營養等手段可刺激胰蛋白酶的合成與分泌,故有學者猜測腸內營養在急性胰腺炎患者預后與轉歸中有積極影響[3]。本研究分析腸內營養對急性胰腺炎患者胰腺內外分泌功能和遠期預后的影響。
1 資料與方法
1.1 對象與分組 回顧性分析我院2019年4月至2020年4月收治的急性胰腺炎患者86例臨床資料。納入標準:符合《急性胰腺炎診治指南》[4]中的診斷標準;入院距發作時間≤72小時;年齡65歲及以下。排除標準:非首次發病,急性生理和慢性健康狀況Ⅱ評分>25分;合并其他重要器官嚴重疾病;對本研究所用藥物、營養液內相關物質過敏;臨床資料缺失、不真實或患者在干預期間死亡。本研究經我院醫學倫理委員會審批通過。查詢我院病歷系統,按營養支持方式不同分為觀察組與對照組,各43例。
1.2 治療方法 兩組入院后均接受常規治療。對照組在常規治療基礎上行腸外營養治療,待患者胃腸功能恢復后開展。營養液為脂肪乳(10%)/氨基酸(15)/葡萄糖(20%)注射液,并補充微量元素、氯化鉀+硫酸鎂、氯化鈉及復合磷酸氫鉀注射液等,葡萄糖 ∶ 胰島素按4 ∶ 1比例補充。營養液最大劑量40 mL/(kg·d),連續治療7天。觀察組在常規治療基礎上進行腸內營養,于患者入院48小時內在胃鏡輔助下將營養管自鼻腔置入空腸。置管后24小時內,以20 mL/h的速度注入30℃的5%葡萄糖注射液350 mL,置管后第2天改用腸內營養混懸液,若以25~30 mL/h速度開始輸注,隨后逐漸增至80~100 mL/h;以500 mL/d開始,隨后逐漸增至1 000~1 500 mL/h,連續治療7天。
1.3 觀察指標 兩組治療前后胰腺內分泌功能、營養狀況及療效,并統計抗生素使用時間、ICU治療時間、總住院時間、不良反應等。截至2021年4月,隨訪1年,以來院復查為主(個別行電話隨訪),統計患者復發及死亡情況。
1.4 療效評定標準 治愈:所有臨床癥狀基本消失,未見異常體征,尿淀粉酶恢復至正常水平,CT檢查無陽性表現;好轉:部分臨床癥狀明顯好轉,部分體征恢復正常,尿淀粉酶指標明顯下降或恢復至正常水平,CT結果見胰腺周圍積液有所減少;無效:患者病情無改善甚至加重。治療總有效率 =( 治愈例數+好轉例數)/總例數×100%。
1.5 統計學方法 應用SPSS 23.0統計學軟件處理數據。計數資料以百分率(%)表示;符合正態分布的計量資料以()表示,組內比較采用配對t檢驗,P<0.05為差異有統計學意義。
2 結果
2.1 兩組一般資料比較 觀察組:男26例,女17例;年齡(45.3±3.4)歲;誘因:暴飲暴食25例(58.1%),膽管疾病15例(34.9%),其他3例(7.0%)。對照組:男29例,女14例;年齡(45.8±3.4)歲;誘因:暴飲暴食23例(53.5%),膽管疾病16例(37.2%),其他4例(9.3%)。
2.2 兩組療效比較(表1) 觀察組治療總有效率(95.3%,41/43)高于對照組(76.7%,33/43)。

表1 兩組療效比較 [例(%)]
2.3 兩組治療前后胰腺內外分泌功能比較(表2) 治療前兩組胰島素、C肽、彈性蛋白酶-1(FE-1)接近;治療后觀察組上述指標高于對照組。治療后兩組胰島素、C肽、FE-1水平較前升高,差異均有統計學意義(t觀察組= 6.80、6.86、4.47,t對照組= 4.25、5.46、2.09,P<0.05)。
表2 兩組治療前后胰腺內外分泌功能比較 ()

表2 兩組治療前后胰腺內外分泌功能比較 ()
組 別例數胰島素(mIU/mL)C肽(ng/mL)FE-1( μg/g)治療前治療后治療前治療后治療前治療后觀察組438.4±2.312.0±2.62.0±0.52.9±0.7483.7±85.4569.0±91.6對照組438.5±2.410.7±2.41.9±0.42.5±0.6489.4±85.5529.1±90.6images/BZ_31_514_2638_543_2687.pngimages/BZ_31_1079_2639_1114_2688.pngimages/BZ_31_1649_2639_1686_2687.png
2.4 兩組治療前后營養狀態比較(表3) 治療前兩組血清總蛋白、白蛋白、前白蛋白水平接近;治療后觀察組上述指標水平均高于對照組。治療后兩組血清總蛋白、白蛋白、前白蛋白水平較前升高,差異均有統計學意義(t觀察組= 7.63、9.88、7.61,t對照組= 4.42、4.43、3.82,P<0.01)。

表3 兩組治療前后營養狀態比較 (mg/L,)
2.5 兩組臨床指標及遠期預后比較 觀察組抗生素使用時間、ICU治療時間、住院時間均短于對照組,見表4。治療期間不良反應:觀察組發生2例(4.7%),其中腹瀉、高血糖各1例;對照組發生8例(18.6%),其中高血糖、低血糖、置管出血各2例,中心靜脈導管感染、肝酶譜升高各1例。隨訪1年后,觀察組復發1例(2.4%,1/41),死亡1例(2.3%,1/43);對照組復發6例(18.2%,6/33),死亡2例(4.7%,2/43)。
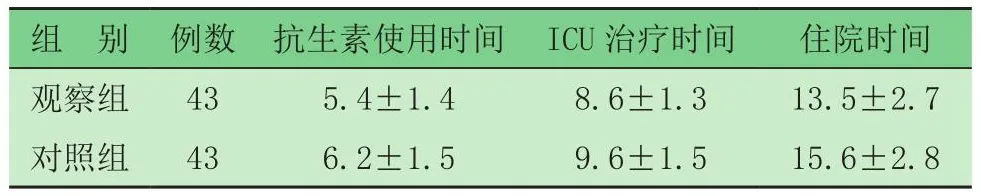
表4 兩組臨床指標比較 (d,)
3 討論
隨著診療技術的發展,急性胰腺炎患者臨床死亡率雖有所降低,但仍是臨床較兇險的重癥之一。胰腺具有內外分泌功能,發生急性胰腺炎時由于其低供血和壞死等原因,可引起胰腺外分泌功能不全。同時,隨著病情加重,胰島細胞受到嚴重破壞,胰腺內分泌激素水平驟降,故急性胰腺炎患者常伴有內分泌功能不足。鑒于胰腺內外分泌功能障礙可影響患者預后,及時采取干預有重要意義。營養支持雖不具有單獨改善急性胰腺炎病理機制的作用,但能最大限度滿足機體對營養的需求。同時,經胃腸管行腸內營養可刺激分泌消化液及胃腸激素,保證營養物質的消化和吸收,進而提高機體免疫力。本文結果顯示,觀察組治療總有效率高于對照組。
胰島素是胰島β細胞的主要分泌物質,C肽則是胰島β細胞中胰島素前體物質胰島素原經酶切后的產物,而FE-1與胰腺外分泌功能有顯著相關性[5]。本文結果顯示,治療后觀察組胰島素、C肽、FE-1水平高于對照組。進一步分析其原因,腸內營養可減輕患者胰腺局部癥狀,延緩胰腺組織感染后壞死進程。
營養狀態是決定急性胰腺炎患者預后的關鍵,然而多數患者早期即存在不同程度胃腸道癥狀,隨著病情的發展可導致腸道屏障功能受損,甚至誘發鄰近器官功能障礙,造成營養不良,嚴重影響預后,故開展營養支持十分重要[6]。盡管腸外營養可為急性胰腺炎患者提供基礎熱量及氮量,并抑制消化液分泌,但長期不間斷進行腸外營養亦存在以下缺陷:① 易誘發中心靜脈導管感染、膽汁淤積等;② 長時間禁食會使患者小腸黏膜由指狀絨毛變成葉狀絨毛,繼而加重腸屏障功能異常及細菌位移,增加感染機會[7]。宋春芬[8]認為,腸內營養能夠縮短胃腸道黏膜空虛狀態時間,并促進營養物質的吸收與消化。杜成淦[9]研究表明,給予腸內營養支持的急性胰腺炎患者營養狀態較進行腸外營養患者要高。本文結果顯示,治療后觀察組血清總蛋白、白蛋白、前白蛋白水平均高于對照組。
崔海伶等[10]研究發現,接受腸內營養患者的癥狀緩解時間、治療時間等均顯著短于接受腸外營養患者。本文結果與之相似。此外,觀察組不良反應發生率低于對照組。值得注意的是,腸內營養可促進膽囊收縮及胃蠕動,恢復消化系統各臟器內正常血流,進而保護內臟功能,這對減少患者遠期復發有積極影響。本文結果顯示,觀察組1年復發率低于對照組。
綜上所述,與腸外營養相比,腸內營養更有助于改善急性胰腺炎患者胰腺內外分泌功能和營養狀態,縮短治療時間,降低遠期復發率。

