腹腔鏡子宮肌瘤剔除術和傳統開腹術治療子宮肌瘤的有效性及安全性分析
承莉,程曉偉
常州市腫瘤醫院婦產科,江蘇常州 213001
子宮肌瘤是指發生在女性子宮內壁的良性腫瘤,也被稱為子宮肌腺癥、子宮纖維瘤或子宮平滑肌瘤。它由子宮平滑肌細胞增生形成,通常生長在子宮壁的肌層中。子宮肌瘤的大小、數量和生長速度可以因個體差異而有所不同[1-2]。子宮肌瘤很常見,大多數女性在生育期間會出現這種病變,尤其是>40 歲的女性。雖然多數子宮肌瘤是良性的,但在少數情況下可能會發展為惡性腫瘤。子宮肌瘤的癥狀通常包括月經不規則、異常和過長的經期、異常陰道出血、盆腔疼痛、壓迫膀胱和直腸引起排尿頻繁或便秘等[3-4]。有些患者可能沒有任何癥狀,而是通過婦科檢查或超聲波掃描等方法被發現。常見的治療方法包括觀察、藥物治療、手術切除肌瘤或子宮摘除等。目前,傳統開腹手術在治療子宮肌瘤方面存在著較大的局限性。隨著醫療技術的不斷進步,現代醫學已經提供了更先進、更溫和的治療選擇,如腹腔鏡手術、子宮動脈栓塞術等,這些治療方法相對創傷小、恢復快,被廣泛應用[5-6]。本研究選取2020 年1 月—2023 年8 月常州市腫瘤醫院收治的80 例子宮肌瘤為研究對象,就運用腹腔鏡子宮肌瘤剔除術方案與傳統開腹術方案實施治療效果與安全性情況加以對比,現報道如下。
1 資料與方法
1.1 一般資料
選取本院收治的80 例子宮肌瘤患者為研究對象,按照隨機數表法分組,每組40 例。觀察組年齡23~41 歲,平均(34.22±2.93)歲;肌瘤直徑4~11 cm,平均(6.03±1.03)cm。對照組年齡24~43 歲,平均(34.17±2.85)歲;肌瘤直徑4~12 cm,平均(6.05±1.11)cm。兩組一般資料比較,差異無統計學意義(P>0.05),具有可比性。本研究通過醫院醫學倫理委員會批準。
1.2 納入與排除標準
納入標準:①經開展超聲影像學檢查對病情確診,具手術指征;②具自主溝通條件;③知情同意,臨床資料齊全。
排除標準:①合并生殖系統感染者;②合并出血性疾病者。
1.3 方法
對照組:本組針對所涉患者運用傳統開腹術式。術前安排3 h 禁食,協助以平臥位,開展連續硬膜外麻木,結合實際狀況于下腹區域取正中切口,或在恥骨聯合上區域取橫切口,切口8~10 cm,盆腔有效暴露后,肉眼對子宮肌瘤數量、大小、部位、血液供應情況加以探查,在肌壁和腫瘤交界值,結合患者情況,取適量縮宮素運用,后剔除子宮肌瘤,止血,逐層完成縫合操作。
觀察組:本組運用腹腔鏡子宮肌瘤剔除術方案。在開展手術前,施以氣管插管麻醉,選取膀胱截石位,于肚臍正中位置,選取一10 cm 創口,注入二氧化碳,構建人工氣腹,壓力在12~14 mmHg,后放置套管針。于左右可取一小孔,分別置入直徑為5 mm、20 mm 套管針。同時,于臍左下方2 cm 區域取一小孔,放置5 mm 套管針。將3~5 U 垂體后葉素注入肌瘤、肌壁相交處,應用單機電凝鉤對肌瘤假包膜行切開操作,至有效暴露肌瘤表層。應用無菌消毒鉗牽拉、旋轉肌瘤,切斷蒂部,將旋切器置入子宮肌瘤內,行粉碎操作,并經套管取出,愈合創口,關閉腹腔,結束手術,術后常規行感染預防。
1.4 觀察指標
對比兩組手術指標。包括術中出血量、手術時間、術后排氣時間、住院時間。
對比兩組卵巢功能檢測值。即在治療工作開展前后,對尿促卵泡激素(follicle stimulating hormone, FSH),雌二醇(estradiol, E2)、黃體生成素(luteinizing hormone, LH)測定并比較。
對比兩組炎性因子、疼痛應激指標SP(pain score, SP)。即在治療前后,對兩組炎性因子即腫瘤壞死因子-α(tumor necrosis factor-alpha, TNF-α)和SP 檢測并比較。
對比兩組生活質量。即在治療工作開展前后,依托SF-36 量表(Short Form-36 Health Survey, SF-36)對生活質量加以評估,包括生理功能、心理功能、社會功能、物質生活4 個項目。
對比兩組并發癥。包括切口感染、腸梗阻、盆腔粘連等。
1.5 統計方法
依托SPSS 22.0 統計學軟件處理數據,組間計量資料符合正態分布,以()表述,進行t檢驗;組間計數資料以例數(n)和率(%)表述,進行χ2檢驗,P<0.05 為差異有統計學意義。
2 結果
2.1 兩組患者手術指標對比
觀察組術中出血量、手術時間、術后排氣時間、住院時間均優于對照組,差異有統計學意義(P<0.05)。見表1。
表1 兩組患者手術指標對比()

表1 兩組患者手術指標對比()
?
2.2 兩組患者卵巢功能指標水平對比
兩組在術前,經對卵巢功能指標即FSH、E2、LH開展測定工作,比較差異無統計學意義(P>0.05);在術后1 個月,FSH、LH 均呈上升趨勢,E2 均呈降低趨勢,但相較對照組,觀察組FSH、LH 水平升高、E2水平降低,差異有統計學意義(P<0.05)。見表2。
表2 兩組患者卵巢功能指標水平對比()
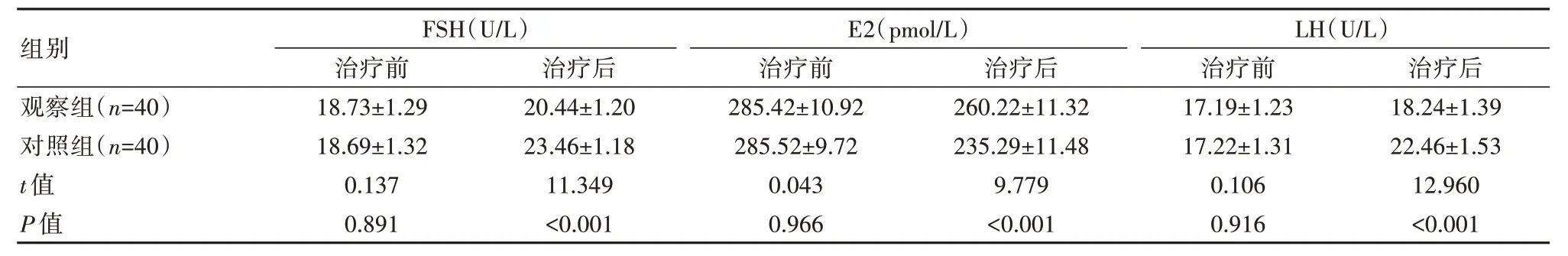
表2 兩組患者卵巢功能指標水平對比()
?
2.3 兩組患者炎性因子、SP 對比
兩組在術前,經對炎性因子及SP 比較,差異無統計學意義(P>0.05);在術后,炎性因子均有降低,SP 均有上升,觀察組各指標水平均低于對照組,差異有統計學意義(P<0.05)。見表3。
表3 兩組患者炎性因子、SP 對比()

表3 兩組患者炎性因子、SP 對比()
?
2.4 兩組患者生活質量對比
治療前,兩組生活質量評分比較,差異無統計學意義(P>0.05);治療后各分值均上升,且與對照組比較,觀察組生活質量評分更高,差異有統計學意義(P<0.05)。見表4。
表4 兩組患者生活質量對比[(),分]

表4 兩組患者生活質量對比[(),分]
?
續表4
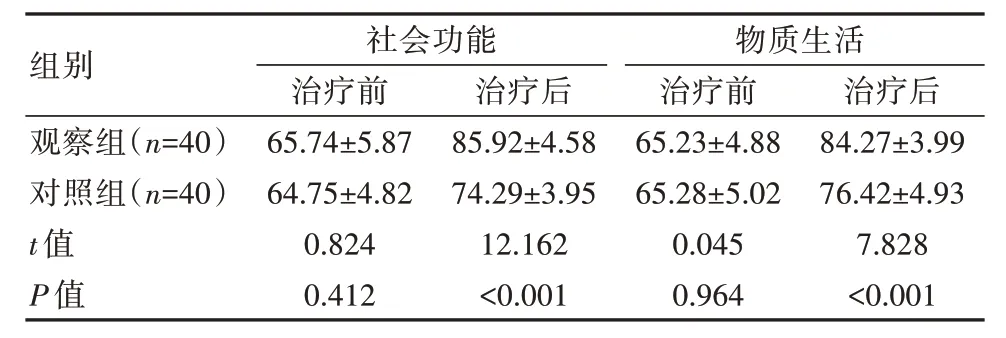
表4 兩組患者生活質量對比[(),分]
?
2.5 兩組患者并發癥發生率對比
觀察組并發癥總發生率低于對照組,差異有統計學意義(P<0.05)。見表5。
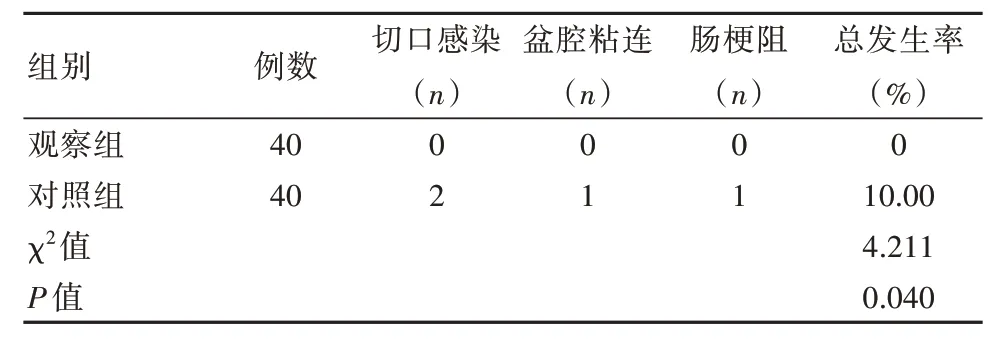
表5 兩組患者并發癥發生率對比
3 討論
傳統開腹手術是治療子宮肌瘤的一種方法,但其存在一些不足之處如創傷大,傳統開腹手術需要進行較大的剖腹切口,導致創面較大,可能會引起術后疤痕增生和感染等并發癥;術后恢復慢,傳統開腹手術后需要較長時間的恢復期,患者需要住院觀察,術后需要較長時間才能完全康復,延長了患者的住院時間和恢復時間;疼痛程度高,由于手術創傷較大,術后疼痛程度相對較高,需要使用較強的鎮痛藥物。
腹腔鏡子宮肌瘤剔除術是一種通過腹腔鏡技術實施的手術方法,用于治療子宮肌瘤。在這種手術中,醫生使用腹腔鏡等微創工具通過小的腹部切口或腹腔內的自然孔道進入腹腔,從而剔除或切除子宮內的肌瘤。腹腔鏡子宮肌瘤剔除術:①需要給予患者全身麻醉;②在腹部或臍部進行小切口,導入氣體擴張腹腔提供更好的可視化空間[7-8]:③醫生將腹腔鏡插入切口,利用其高清攝像系統觀察子宮肌瘤的位置、大小和數量:④通過其他小切口或腹腔內的自然孔道導入手術器械,通過剔除、切割或離斷的方式,將子宮內的肌瘤進行處理并取出:⑤將切口或孔道進行縫合或處理,術畢。腹腔鏡子宮肌瘤剔除術的微創性質使得患者受傷和疼痛較小,術后康復較快,并利于保留子宮功能[9-10]。
腹腔鏡子宮肌瘤剔除術在治療子宮肌瘤方面具有以下優勢,具體為:①減少創傷。相比傳統開腹手術,腹腔鏡手術通過小的腹部切口進行操作減少了患者的創傷,術后疼痛明顯減輕,恢復時間縮短,更快出院,提高了患者的生活質量[11-12]。結合本研究結果,觀察組術中出血量、手術時間、術后排氣時間、住院時間優于對照組(P<0.05)。兩組在術前,對炎性因子及SP 比較,差異無統計學意義(P>0.05);在術后,炎性因子均有降低,SP 均有上升,觀察組值均居于更低水平(P<0.05)。②保留子宮功能。腹腔鏡手術可以精確地切除子宮肌瘤,又盡量保留子宮,適用于希望保留生育功能的女性患者,對于年輕女性而言尤為重要,故對生殖系統構成的干擾較小[13-14]。本研究中,兩組在術前,經對卵巢功能指標即FSH、E2、LH 水平比較,差異無統計學意義(P>0.05);在術后1 個月,FSH、LH 均呈上升顯示,E2 均呈降低顯示,但相較對照組,觀察組所呈現的上升、降低程度更小(P<0.05)。③較低的術后并發癥發生率。腹腔鏡手術具有較低的術后并發癥率,如感染、出血等,并且能夠減少術后粘連形成的風險。本研究中,觀察組切口感染、腸梗阻等并發癥發生率為0,相較對照組更低(P<0.05)。孫靜[15]在其研究中顯示,觀察組應用腹腔鏡子宮肌瘤剔除術,不良反應率為7.25%,相較對照組的28.00%更低(P<0.05)。④精確和全面的治療。腹腔鏡手術通過高清攝像系統實現了顯微視野和立體視覺,醫生能夠精確地觀察和操作,減少對健康組織的損傷,保證了治療的全面性和有效性[16]。⑤麻醉風險較低。手術相比開腹手術所需的麻醉量較小,麻醉的風險也較低,增加了手術的安全性。⑥較高的患者滿意度。腹腔鏡手術恢復較快,創傷小,出院早,較低的發病率以及完整的子宮保留給患者帶來了較高的滿意,為生活質量的提升提供了保障[17-18]。結合本研究結果顯示,治療后,觀察組的生活質量評分高于對照組(P<0.05)。值得注意的是,雖然腹腔鏡子宮肌瘤剔除術具有諸多優勢,但具體的治療方法仍需根據患者的具體情況和醫生的專業意見決策。此外,手術后需要適當休息,避免過度勞累和劇烈活動,幫助身體恢復。術后應維持良好的飲食習慣,多攝入富含蛋白質、維生素和礦物質的食物,避免油膩和刺激性食物,有利于傷口愈合和身體康復。
綜上所述,針對臨床收治的子宮肌瘤患者,運用腹腔鏡子宮肌瘤剔除術方案,相較傳統開腹術式,可提高手術實施質量,促進卵巢功能恢復,降低炎性反應程度,減輕疼痛應激水平,提升生活質量,確保臨床安全性,開展價值十分突出。

