IIIa期非小細胞肺癌術后生存分析
劉慧慧 徐燕 王孟昭 胡克 馬滿姣 鐘巍 張力 趙靜 李龍蕓 王華竹
肺癌是目前世界范圍內發病率和死亡率最高的惡性腫瘤,非小細胞肺癌(non-small cell lung cancer, NSCLC)占全部肺癌的80%。其中約1/3的患者在最初診斷時已處于局部晚期(IIIa期/IIIb期),對于可以手術切除的IIIa期NSCLC患者,手術仍是其治療方式之一;也有部分患者術后病理才確定縱隔淋巴結轉移。這些患者術后生存情況的影響因素越來越受到人們的關注。因此,我們對2002年3月-2012年10月在北京協和醫院胸外科進行手術切除且病理確診為IIIa期NSCLC的151例患者進行統計分析,為進一步判斷其預后影響因素提供依據。
1 對象與方法
1.1 研究對象 2002年3月-2012年10月于北京協和醫院就診的NSCLC患者151例。所有患者均符合以下條件:①術前通過胸腹增強CT、全身骨ECT、頭部增強MRI等檢查排除遠處轉移;②接受了肺癌根治術(肺葉切除或全肺切除+縱隔淋巴結清掃術);③術后病理為NSCLC,病理分期為IIIa期;④年齡18周歲以上;⑤體能狀態ECOG評分0分-2分;⑥無嚴重的心、肝、腎和造血系統等疾病;⑦規律隨訪,病歷資料完整。
1.2 研究方法 回顧性分析151例IIIa期NSCLC患者的病歷資料。包括患者的性別、年齡、吸煙情況、ECOG評分、腫瘤史、腫瘤家族史、病理分型、分化程度、TNM分期、治療方案、進展及生存情況。151例患者按照N分期的不同又可分為T4N0/T3-4N1M0期和T1-3N2M0期兩組。在單因素分析中分析性別、年齡、吸煙情況、腫瘤史、腫瘤家族史、ECOG評分、病理分期(tumornode-metastasis, TNM)、病理類型、分化程度、術后輔助化療或放療、手術方式、腫瘤最大徑、縱隔淋巴結陽性數及隆突下淋巴結是否陽性對IIIa期NSCLC手術患者OS和PFS的影響;在多因素分析中分析性別、年齡、吸煙情況、腫瘤史、腫瘤家族史、ECOG評分、病理分期(TNM)、病理類型、分化程度、術后輔助化療或放療對IIIa期NSCLC手術患者OS和PFS的影響。以門診或電話形式隨訪。隨訪時間至患者死亡或2013年4月15日截止,時間以月表示。
1.3 觀察指標 總生存期(overall survival, OS)定義為患者從病理確診日期開始至死亡或末次隨診的時間(月)。無進展生存期(progression-free survival, PFS)定義為患者從病理確診日期開始至疾病進展或疾病尚未進展的末次隨診時間(月)。
1.4 統計學分析 統計學分析采用SPSS 18.0軟件。利用Kaplan-Meier方法比較OS和PFS,進行生存期影響因素的單因素分析,并繪制生存曲線,生存曲線無交叉時采用Log-rank檢驗,有交叉時采用Tarone-Ware檢驗。采用Cox比例風險模型進行多因素分析。以P<0.05認為差異有統計學意義。
2 結果
2.1 一般情況 151例IIIa期NSCLC手術患者的一般臨床特征見表1。
2.2 治療情況 151例患者的手術方式主要有兩種,肺葉切除+縱隔淋巴結清掃術者138例,全肺切除+縱隔淋巴結清掃術者13例。術后輔助化療者共102例,多采用鉑類為主的聯合化療方案,除7例在外院化療用藥方案不詳外,化療方案明確的95例患者中采用鉑類為主聯合化療方案的占95.8%(91/95)。聯合化療藥包括吉西他濱(31例)、長春瑞濱(18例)、紫杉醇(18例)、多西紫杉醇(13例)、培美曲塞(5例)、VP-16(4例)、長春地辛+絲裂霉素(1例)和5-Fu(1例)。非鉑類化療方案包括1例單藥力比泰、1例單藥吉西他濱、1例VP-16+異環磷酰胺及1例紫杉醇+5-Fu。除6例化療周期數不詳外,其余96例患者共化療410周期,平均4.3。術后放療采用普通放療或三維適形放療(3D-CRT),照射野包括原發灶、同側肺門及相應縱隔淋巴引流區,然后改前后斜野避開脊髓局部加量照射,部分行雙側鎖骨上區補量照射。采用常規分割,1.8 Gy/次-2 Gy/次,1次/1天,5次/周。全組151例患者中有69例行術后放療,11例放療劑量不詳,2例未按原計劃完成放療方案,其余56例放療總劑量為2,942.6 Gy,平均52.5 Gy。術后輔助化療或放療,一般于術后1個月-2個月開始進行,部分患者因身體狀況較差延遲到術后3個月-4個月進行。
根據NCCN指南,術后病理為T4N0/T3-4N1M0期的IIIa期NSCLC患者標準治療方式為術后輔助化療,T1-3N2M0期的標準治療方式為術后輔助化療+放療。本研究中IIIa期NSCLC手術患者的治療情況見圖1。
2.3 全組的OS和PFS 全組151例IIIa期NSCLC手術患者的中位OS為38.9個月,中位PFS為19.2個月。IIIa期分T4N0/T3-4N1M0期43例和T1-3N2M0期108例兩組。兩組的中位OS分別為48.7個月和38.9個月,差異無統計學意義(χ2=0.010, P=0.922);中位PFS分別為14.9個月和19.8個月,差異亦無統計學意義(χ2=0.023, P=0.880)。
2.4 OS和PFS影響因素分析
2.4.1 OS 單因素分析顯示只有術后輔助化療對IIIa期NSCLC手術患者OS的影響有統計學意義(表2)。多因素分析也顯示只有術后輔助化療使死亡風險降低了55.1%(P=0.001, HR=0.449, 95%CI: 0.276-0.731)。術后輔助化療與未輔助化療者的OS曲線見圖2。IIIa期中T1-3N2M0期的術后輔助放療者有46例,未放療者62例。兩組的中位OS分別為30.4個月和40.7個月,其差異無統計學意義(χ2=2.414, P=0.120)。

表 1 IIIa期各組患者的臨床特征Tab 1 Clinical characteristics of each group of stage IIIa
2.4.2 PFS 單因素分析顯示腫瘤家族史和腫瘤最大徑對IIIa期手術患者PFS的影響有統計學意義(表3)。其中腫瘤最大徑<4 cm者與≥4 cm者相比,PFS相差8.6個月。多因素分析顯示腫瘤家族史對PFS的影響有統計學意義,有腫瘤家族史者與無腫瘤家族史者相比進展風險增加了69.1%(P=0.039, HR=1.691, 95%CI: 1.026-2.787)。腫瘤最大徑<4 cm與≥4 cm者的PFS曲線見圖3。IIIa期中T1-3N2M0期術后放療與未放療者的中位PFS分別為21.8個月和13.0個月。兩者PFS的差異無統計學意義(χ2=2.890, P=0.089)。
3 討論
手術雖然是I期或II期NSCLC患者的標準治療方式,但由于NSCLC在早期就有全身播散的傾向,故最初確診時有50%以上的病例已不適于接受手術治療。對于可以手術切除的IIIa期NSCLC,即使是完全切除,其術后復發及死亡的風險仍然較大。有近30%的患者在術后5年內出現局部復發或區域淋巴結轉移[1]。國內一項回顧性研究[2]提示III期-N2的NSCLC患者術后的中位OS為22個月。而一項國外研究[3]報道III期NSCLC手術患者的中位OS為31個月。本研究中151例IIIa期NSCLC手術患者的中位OS為38.9個月,中位PFS為19.2個月,與國外研究報道相仿。IIIa期中的T4N0/T3-4N1M0期和T1-3N2M0期的中位OS分別為48.7個月和38.9個月,中位PFS分別為14.9個月和19.8個月。兩者的OS和PFS均無統計學差異(P>0.05)。與目前2011年國際抗癌聯盟修訂后的肺癌國際分期IIIa期包括T4N0/T3-4N1M0、T1-3N2M0期相符。
目前,由于IIIa期NSCLC患者單純手術后較高的復發率和死亡率,國內外普遍倡導進行術后輔助治療。術后化療的作用主要是殺死已經發生的遠處微小亞臨床轉移灶,或者減少和預防發生遠處轉移。其療效已得到較多臨床研究的證實,目前已成為Ia期以上NSCLC患者術后的標準治療方式。多次隨機對照研究提示對于IIIa期NSCLC患者,術后進行以鉑類為基礎的兩藥聯合化療的生存期優于未化療的患者(P=0.015),同時IIIa-N2期NSCLC患者術后的輔助化療方案和化療療程數對其預后有明顯影響[4]。Le Chevalier[5]、Douiilard[6]等的研究結論認為IIIa期患者經過術后輔助化療后生存時間得以延長。潘泓等[7]也曾報道III期NSCLC切除術后予順鉑為主的化療,可改善長期生存,5年生存率為27.6%。本研究中單因素和多因素分析均證實了術后輔助化療的重要性,術后輔助化療者與未進行輔助化療者相比,中位OS延長了21個月。所以,對于IIIa期手術的NSCLC患者,術后應該進行輔助化療。
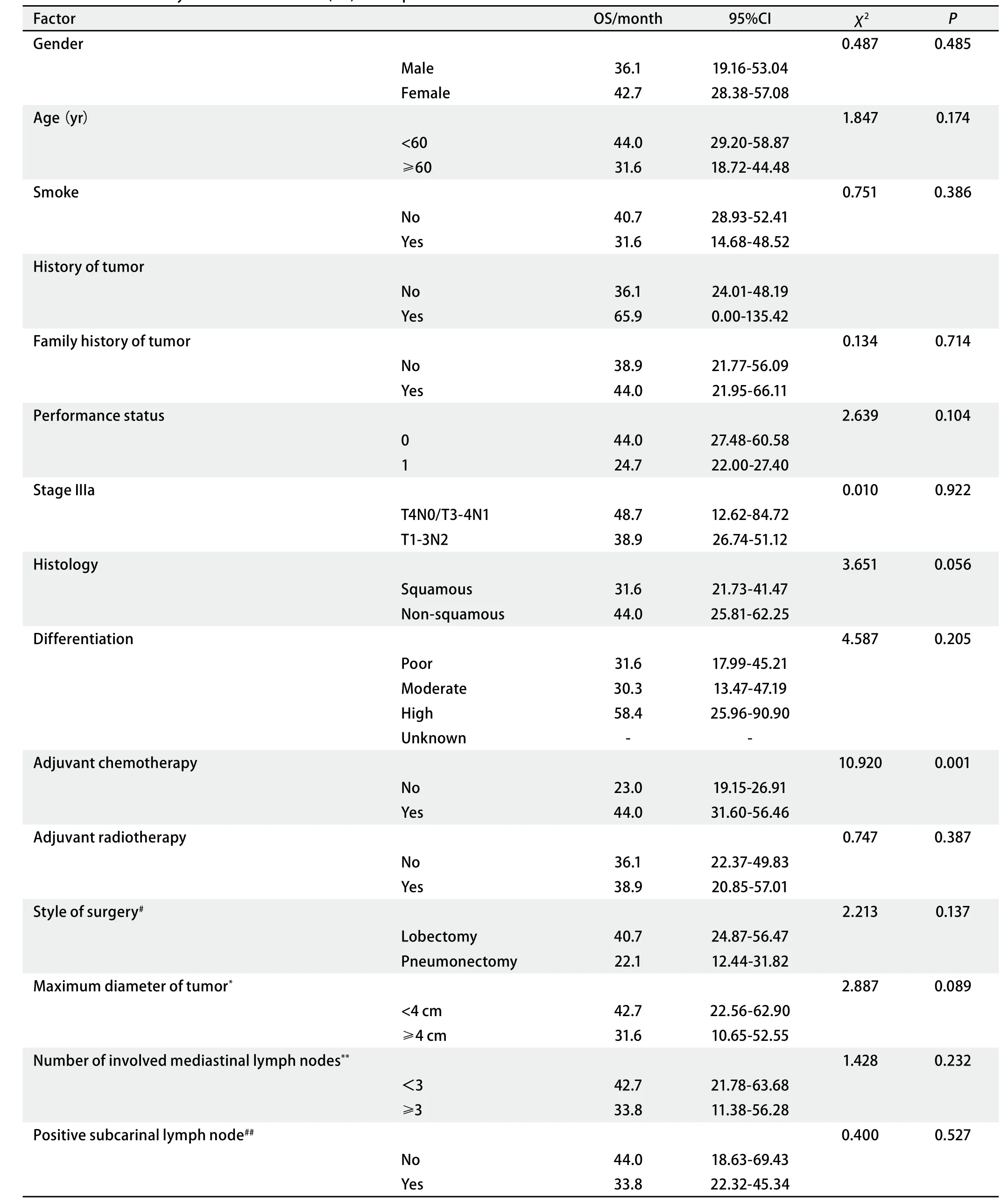
表 2 151例患者總生存的單因素分析Tab 2 Univariate analysis of overall survival (OS) of 151 patients

表 3 151例患者無進展生存期的單因素分析Tab 3 Univariate analysis of progresion free survival (PFS) of 151 patients
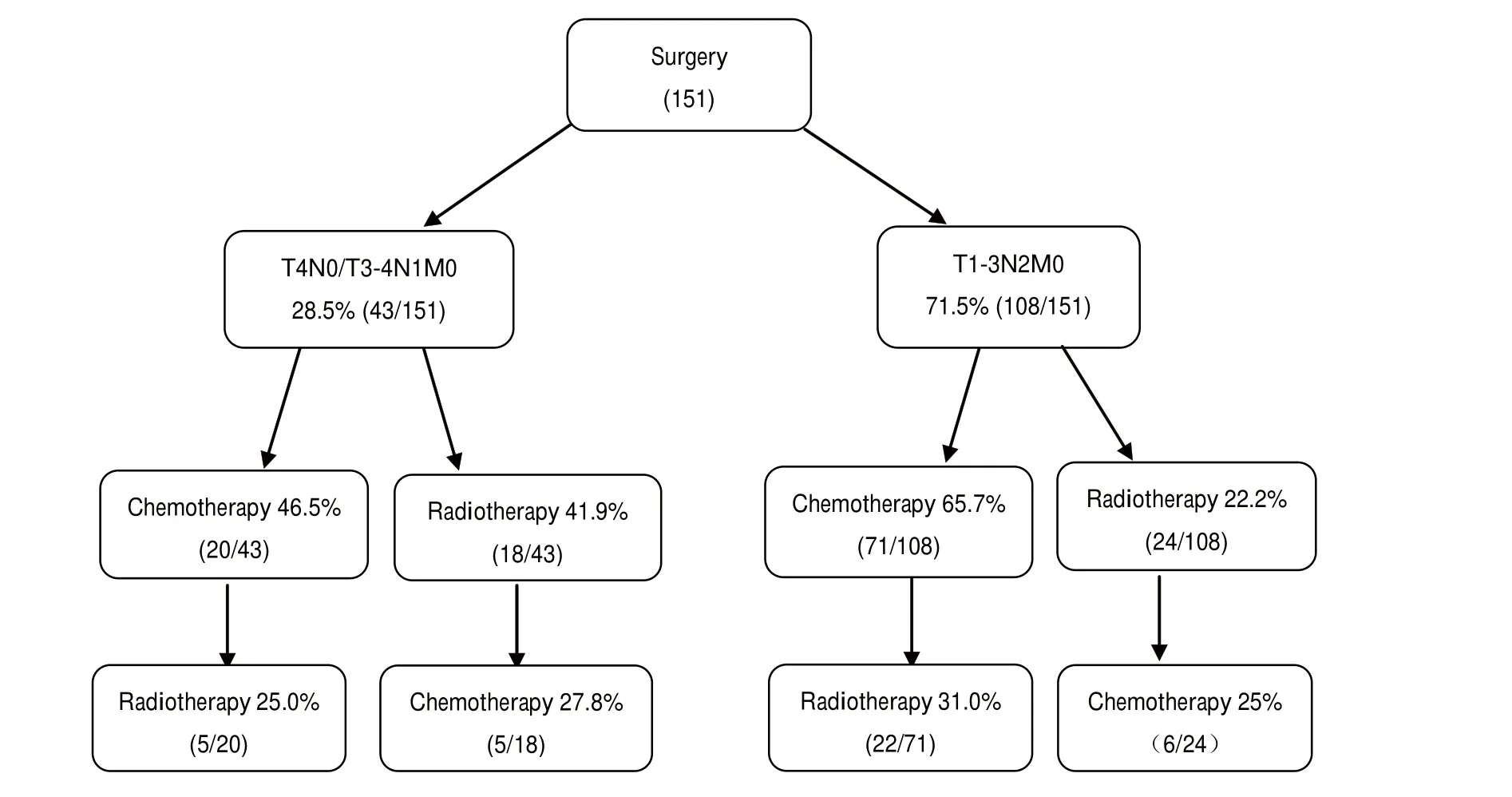
圖 1 151例患者的治療情況Fig 1 The introduction of the treatment of 151 patients

圖 2 IIIa期手術者術后有無輔助化療的OS曲線Fig 2 Overall survival (OS) curves of stage IIIa surgical patients with or without adjuvant chemotherapy
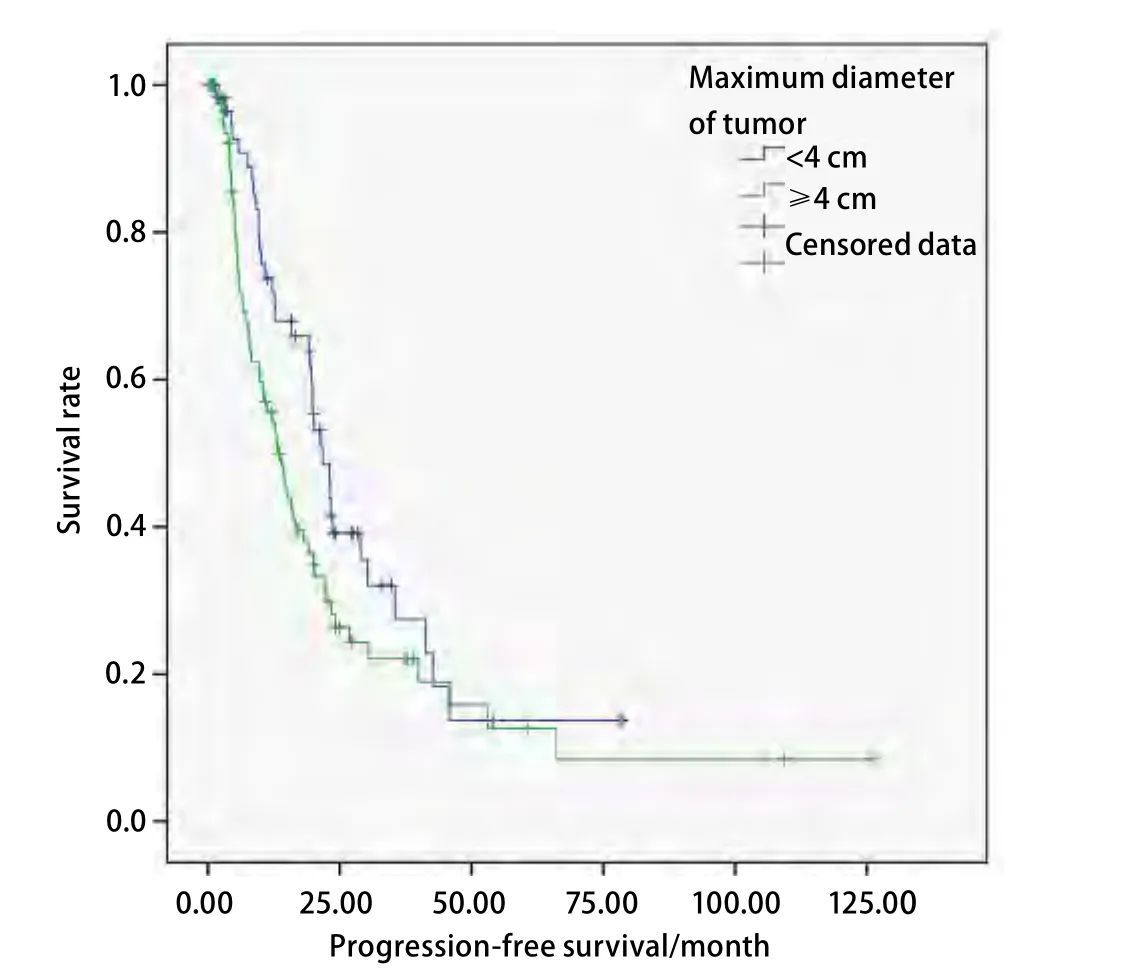
圖 3 IIIa期手術者腫瘤最大徑<4 cm和≥4 cm的PFS曲線Fig 3 Progression-free survival (PFS) curves of stage IIIa surgical patients with maximum diameter of tumor <4 cm or ≥4 cm
術后放療作為一種局部治療方式,可以殺死殘留腫瘤及局部亞臨床病灶,從而降低腫瘤復發率。所以術后放療理論上是可以改善治療效果的。但其臨床意義尚有很多爭議。目前認為III期-N2的NSCLC患者需要有計劃的進行術后輔助放化療。國外一項1998年發表隨后又被最近的一些研究更新過的meta分析[8,9]統計了11項前瞻性研究中的2,343例I期-III期NSCLC患者,結果表明術后放療對患者的生存期有負性作用,但亞組分析顯示術后放療對生存期的負性作用似乎僅局限于I期-II期的NSCLC,N2淋巴結轉移的患者進行術后放療是獲益的。最近又有幾項研究[6,10,11]證實術后放療對于手術完全切除后的N2淋巴結轉移的NSCLC患者可以延長其生存期。但Wisnivesky等[12]認為術后放療對N2淋巴結轉移的老年NSCLC患者的生存期無改善。也有研究[13]指出,對于IIIa-N2期NSCLC患者,雖然術后放療不能明顯改善患者的5年生存率,但是亞組分析表明有多站N2淋巴結轉移者進行術后輔助放療的PFS與單站N2淋巴結轉移者相比具有統計學差異。回顧國內文獻,張連民等[4]報道術后輔助放療可以延長IIIa-N2期患者的生存期,在腺癌患者中這一趨勢最為明顯。這與黃國俊等[14]的報道一致。也有大量研究[4-6]及meta分析顯示術后放療可以提高腫瘤的局部控制率,但并不增加或減少III期NSCLC的死亡風險。本研究結果顯示,不管是對于IIIa期總體還是IIIa-N2期NSCLC患者,術后輔助放療對生存期均無明顯改善作用。故術后輔助放療的價值仍有待進一步的研究證實。

