幕上自發性腦出血患者癇性發作的發生率及其相關因素分析
——來自中國國家卒中登記數據庫
李子孝,王春雪,王伊龍,李林子,趙性泉,邵曉秋,王春娟,潘岳松,王擁軍,
卒中是成人癇性發作的最常見病因之一[1]。 在我國18.8%~47.6%的卒中亞型是出血性卒中,約為西方國家的兩倍[2-3]。癇性發作或癥狀性癲癇是自發性腦出血常見的神經系統并發癥之一,發生率為2.7%~17%[4-11],并增加患者死亡和致殘風險。癇性發作多為皮層受累所致,幕上腦出血更為常見。國內關于全國范圍幕上腦出血合并癇性發作的發生率報道較少,本文利用2007-2008年中國國家卒中登記數據庫(China National Stroke Registry,CNSR)的相關數據評價非創傷性的幕上自發性腦出血患者合并癇性發作或癥狀性癲癇的發生率以及相關的危險因素。
1 對象與方法
1.1 研究對象 研究對象來自于全國基于住院患者的多中心和前瞻性CNSR。在全國132家醫院納入2007年9月~2008年8月的住院腦血管病患者[12]中的2862例幕上自發性腦出血患者。該登記研究獲得首都醫科大學附屬北京天壇醫院倫理委員會批準。所有納入該研究的研究對象及家屬簽署知情同意書。
1.2 入組標準 ①符合世界衛生組織關于腦內出血的診斷標準,均經頭顱計算機斷層掃描(computed tomography,CT)檢查證實[13];②腦出血位于幕上;③發病距入院時間在14 d之內;④依從性好,同意參加本研究。
1.3 排除標準 ①既往有癲癇病史或服用抗癲癇藥物病史;②外傷導致的腦出血;③原發性腦室內出血;④腦出血病因與腫瘤相關;⑤沒有血腫體積數據;⑦家屬不同意參加研究;⑦失訪。
1.4 研究方法
1.4.1 收集資料 人口學特征包括:年齡,性別,既往史:卒中、糖尿病、高血壓、高血脂、心房顫動、心血管疾病、吸煙、飲酒史。住院時昏迷程度評價:采用格拉斯哥昏迷量表(Glasgow Coma Scale,GCS)評分。
住院期間的主要并發癥包括:腦積水、肺炎、上消化道出血和肺栓塞。相應診斷標準如下:
腦積水:①雙側側腦室額角尖端距離>45 mm;②兩側尾狀核內緣距離>25 mm;③第Ⅲ腦室寬度>6 mm;④第Ⅳ腦室寬度>20 mm。以上標準滿足任何一項且除外原發性腦萎縮即可診斷腦積水。
肺炎:根據臨床表現、實驗室檢查、胸部X線片及痰培養確診,需有醫療記錄證實。
上消化道出血:根據嘔血、黑糞和失血性周圍循環衰竭的臨床表現,嘔吐物或黑糞隱血試驗呈強陽性,血紅蛋白濃度、紅細胞計數及血細胞比容下降的實驗室證據,可做出上消化道出血的診斷。
肺栓塞:根據臨床表現、實驗室檢查及影像檢查確診,需有相應的醫療記錄。
1.4.2 影像分析 所有患者接受非增強的頭顱CT,參數為幕上層厚9 mm,幕下4.5 mm。采用ABC/2方法測量發病第一次的頭顱CT出血的體積[14]。幕上腦內出血的位置分類如下:①僅局限于底節區;②同時累及底節區和皮層;③僅局限于皮層。同時記錄是否破入腦室。所有頭顱CT評價由分中心的一名神經放射科醫師盲法獨立完成。這些神經放射科醫師接受相應的CT評價的培訓。
1.4.3 癇性發作定義 癇性發作基于臨床癥狀診斷。根據國際癲癇聯盟的標準,癇性發作定義為發作性的中樞神經系統癥狀,可有運動受累表現和(或)伴/不伴繼發意識改變[15-16]。在入院時主管醫師詳細詢問患者和(或)家屬癇性發作癥狀情況,同時記錄住院期間所有癇性發作癥狀發生的情況。并將研究對象根據是否合并發癇性發作分為合并癇性發作組和未合并癇性發作組。
1.5 統計學分析 統計分析采用SAS軟件,版本號為9.3(SAS Institute,Cary,NC),符合正態分布的計量資料采用(s)表示,兩組間比較采用獨立樣本t檢驗;非正態分布的計量資料采用中位數和四分位數間距表示,兩組間比較采用秩和檢驗,計數資料用百分數表示,組間比較采用卡方檢驗;所有分析均為雙側檢驗,P<0.05差異有顯著性。
與癇性發作相關性因素分析采用單因素和多元Logistic回歸模型進行分別分析,在多元Logistic回歸模型中,凡是變量的Pout>0.1時,該變量則從方程中剔除。這些待分析因素包括:年齡(每增加10歲),性別,既往史:卒中、糖尿病、高血壓、高血脂、心房顫動、心血管疾病、吸煙史、GCS(每降低2分)、住院并發癥(腦積水、肺炎、上消化道出血和肺栓塞)、幕上腦內出血體積(每增加5 ml)、出血位置(僅累及皮層、累及皮層和底節區、僅為底節區)、是否破入腦室。
2 結果
2.1 研究人群 年齡中位數62.0歲(四分位間距53.0~72.0),女性1115例,占39.0%。主要的腦血管病危險因素包括高血壓(67.1%)、吸煙(37.3%)和卒中史(26.7%)。住院時GCS評分11.9±4.0。住院并發癥主要為肺炎的患者513例(17.9%),上消化道出血的患者141例(4.9%)。頭顱CT顯示血腫體積中位數14.6 ml(四分位間距6.0~30.0),535例(18.7%)患者出血僅位于皮層,860例(30.0%)患者出血破入腦室(表1)。
2.2 是否并發癇性發作患者的人口學、臨床和影像學特征 在2862例連續入組的幕上自發性腦出血患者中,133(4.6%)例患者并發癇性發作,年齡中位數64.0歲(四分位間距53.0~74.0)。與未合并癇性發作患者相比,合并癇性發作患者既往卒中史比例高(35.3% vs 26.3%,P=0.027),其他腦血管病危險因素兩組間差異無顯著性(表1)。相對于未合并癇性發作的患者而言,合并癇性發作患者住院時GCS評分較低(9.5±4.3 vs 12.0±3.9,P=0.006)。在住院并發癥方面,合并癇性發作患者多伴有腦積水(5.3% vs 1.5%,P=0.05)和肺炎(30.1% vs 17.0%,P<0.001),其他并發癥分布在兩組間分布差異無顯著性(表1)。
與未合并癇性發作的患者相比,合并癇性發作患者出血體積較大[中位數(四分位間距):18.2(10.1,39.9) vs 14.0(6.0,30.0),P<0.001],出血的部位僅限于皮層的比例較高(45.9% vs 17.4%,P<0.001)(表1)。
2.3 幕上自發性腦出血合并癇性發作的相關因素分析 在單因素Logistic分析中,與幕上自發性腦出血患者合并癇性發作相關的因素包括(表2):既往卒中史[比值比(odds ratio,OR)1.53,95%可信區間(confidence interval,CI)1.06~2.21],GCS評分降低2分(OR 1.47,95%CI 1.32~1.67),住院期間合并腦積水(OR 3.74,95%CI 1.64~8.50),肺炎(OR 2.05,95%CI 1.40~3.01),肺栓塞(OR 5.94,95%CI 1.22~28.86),底節區及皮層出血(OR 3.55,95%CI 1.99~6.32)和僅累及皮層(OR 4.80,95%CI 3.29~6.99)。
在多元Logistic分析中,與幕上自發性腦出血患者合并癇性發作獨立相關的因素包括(表3):入院時GCS評分降低(OR 1.32,95%CI 1.21~1.45)、血腫累及皮層(OR 5.82,95%CI 3.88~8.72)、合并腦積水(OR 2.73,95%CI 1.14~6.56)和合并肺炎(OR 1.65,95%CI 1.09~2.52)。

表1 幕上自發性腦出血合并或未合并癇性發作患者基線資料比較
Logistic回歸結果應表述為:在多因素Logistic分析結果顯示,患者入院時GCS評分低、血腫累及皮層、合并腦積水和合并肺炎均是幕上自發性腦出血患者伴發癇性發作的危險因素,其中入院時GCS評分降低2分,其癇性發作風險增加1.32倍(95%CI 1.21~1.45);血腫累及皮層的患者癇性發作風險是其他患者的5.82倍(95%CI 3.88~8.72);合并腦積水患者的癇性發作是其他患者的2.73倍(95%CI 1.14~6.56);合并肺炎患者的癇性發作是其他患者的1.65倍(95%CI 1.09~2.52)。
3 討論
本研究利用目前我國最大的CNSR對幕上自發性腦出血患者合并癇性發作的發生率以及相關的危險因素進行分析,結果表明4.6%患者合并癇性發作,這與國內外報道的幕上自發性腦出血患者合并癇性發作的發生率為2.7%~17%[4-11],基本一致。但是該差異較大,可能是由于不同研究間的影響因素較多,如研究的方法學差異,許多文獻采用回顧性分析,存在樣本和資料完整性的局限性;與相關的定義和時間選擇有關。新的卒中后癲癇定義為患者有一種癇性發作,這種發作與能引起癲癇持續存在的疾病(比如卒中)相關[17],并將卒中后癇性發作分為早發型癇性發作(卒中7 d內)和晚發型癇性發作(卒中7 d后)[18]。之前部分研究采用發病后30 d來定義早發型癇性發作[8],且不同研究中患者人群住院天數的差
異,可能導致報道的癇性發作的發生率存在差異。如果把癇性發作時間窗局限在卒中7 d內,整體的發生率在3.2%~6.3%。50%~70%的癇性發作出現在卒中癥狀發生后的24 h或48 h內[19-23],90%發生在前3天[7,24-27]。因此不同的觀察時間是影響癇性癥狀發生率的重要因素[28]。
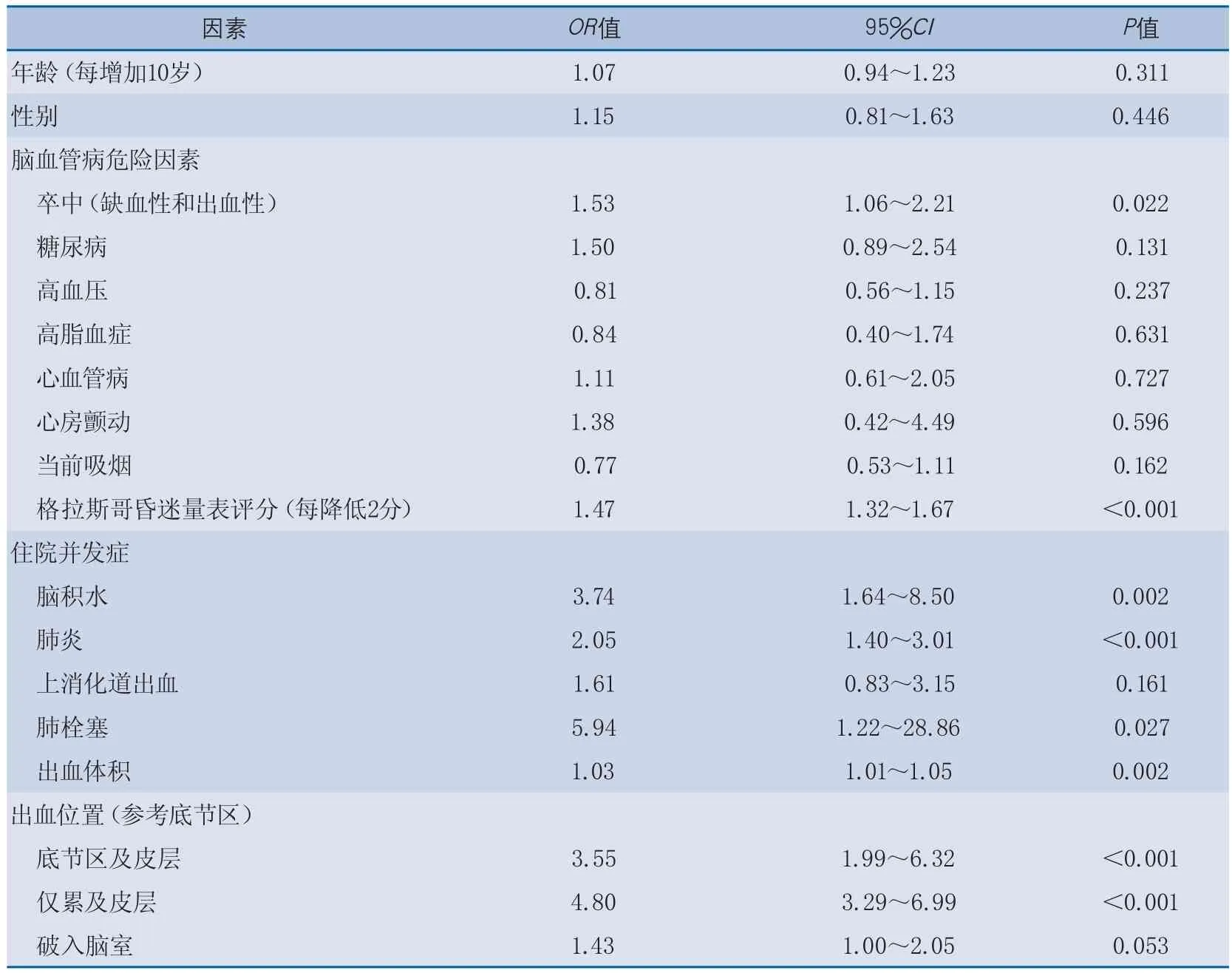
表2 幕上自發性腦出血合并癇性發作的相關因素的單因素Logistic回歸分析
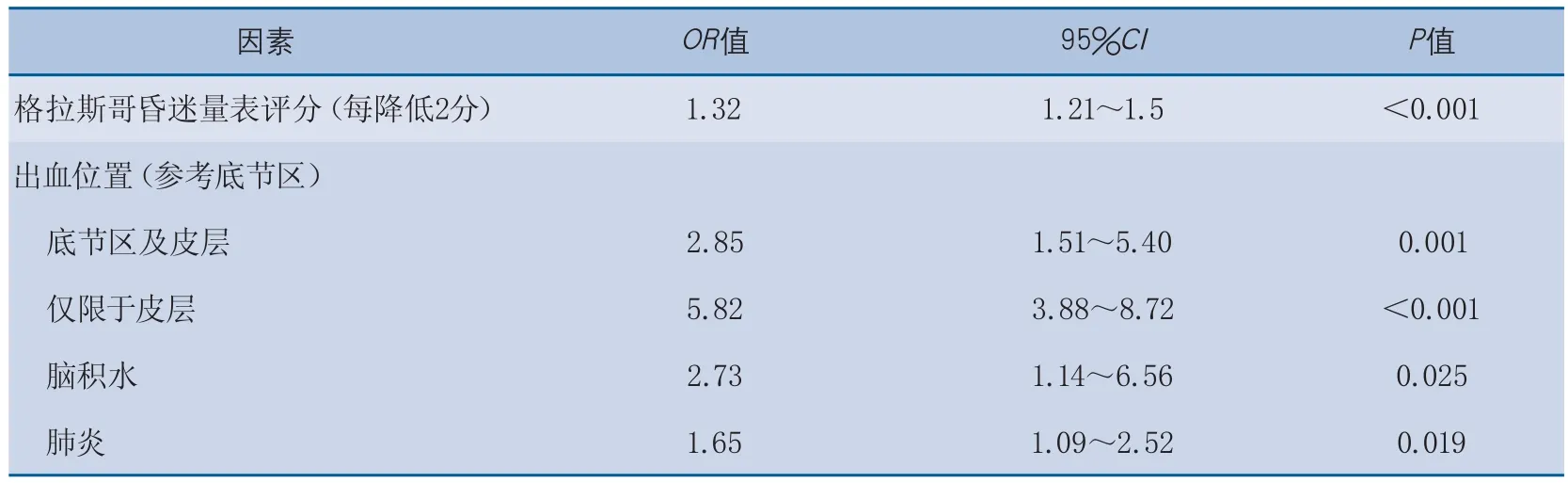
表3 幕上自發性腦出血合并癇性發作的相關因素Logistic回歸分析
本研究發現幕上自發性腦內出血患者合并癇性發作時GCS評分低即臨床意識障礙更為嚴重,入院時GCS評分降低2分,其癇性發作風險增加1.32倍。同時住院期間與腦積水、肺炎的并發癥相關。合并腦積水患者的癇性發作是其他患者的2.73倍;合并肺炎患者的癇性發作是其他患者的1.65倍。腦內出血的常見并發癥包括血腫擴大、血腫周圍水腫、血腫破入腦室繼發腦積水、癇性發作、靜脈血栓事件、肺炎等。關于CNSR的急性缺血性和出血性卒中的研究提示這些并發癥之間存在相關性[29-30]。
癇性發作時,伴發意識障礙,誤吸風險高,故住院期間吸入性肺炎的發生率高,同時肺部炎癥加重腦內缺氧和影響神經元代謝,反過來將進一步影響神經功能[16,30]。腦積水患者繼發皮層受累,這些也將進一步影響癇性發作[31]。但在本研究中雖然發現癇性發作、肺炎和腦積水并發癥存在相關,由于本研究為觀察性研究,且未記錄癇性發作和臨床并發癥的具體起始時間,無法說明兩者之間存在明確的因果相關性。
2011年的一篇文獻報道,在522例腦內出血的隊列預后研究發現與早期癇性發作相關的危險因素僅為皮層受累,與出血未累及皮層的相比風險高2.06倍[10]。本研究亦發現幕上腦出血累及皮層是癇性發作的獨立因素,這與既往的研究結果基本一致[4,10,21,28,32-33]。出現上述結果能是由于與早期腦出血占位效應累及皮層神經元導致機械刺激、代謝障礙和神經元一過性去極化等密切相關[7]。電生理研究提示鄰近皮層病變的自發突觸發電可能性更大,提高了鄰近皮層病變神經元對突觸刺激的興奮性[28]。
有些研究認為年齡(65歲以下)與腦出血后癇性發作相關,年齡越小癇性發作可能性大[28],可能是由于年輕患者存活率高相關且與年輕人相比,老年人腦出血后意識障礙更為多見,臨床癥狀性癇性發作的識別存在困難有關。但是本研究未發現年齡是癇性發作的重要因素。
本研究存在一定的局限性。首先,未收錄相關腦電圖的結果,存在低估癇性發作的可能,因為許多亞臨床的癇性發作需要通過連續的腦電圖監測方可捕捉到[24-25,34]。同時發病時的癇性癥狀和住院期間的癇性發作主要是由家屬等看護人員根據患者癥狀進行記錄,存在記錄信息缺失或一些非癇性發作的癥狀被記錄等現象。其次,研究沒有記錄患者癇性發作的類型、頻率、住院期間是否使用抗癲癇藥物。第三,在評價癇性發作的相關因素時,存在部分可能與癇性發作相關的因素沒有記錄,調整變量不充分等情況。
盡管本研究有一定的局限性,但是該研究來自國家最大的卒中登記數據庫,覆蓋全國132家醫院,研究的樣本量超過2500例,具有較好的代表性。研究的結果對于幕上自發性腦內出血合并癇性發作有一定的臨床參考價值。首先,本研究發現腦出血后并發癇性發作是較為常見的神經系統并發癥,需要在臨床實踐中給予關注,且癇性發作與患者合并腦積水和肺炎的發生存在相關性,同時部分研究認為癇性發作是患者死亡等不良預后的危險因素[33,35]。第二,本研究支持需要對腦出血后出現癇性發作是否給予抗癲癇藥物治療進行研究,因為臨床實踐中尤其是出現累及皮層病灶時,預防性使用抗癲癇藥物較為常見。腦出血累及皮層的患者癇性發生風險高,同時根據新的癥狀性癲癇的定義,即臨床出現一次癇性發作,而腦實質內存在與這次發作可解釋的持續性病灶[17],且近期研究提示早期癇性發作是預測患者晚期癇性發作的重要因素[28]。因此對于累及皮層的腦出血,是否預防性的抗癲癇藥物治療,值得對此開展隨機對照臨床研究,以解決臨床實踐中存在的困惑。
1 Annegers JF, Hauser WA, Lee JR, et al.Incidence of acute symptomatic seizures in Rochester, Minnesota, 1935-1984[J]. Epilepsia,1995, 36:327-333.
2 Tsai CF, Thomas B, Sudlow CL. Epidemiology of stroke and its subtypes in Chinese vs White populations:A systematic review[J]. Neurology,2013, 81:264-272.
3 Liu M, Wu B, Wang WZ, et al. Stroke in China:Epidemiology, prevention, and management strategies[J]. Lancet Neurol, 2007,6:456-464.
4 Yang TM, Lin WC, Chang WN, et al. Predictors and outcome of seizures after spontaneous intracerebral hemorrhage. Clinical article[J].J Neurosurg, 2009, 111:87-93.
5 Berger AR, Lipton RB, Lesser ML, et al.Early seizures following intracerebral hemorrhage:Implications for therapy[J].Neurology, 1988, 38:1363-1365.
6 Sung CY, Chu NS. Epileptic seizures in intracerebral haemorrhage[J]. J Neurol Neurosurg Psychiatry, 1989, 52:1273-1276.
7 Bladin CF, Alexandrov AV, Bellavance A, et al. Seizures after stroke:A prospective multicenter study[J]. Arch Neurol, 2000,57:1617-1622.
8 Passero S, Rocchi R, Rossi S, et al.Seizures after spontaneous supratentorial intracerebral hemorrhage[J]. Epilepsia, 2002,43:1175-1180.
9 Srinivasan S, Shin H, Chou SH, et al.Seizures and antiepileptic drugs in patients with spontaneous intracerebral hemorrhages[J].Seizure, 2013, 22:512-516.
10 De Herdt V, Dumont F, Hénon H, et al. Early seizures in intracerebral hemorrhage:Incidence, associated factors, and outcome[J]. Neurology, 2011, 77:1794-1800.
11 Hamidou B, Aboa-Eboulé C, Durier J, et al.Prognostic value of early epileptic seizures on mortality and functional disability in acute stroke:The Dijon Stroke Registry (1985-2010)[J]. J Neurol, 2013, 260:1043-1051.
12 Wang Y, Cui L, Ji X, et al. The China National Stroke Registry for patients with acute cerebrovascular events:Design, rationale, and baseline patient characteristics[J]. Int J Stroke, 2011, 6:355-361.
13 No authors listed. Stroke--1989.Recommendations on stroke prevention,diagnosis, and therapy. Report of the WHO task force on stroke and other cerebrovascular disorders[J]. Stroke, 1989,20:1407-1431.
14 Kothari RU, Brott T, Broderick JP, et al. The ABCs of measuring intracerebral hemorrhage volumes[J]. Stroke, 1996, 27:1304-1305.
15 Fisher RS, van Emde Boas W, Blume W, et al.Epileptic seizures and epilepsy:Definitions proposed by the International League Against Epilepsy and the International Bureau for Epilepsy[J]. Epilepsia, 2005, 46:470-472.
16 Huang CW, Saposnik G, Fang J, et al.Influence of seizures on stroke outcomes:A large multicenter study[J]. Neurology, 2014,82:768-776.
17 Panayiotopoulos CP. The new ILAE report on terminology and concepts for organization of epileptic seizures:A clinician's critical view and contribution[J]. Epilepsia, 2011, 52:2155-2160.
18 No authors listed. Guidelines for epidemiologic studies on epilepsy. Commission on Epidemiology and Prognosis, International League Against Epilepsy[J]. Epilepsia, 1993,34:592-596.
19 Procaccianti G, Zaniboni A, Rondelli F, et al. Seizures in acute stroke:Incidence, risk factors and prognosis[J]. Neuroepidemiology,2012, 39:45-50.
20 Labovitz DL, Hauser WA, Sacco RL. Prevalence and predictors of early seizure and status epilepticus after first stroke[J]. Neurology,2001, 57:200-206.
21 Beghi E, D'Alessandro R, Beretta S, et al.Incidence and predictors of acute symptomatic seizures after stroke[J]. Neurology, 2011,77:1785-1793.
22 鄭程才, 包怡心, 涂東佩, 等. 卒中后早發性癇性發作28例臨床病例特點分析[J]. 中國卒中雜志, 2013, 10:791-794.
23 Conrad J, Pawlowski M, Dogan M, et al. Seizures after cerebrovascular events:Risk factors and clinical features[J]. Seizure, 2013, 22:275-282.
24 Claassen J, Jetté N, Chum F, et al.Electrographic seizures and periodic discharges after intracerebral hemorrhage[J]. Neurology,2007, 69:1356-1365.
25 Vespa PM, O'Phelan K, Shah M, et al. Acute seizures after intracerebral hemorrhage:A factor in progressive midline shift and outcome[J].Neurology, 2003, 60:1441-1446.
26 Faught E, Peters D, Bartolucci A, et al. Seizures after primary intracerebral hemorrhage[J].Neurology, 1989, 39:1089-1093.
27 Qureshi AI, Mendelow AD, Hanley DF. Intracerebral haemorrhage[J]. Lancet, 2009, 373:1632-1644.
28 Haapaniemi E, Strbian D, Rossi C, et al. The CAVE score for predicting late seizures after intracerebral hemorrhage[J]. Stroke, 2014,45:1971-1976.
29 Balami JS, Buchan AM. Complications of intracerebral haemorrhage[J]. Lancet Neurol,2012, 11:101-118.
30 Ji R, Wang D, Shen H, et al. Interrelationship among common medical complications after acute stroke:Pneumonia plays an important role[J].Stroke, 2013, 44:3436-3444.
31 Sato O, Yamguchi T, Kittaka M, et al.Hydrocephalus and epilepsy[J]. Childs Nerv Syst,2001, 17:76-86.
32 Alberti A, Paciaroni M, Caso V, et al. Early seizures in patients with acute stroke:Frequency,predictive factors, and effect on clinical outcome[J]. Vasc Health Risk Manag, 2008, 4:715-720.
33 Goswami RP, Karmakar PS, Ghosh A. Early seizures in first-ever acute stroke patients in India:Incidence, predictive factors and impact on early outcome[J]. Eur J Neurol, 2012, 19:1361-1366.
34 Garrett MC, Komotar RJ, Starke RM, et al.Predictors of seizure onset after intracerebral hemorrhage and the role of long-term antiepileptic therapy[J]. J Crit Care, 2009, 24:335-339.
35 Li Z, Zhao X, Wang Y, et al. Association between seizures and outcomes among intracerebral hemorrhage patients:The China National Stroke Registry[J]. J Stroke Cerebrovasc Dis, 2015,24:455-464.
【點睛】
用中國國家卒中登記數據庫評價幕上自發性腦出血患者伴發癇性發作的發生率和影響因素。

歡迎免費下載本刊iPad客戶端
◎ 第一時間將電子雜志送到您掌上
◎ 免費閱讀全文 ◎ 界面友好 ◎ 操作簡單
◎ 隨時隨地 ◎ 在線閱讀 ◎ 離線閱讀
◎ 頁碼定位檢索 ◎ 一鍵返回目錄
◎ 自動緩存無需重復下載
閱讀提示:進入客戶端自動顯示最新一期的雜志界面,左右滑動換期,單擊所選期數的封面即可進入此期,左右滑動實現翻頁,整期翻閱完畢即可自動緩存。