介入治療在兇險性前置胎盤剖宮產術中應用價值
周巾 季淑英
[摘 要] 目的:探討介入治療與非介入手術治療在兇險性前置胎盤剖宮產術中的臨床應用價值。方法:將我院2012年8月~2014年8月收治的兇險性前置胎盤患者隨機分為介入組、非介入治療(髂內動脈結扎術)組。觀察兩組患者手術時間、術中出血量、手術后24h內出血量、術后住院時間、子宮切除率、新生兒窒息率、產褥病率、DIC發生情況以及患者有無產后出血及人絨毛膜促性腺激素變化情況。結果:介入組術中出血量、手術后24h內出血量、手術時間、住院時間明顯低于非介入組,兩組比較具有統計學差異(P<0.05);介入組的子宮切除率、產褥病率、DIC發生率、新生兒窒息率分別為0、2.04%、2.04%、2.04%,而非介入組的子宮切除率、產褥病率、DIC發生率、新生兒窒息率分別為8.16%、6.12%、8.16%、6.12%,非介入組明顯高于介入組,兩組子宮切除率比較差異具有統計學意義(P<0.05),在產褥病率、DIC發生率、新生兒窒息率上無統計學差異(P>0.05)。結論:與非介入方法相比較,介入治療具有縮短手術時間,減少術中出血量,降低子宮切除率等優點,是一種安全、有效的手術方法。
[關鍵詞] 介入治療;髂內動脈結扎術;兇險性前置胎盤
中圖分類號:R719.8 文獻標識碼: B 文章編號:2095-5200(2015)06-039-03
DOI:10.11876/mimt201506016
Chattopadhyay等最早提出兇險性前置胎盤概念,指患者既往有剖宮產史,此次妊娠是前置胎盤,且胎盤附著于子宮瘢痕部位者,多伴有胎盤植入 [2]。兇險性前置胎盤容易導致產后大出血、彌散性血管內凝血(DIC)、休克、多器官功能衰竭等,對于產科醫生來說是一個極大挑戰,也是造成孕產婦死亡的關鍵原因[3]。兇險性前置胎盤產后出血治療方法包括宮腔填塞紗條、B-lynch 縫合、子宮方塊式縫合術、髂內動脈結扎術、宮腔填塞cook 球囊、子宮下段環形縫合術、子宮動脈結扎術等,若上述措施進行止血效果不理想,只能行子宮切除術 [4-5]。因此,早期明確兇險性前置胎盤處置并預防控制產婦出血具有重要價值。本研究在介入血管科輔助下在剖宮產術前對患者進行子宮動脈置管,術中對雙側子宮動脈進行栓塞,獲得了良好治療效果,具體結果如下。
1 資料和方法
1.1 一般資料
98例病例來源于我院2012年8月~2014年8月收治兇險性前置胎盤患者。經產前彩超及MRI診斷為兇險性前置胎盤,患者臨床資料完整,簽署知情同意書。排除標準:(1)合并有出血傾向及免疫力低下者;(2)合并有心、肝、腎、肺等基礎性疾病者;(3)合并有腫瘤及精神病患者;(4)胎盤早剝者;(5)凝血功能異常者。按照隨機數字表法將納入病例分為介入組和非介入組,每組49例。兩組患者在年齡、孕周、孕產次等一般資料方面不具有統計學差異(P>0.05),具有可比性。
1.2 治療方法
介入組:局部麻醉,經由雙側股動脈在髂內動脈內放置深靜脈導管,置管成功后,進行腰硬聯合麻醉,行中心靜脈置管。沿著原來瘢痕切口,進入腹部后再次評估患者病情,檢查患者子宮形態、血管怒張及分布情況、子宮肌層厚度等,打開子宮下段切口,避開胎盤處,從胎盤附著部位較薄處進入子宮內,選擇適當子宮切口,可縱行或橫行,娩出胎兒,胎盤暫時留在體內,鉗夾胎盤邊緣部位,用紗條填塞子宮下段進行止血,并進行雙側子宮動脈栓塞術,完全阻塞髂內動脈血液流動,堵塞血管時間越短越好,普遍認為1h內相對較安全,仔細檢查子宮肌層與胎盤附著部位關系,在盡可能不損傷臟器完整性前提下,將胎盤剝離并取出,對于術中生命體征各項指標恢復正常者、止血成功者、子宮收縮自如并恢復血供者可拔除動脈導管。。
非介入組: 行髂內動脈結扎術,待胎兒娩出后,將子宮體從盆腔中向外牽拉,充分暴露一側髂總動脈,在髂內、外動脈分叉處以下5cm左右,將盆腹膜剪開,暴露髂內動脈,推開動脈旁輸尿管,確認髂內動脈無誤后,用血管鉗對髂內動脈進行鉗夾,采用1號Dexon線縫合。同樣方法處理另一側血管。結扎后觀察15min,待出血減少后回納子宮,清除粘連胎盤及植入胎盤,對子宮切口進行縫合。
1.3 觀察指標
觀察兩組患者手術時間、術中出血量、手術后24h內出血量、術后住院時間、子宮切除率、新生兒窒息率、產褥病率、DIC發生情況以及患者有無產后出血及人絨毛膜促性腺激素(HCG)變化情況。
1.4 統計學分析
采用SPSS 16.0 軟件,計量資料以均數±標準差(x±s)表示,計數資料以絕對值或構成比表示,如果計量資料呈正態分布且方差齊性則采用t檢驗,如果計量資料不符合正態性分布則用秩和檢驗,計數資料比較則采用χ2 檢驗,P<0.05 為差異有統計學意義。
2 結果
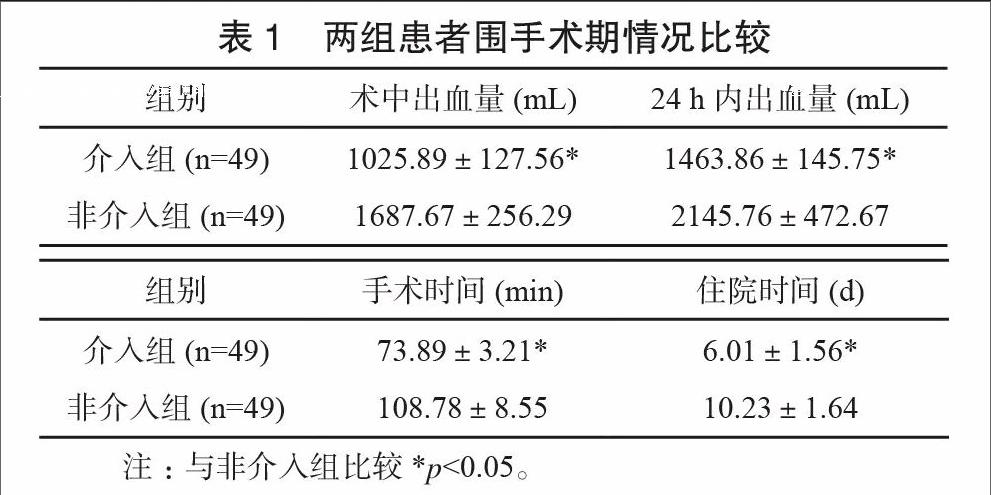
2.1 兩組患者圍手術期情況比較
介入組術中出血量、手術后24h內出血量、手術時間明顯低于非介入組,兩組比較差異具有統計學意義(P<0.01);介入組住院時間短于非介入組,兩組比較差異具有統計學意義(P<0.05)。
2.2 兩組患者術后并發癥情況比較
介入組子宮切除率、產褥病率、DIC發生率、新生兒窒息率分別為0、2.04%、2.04%、2.04%,而非介入組子宮切除率、產褥病率、DIC發生率、新生兒窒息率分別為8.16%、6.12%、8.16%、6.12%,非介入組明顯高于介入組,兩組患者在子宮切除率上差異具有統計學意義(P<0.05),在產褥病率、DIC發生率、新生兒窒息率上差異無統計學意義(P>0.05)。
2.3 隨訪結果
兩組血HCG降至正常范圍內,無產后晚期出血發生。
3 討論
兇險性前置胎盤導致難治性產后出血、DIC、休克,是造成孕產婦死亡主要原因[6]。研究表明,兇險性前置胎盤產后出血量>2000mL者約為70%左右,而出血量超過5000mL者占20%左右[7-8]。由此可見,有效減少出血量是治療兇險性前置胎盤關鍵因素。近年來介入技術在產科應用已經比較成熟,在治療由于胎盤因素引起難治性產后出血有了廣泛應用前景[9-11]。介入治療中子宮動脈栓塞術是通過插管至髂內動脈,造影顯示出血部位,在動脈內注入栓塞劑,對動脈管腔進行閉鎖,從而發揮止血功效,栓劑是中效、可溶性栓塞物質,在術后半個月即可吸收完全,而且在進行栓塞后子宮內血流量及動脈壓會明顯降低,血壓下降,血流就會變慢,有利于血栓形成;子宮供血量降低,子宮平滑肌纖維由于缺血,會引起強烈收縮,進一步減少出血[12-13]。此外,由于盆腔器官特殊功能,在雙側子宮動脈進行栓塞后,子宮體可以通過側支循環供應血液,不會引起子宮缺血及壞死,影響產婦月經周期及再次妊娠。動脈栓塞還可以減少胎盤組織血液供應,促進滋養層細胞缺血壞死[14]。
介入治療不良反應有因栓塞后組織缺血引起局部疼痛,壞死組織吸收時引起身體發熱等,在進行對癥處理后可以緩解[15]。Akar等[16]研究了射線對于孕婦卵巢功能影響,卵巢在介入治療中所受到X線輻射劑量為17.84cGY,遠遠少于損傷劑量200~400cGY。大部分研究表明介入治療對卵巢功能影響可逆、短暫、輕微。本研究結果表明,采用介入方法治療兇險性前置胎盤患者,可以明顯降低患者術中出血量、手術后24h內出血量、手術時間及住院時間,且介入組子宮切除率與非介入組相比,具有統計學差異(P<0.05);介入組產褥病率、DIC發生率及新生兒窒息率也低于非介入組。采用介入治療可以保留子宮,滿足患者再次生育要求。患者出院時血HCG降至正常范圍內,無產后晚期出血發生,表明介入治療是一種安全、有效治療方法。
綜上所述,介入治療具有縮短手術時間,減少術中出血量,降低子宮切除率等優點,且安全、有效。
參 考 文 獻
[1] Shrivastava V,Nageotte M,Major C,et al. Case-control comparison of cesarean hysterectomy with and without prophylactic placement of in-travascular balloon catheters for placenta accreta[J]. Am J Obstet Gy- necol,2007,197( 4) : 401-402.
[2] Ouahba J,Piketty M,Huel C,et al. Uterine compression sutures for post partum bleeding with uterine atony[J]. Br J Obstet Gynaecol,2007,114( 5) : 619-622.
[3] 李巨, 唐曉霞, 陳震宇, 等. 前置胎盤剖宮產術中出血的止血方法探討[J]. 中華婦產科雜志, 2012, 47(9): 695-696.
[4] 何鳳權, 趙鳳瓊, 羅慧瓊. 剖宮產術中宮腔填塞紗條用于妊娠并前置胎盤且胎盤部分植入患者防止產后出血的臨床體會[J]. 吉林醫學, 2012, 33(10): 2117-2118.
[5] 劉雁, 郭曉玲, 曾萌, 等. 兇險型前置胎盤并胎盤植入的診治研究[J]. 中華產科急救電子雜志, 2013, 2(1): 31-33.
[6] M.D. Dilauro,S. Dason,S. Athreya. Prophylactic balloon occlusion of internal iliac arteries in women with placenta accreta: Literature review and analysis[J]. Clinical Radiology . 2012,67(6):515-520.
[7] Silver RM, landon MB. Ronse DJ, et al. Maternal morbidity associated with multiple repeat cesarean deliveries [J]. Obstet Gynecol, 2006, 107(6): 1266-1232.
[8] Tobias Angstmann,Gregory Gard,Tim Harrington, et al. Surgical management of placenta accreta: a cohort series and suggested approach[J]. American Journal of Obstetrics and Gynecology . 2010,202 (1):38-41.
[9] 馬舒寧.難治性產后出血不同治療方式對卵巢功能影響研究[J].現代儀器與醫療,2015,21(1):90-92.
[10] Tsz Kin Lo,W. K. Yung,W. L. Lau,et al Planned conservative management of placenta accreta – experience of a regional general hospital[J]. The Journal of Maternal-Fetal & Neonatal Medicine . 2013,27 (3):291-296.
[11] 唐佳華,蘇小容,洪紅,等.介入治療在中期妊娠兇險型胎盤前置狀態的臨床價值[J].現代婦產科進展,2013,22(3):249-250.
[12] 羅靜,呂毅,羅亞彬.剖宮產致產后出血經介入治療失敗后行子宮全切術9例報道[J].昆明醫科大學學報,2013,34(11):97-101.
[13] 陶真蘭,關紅瓊,林志東,等.介入治療在兇險性前置胎盤剖宮產術中的應用效果分析[J].海南醫學,2014,25(13):1991-1992,1993.
[14] M. Moore,J.P. Morales,T. Sabharwal,et al. Selective arterial embolisation: a first line measure for obstetric haemorrhage?[J]. International Journal of Obstetric Anesthesia . 2008,17(1):70-73.
[15] Stafford I,Belfort MA. Placenta accrete,increta,and per- creta: a team-based approach starts with prevention[J]. Contemp Ob / Gyn , 2008, 53 ( 4 ): 76 -82.
[16] Akar U,Chaves-Reyez A,Barria M,et al. Silencing of bcl-2 expression by small interfering RNA induces auto- phagic cell death in MCF-7 breast cancer cells[J]. Autophagy,2008,4( 5) : 669-679.