糖代謝正常孕婦分娩巨大兒的相關因素分析
王雙,候俊光,周莉,陳靜
(清華大學第一附屬醫院婦產科,北京 100016)
?
糖代謝正常孕婦分娩巨大兒的相關因素分析
王雙,候俊光,周莉,陳靜*
(清華大學第一附屬醫院婦產科,北京100016)
目的探討糖代謝正常孕婦孕期體重增長速度及相關因素與分娩巨大兒的關系,以期早期警戒巨大兒的發生,減少巨大兒的出現,改善圍產結局。方法回顧分析2014年11月1日至2015年12月1日于我院住院分娩的糖代謝正常且分娩新生兒體重≥4 000 g的孕婦94例作為研究組,同期住院分娩新生兒體重<4 000 g孕婦90例作為對照組,比較兩組孕婦年齡、孕產次、孕前體重指數、孕期體重增長速度、孕期體重增長總量及分娩孕周對妊娠結局的影響。結果研究組與對照組比較,平均年齡、身高、孕產次及妊娠并發癥均無統計學差異(P>0.05);研究組孕前體重指數顯著高于對照組[(22.89±3.27)vs.(21.53±3.81)kg/m2],且研究組超重者比例(23.40%)顯著高于對照組(6.67%)(P<0.05);研究組孕期體重增加顯著高于對照組[(17.49±5.13) vs.(15.30±4.58)kg](P<0.05),尤其在孕第12~20周以及36周至分娩期兩個時段,兩組體重增加的差異尤為顯著[分別為(4.93±2.21) vs.(3.73±1.66)kg、(2.18±1.56) vs.(1.65±1.29) kg](P<0.05);研究組剖宮產率(56.38%)、產后出血率(20.21%)、胎兒窘迫發生率(14.89%)均顯著高于對照組(分別為40.00%、6.67%、6.67%)(P<0.05)。結論孕前體重超重及孕期增重過多是分娩巨大兒的高危因素,注意控制妊娠12~20周及36周至分娩前兩個時段的體重增長,可以減少巨大兒的發生,改善母胎結局。
巨大兒;體重指數;體重增長;圍產結局
【Abstract】
Objective:To explore the relationship between the weight gain and related factors of pregnant women with normal glycometabolism and delivery macrosomia,in order to early alert the occurrence of macrosomia and improve perinatal outcome.
Methods:Ninety four pregnancy women with normal glycometabolism,who gave birth in our hospital and whose newborn’ weight was≥4 000 g,from November 1,2014 to December 1,2015,were included in the study group. Meanwhile,90 normal pregnancy women whose newborn’ weight was less than 4 000 g were as the control group. The age,gravidity and parity,body weight index (BMI) before pregnancy,weight gain during pregnancy,total weight gain during pregnancy,and the gestational age at delivery were compared between the two groups.
Results:The average age,height,gravidity and parity,pregnancy complications had no significant differences between the two groups (P>0.05). Pre-pregnancy BMI [(22.89±3.27) vs.(21.53±3.81)kg/m2]and the proportion of overweight pregnancy women (23.40% vs.6.67%) in the study group was significantly higher than those in the control group (P<0.05). The weight gain during pregnancy[(17.49±5.13) vs.(15.30±4.58) kg]in the study group was significantly more than that in the control group (P<0.05),especially 12 to 20 gestational weeks [(4.93±2.21) vs. (3.73±1.66) kg]or 36 weeks to delivery [(2.18±1.56) vs. (1.65±1.29)kg] (P<0.05). The cesarean delivery rate (56.38% vs. 40.00%),postpartum hemorrhage rate (20.21% vs. 6.67%),the incidence of fetal distress (14.89% vs. 6.67%) in the study group were significantly higher than those in the control group (allP<0.05).
Conclusions:The overweight before pregnancy and weight gain during pregnancy are the high risk factors of delivery of macrosomia. The best way is to control the weight gain during pregnancy,especially 12 to 20 gestational weeks or 36 weeks to delivery,which can reduce the occurrence macrosomia and improve the outcome of pregnancy.
(JReprodMed2016,25(9):815-820)
由于生活水平提高,營養供給豐富,近年來分娩巨大兒的比例呈上升趨勢。伴隨巨大兒分娩,與之相關的產時并發癥如產后出血、肩難產、臂叢神經損傷、新生兒窒息等風險增加,易出現產程異常,從而增加了剖宮產率,增加了手術相關近遠期風險。遠期子代患糖尿病、肥胖癥及心血管疾病風險增加,所以巨大兒的出現對母兒健康均有長遠的不良影響。妊娠期糖尿病(GDM)孕婦巨大兒發生率高已成為產科學術界的共識[1]。我院統計2014年11月1日至2015年12月1日,糖代謝正常的孕婦分娩巨大兒的比例達到所有巨大兒比例的68.9%,孕期營養過剩或營養素供給不均衡、孕期缺乏運動、糖代謝異常以及遺傳因素,均可導致孕期體重增長過多過快,與巨大兒發生率相關。本研究擬探討對于糖代謝正常孕婦發生巨大兒的危險因素,預警巨大兒的發生,通過指導孕期飲食運動,以改善分娩巨大兒帶來的不良圍產結局。
資料與方法
一、研究對象
我院2014年11月1日至2015年12月1日住院分娩孕婦共1 584例,分娩巨大兒者148人(9.34%)。其中糖代謝正常且分娩新生兒體重≥4 000 g孕婦共94例,作為研究組;同期住院分娩糖代謝正常且新生兒體重<4 000 g孕婦共90例,作為對照組。
納入標準:(1)于我院規律產檢并分娩,有完整的產檢記錄者;(2)單胎妊娠;(3)分娩孕周≥37周且<42周;(4)糖代謝正常:非糖尿病合并妊娠及通過規律產檢除外GDM者;(5)妊娠期合并癥者限于妊娠合并亞臨床甲狀腺功能減退或甲狀腺功能減退、妊娠期高血壓、子癇前期輕度、妊娠期輕度貧血,均經飲食或藥物控制平穩者;(6)研究組新生兒體重≥4 000g。
排除標準:(1)孕前患嚴重的高血壓、糖尿病及合并嚴重的其他內科疾病者;(2)既往有GDM病史者;(3)社會因素行剖宮產終止妊娠者。
二、研究方法
根據產檢記錄收集基本資料、孕前體重指數(BMI)、空腹血糖及孕期體重增長情況、妊娠合并癥情況;比較兩組年齡、孕產次、孕前BMI、孕期不同孕周體重增長速度、孕期體重增長總量、分娩孕周、分娩方式、產后出血以及胎兒窘迫和新生兒窒息的資料。
三、統計學方法
結 果
一、兩組孕婦的基本情況
兩組孕婦年齡、身高、孕產次及妊娠合并癥發生率均無統計學差異(P>0.05);既往巨大兒分娩史發生比例相近,無統計學差異(P>0.05);研究組孕早期空腹血糖水平高于對照組(P<0.05)(表1)。
二、兩組孕婦基本資料分布情況
兩組孕婦年齡分布都以20~35歲為主,組間比較無統計學差異(P>0.05)。兩組孕婦的孕前BMI分布不同,研究組超重者比例為23.40%(22/94),而對照組為6.67%(6/90),組間比較差異有統計學意義(P<0.05);孕周統計結果顯示,研究組分娩孕周主要集中在39~41周,對照組分娩孕周主要集中在38~40周,兩組終止妊娠孕周分布有統計學差異(P<0.05);兩組分娩新生兒男女比例差異無統計學意義(P>0.05),但研究組男嬰比例略高(表2)。

表1 兩組孕婦基本情況統計表[(x-±s),n(%)]
注:#指妊娠合并亞臨床甲狀腺功能減退或甲狀腺功能減退、妊娠期高血壓病、妊娠期輕度貧血,經飲食或藥物控制平穩者;與對照組比較,*P<0.05
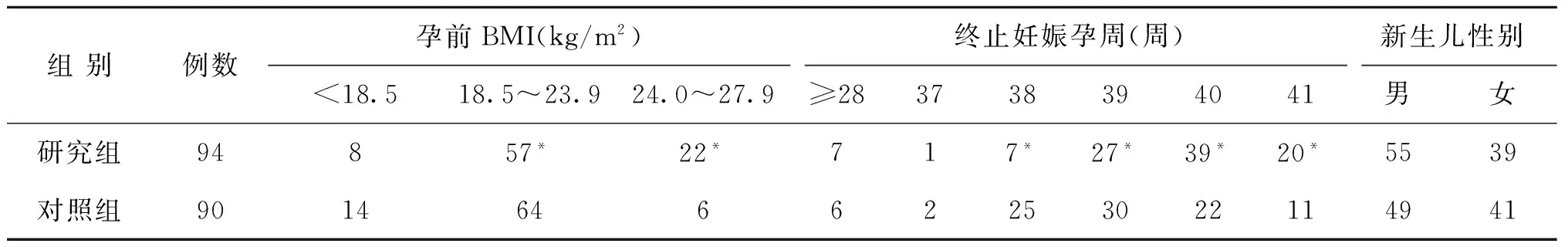
表2 兩組孕婦基本資料分布情況比較(n)
注:與對照組比較,*P<0.05
三、兩組孕婦孕期體重增長結果
研究組孕前BMI、孕期增加BMI及終止妊娠時BMI均顯著高于對照組(P<0.05)。研究組孕婦孕期BMI的增長顯著高于對照組(P<0.05)(表3)。
研究組孕前體重顯著高于對照組(60.72±9.54 vs. 56.62±9.90)(P<0.05);研究組孕期體重增加總量、終止妊娠時體重均顯著高于對照組(P<0.05);研究組在孕12~20周、36周至分娩兩個時段體重增加顯著高于對照組(P<0.05)(表4)。
四、巨大兒的分娩與妊娠結局
研究組終止妊娠孕周晚于對照組(P<0.05),分娩方式以剖宮產為主,其胎兒宮內窘迫發生率、產后2 h內出血量及產后出血發生率顯著高于對照組(P<0.05);新生兒窒息的發生率兩組間無統計學差異(P>0.05)(表5)。
五、孕前標準體重孕婦分娩新生兒體重相關因素分析
對于孕前屬于標準體重(18.5≤孕前BMI<24)孕婦進行進一步研究,將孕婦年齡、身高、孕次、產次、孕前體重、孕12~20周增重、20~28周增重、28~32周增重、32~36周增重、36周~分娩增重,以及孕期總增重、孕期增加BMI、終止妊娠孕周、孕早期空腹血糖、新生兒性別與新生兒體重進行逐步多重線性回歸分析。得出胎兒體重依次與分娩孕周、12~20周增重、孕早期空腹血糖、28~32周增重密切相關(P<0.05)(表6)。
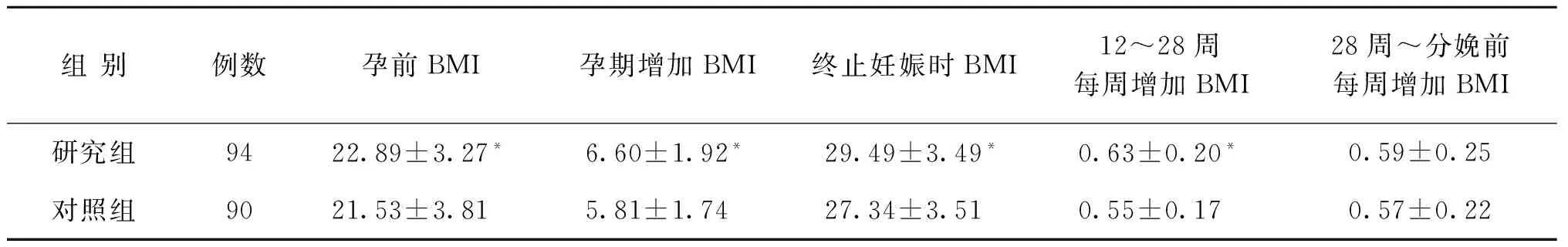
表3 兩組孕婦妊娠前后BMI變化結果[(x-±s),kg/m2]
注:與對照組比較,*P<0.05

表4 兩組孕婦妊娠后體重增長情況(x-±s)
注:與對照組比較,*P<0.05
六、孕前超重婦女分娩巨大兒危險因素分析
對于孕前屬于超重(24≤孕前BMI<28)孕婦進行進一步研究,同前將孕婦的基本情況與孕期體重變化進行逐步多重線性回歸分析。超重女性分娩巨大兒與孕期BMI增加及年齡密切相關(P<0.05)(表7)。
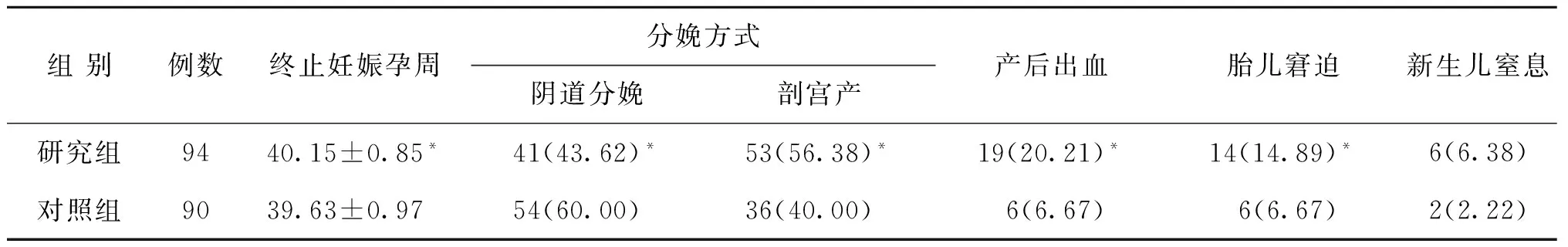
表5 兩組母兒妊娠結局的比較[(x-±s),n(%)]
注:與對照組比較,*P<0.05
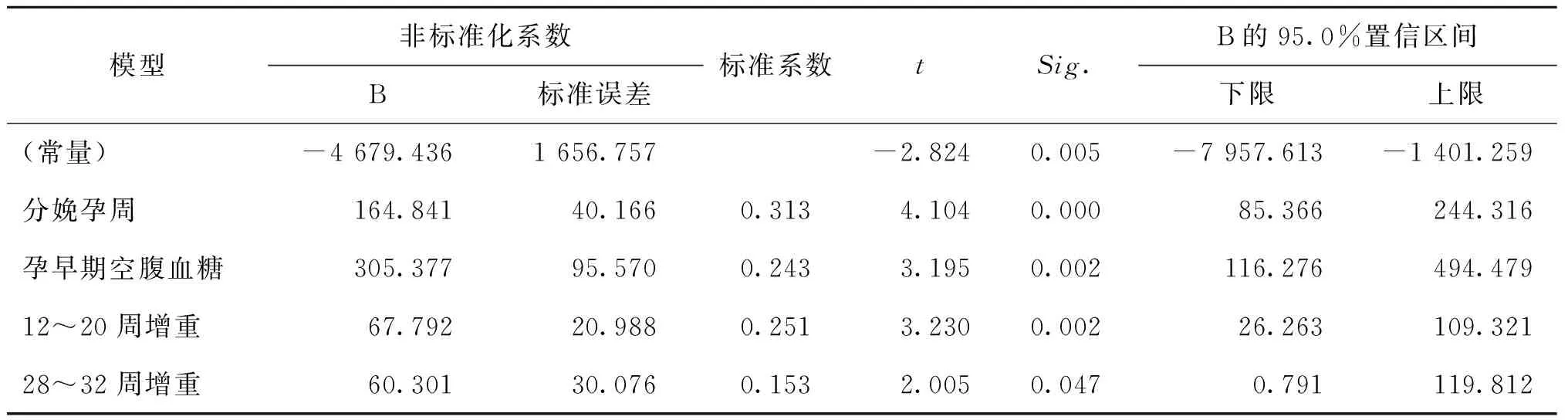
表6 孕前標準體重孕婦分娩新生兒體重相關因素
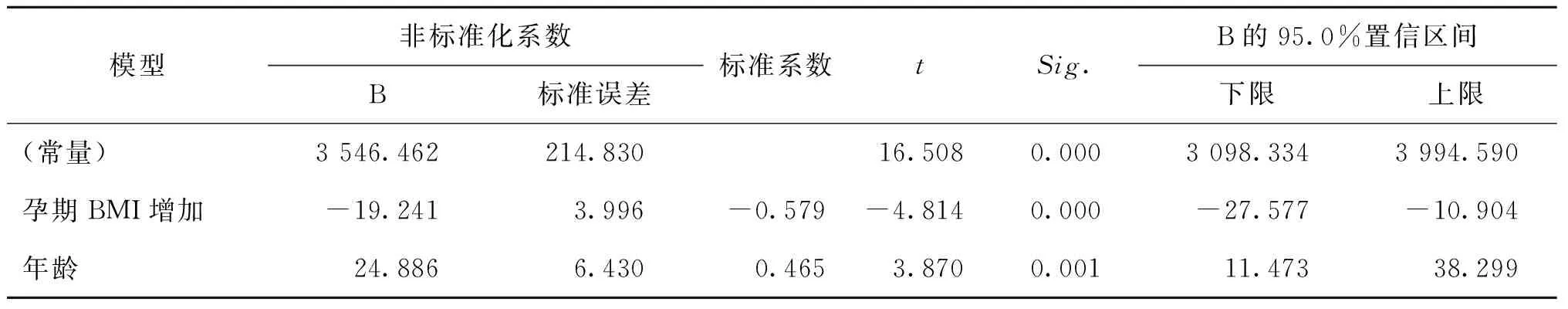
表7 孕前超重婦女分娩巨大兒危險因素
討 論
一、巨大胎兒發生的原因及預測
近年來巨大兒出生率逐漸上升,國內發生率7%,國外發生率15.1%[2],由此引發的母兒不良結局也越來越受到重視。巨大兒的發生除了與遺傳種族因素、母親糖代謝異常、胎盤等因素相關外,與孕前母親體重、身高也密切相關[3]。而其中比較便于監測、可以控制的體重因素也是影響巨大兒出生的關鍵。對于巨大兒預測方法國內外學者也做了很多的研究:如利用孕18~22周超聲指標評估預測GDM發生的可能性和胎兒出生體重[4];還有學者用腹圍和臍動脈搏動指數(UA-PI)與大腦中動脈搏動指數(MCA-PI)比值來預測巨大兒的發生;也有學者于孕早期通過超聲測量評估胎盤大小來預測大于胎齡兒和巨大兒的風險[5]。但各種預測方法的準確度有待更多臨床機構檢驗明確。
近年來隨著輔助生育技術的發展,相當數量的孕婦是通過體外受精受孕分娩。研究顯示,雖然體外受精不增加子代新生兒期患病率,但通過玻璃化冷凍囊胚復蘇移植,巨大兒出生率顯著高于新鮮胚胎移植[6]。另外,孕前患多囊卵巢綜合征患者不良圍產結局發生風險增高,尤其是肥胖型多囊卵巢綜合征患者更易發生代謝紊亂,可導致巨大兒的發生率增加[7]。所以通過孕前病史采集及體檢了解是否存在高危因素、孕期規律系統產檢,盡早提出巨大兒預警信息,通過飲食/運動調整,減少巨大兒的出生,改善圍產結局,對臨床工作指導具有更大意義。
二、糖代謝正常的孕婦孕期體重增長與分娩巨大兒關系
GDM由于糖代謝異常,可導致巨大兒的發病率增加,而且胎兒體重與血糖控制水平呈正相關。近年來由于孕期系統產檢比例的提高,雖然GDM發病率增加,但大部分患者通過飲食/運動指導可以將血糖控制在良好水平,GDM孕婦巨大兒的出生率有所降低。但本文對于糖代謝正常分娩巨大兒的孕婦研究發現,其中23.40%孕婦孕前BMI大于標準水平,而對照組僅有6.67%的孕婦孕前BMI大于標準水平,孕前的BMI超標為分娩巨大兒的高危因素,與Swank等[8]的研究結果一致。所以孕前應常規監測BMI,對于超重者提出體重控制指導建議,于孕前將其控制于標準水平,減少分娩巨大兒的風險。
本研究中,研究組整個孕期的體重增加與終止妊娠時BMI均明顯高于對照組,與Ricci等[9]及Shrestha等[10]研究結果一致。2009年美國醫學會(American Institute Of Medicine,AIOM)提出了修訂版的孕期體重增加指南[11]。標準體重及超重婦女如體重增加超過AIOM推薦標準,其胎兒不良妊娠結局明顯增加,而且產后體重很難恢復[12]。國內有學者研究發現其同樣適用于我國女性[13-14]。AIOM于2009年提出了不同妊娠階段的孕婦體重增長適宜范圍[15],但本研究顯示對照組及研究組體重增長總量及中晚孕期胎兒增長速度均略高于該推薦范圍,考慮AIOM推薦體重增加建議是依據WHO推薦BMI分組,其與中國BMI推薦分組不同而有所差異。
對于分娩巨大兒病例研究發現,孕期體重的增長并不是勻速率增長。對于不同孕周體重增加分層對照研究提示,研究組在孕12~20周及36周至分娩前兩個時段的體重增加明顯高于對照組,其他孕周則無顯著性差異,孕期超標體重增長也主要集中在這兩個孕周階段。所以,孕期重點控制12~20周及36周至分娩前這兩個時段的體重增長,尤其是中孕早期體重增長,將有助于防止整個孕期增加體重超標,從而減少巨大兒出生可能,減少母兒不良圍產結局風險。但有文獻顯示早孕期體重增加與糖尿病、妊高癥、大于胎齡兒、巨大兒及剖宮產率有密切關系[16],與本研究結論不一致。故我國婦女妊娠體重增長及不同孕周體重增長適宜范圍有待更大規模樣本進一步研究明確。
三、孕早期空腹血糖與巨大兒關系
孕前標準體重孕婦分娩新生兒體重相關因素的權重依次為分娩孕周、孕早期空腹血糖、孕中期增重。本研究中的研究對象雖然排除了糖代謝異常孕婦,但血糖水平對胎兒體重的影響是不容忽視的。本研究比較了孕8~9周建檔初期空腹血糖水平,發現研究組孕婦空腹血糖水平偏高,其平均值明顯高于對照組,尤其是不足糖尿病合并妊娠診斷、又不滿GDM診斷孕周,處于中間灰色地帶的孕婦,同樣建議加強管理監測,并給以專科飲食營養/運動指導,以期降低血糖水平,減少分娩巨大兒的可能。本研究僅提示研究組的孕早期空腹血糖水平均值與對照組的孕早期空腹血糖水平均值差異有統計學意義,但因其在與胎兒體重的回歸分析中被逐出方程,未能提供血糖值與胎兒體重的具體數量關系,有待擴大樣本量分層回歸進一步研究明確。
綜上所述,計劃妊娠的女性孕前最好將體重控制在標準BMI內,懷孕早中期發現高危因素,及時預警高危人群:孕前BMI超重,尤其是年齡>35歲的女性;尤其注意監測12~20周及36周到分娩前兩個時段的體重增長速度;孕早期空腹血糖高值,尤其是不夠糖尿病診斷,又不夠GDM診斷孕周的孕婦,均應專科營養指導,對其加強孕期檢查及宣教,給予營養運動處方以期減小分娩巨大兒風險,改善母兒不良結局。
[1]時春艷,楊慧霞,謝翠英,等.妊娠期糖代謝異常對巨大兒發生率及其他相關問題的影響[J].中華圍產醫學雜志,2005,8:9-12.
[2]謝幸,茍文麗.婦產科學[M].第8版.北京:人民衛生出版社,2013:116.
[3]曹澤毅.中華婦產科學[M].第2版.北京:人民衛生出版社,2004:460.
[4]Liao P,Park AL,Berger H,et al.Using estimated fetal weight from ultrasonography at 18 to 22 weeks to predict gestational diabetes mellitus and newborn macrosomia[J].J Obstet Gynaecol Can,2014,8:688-691.
[5]Schwartz N,Quant HS,Sammel MD,et al.Macrosomia has its roots in early placental development[J]. Placenta,2014,35:684-690.
[6]甄璟然,孫正怡,鄧成艷,等. 玻璃化冷凍囊胚復蘇移植與新鮮胚胎移植的圍產期狀況比較[J].生殖醫學雜志,2009,18:86-89.
[7]劉大艷,朱文杰,付志紅,等.不同分型多囊卵巢綜合征患者妊娠期代謝特征及其對圍產結局的影響[J].生殖醫學雜志,2015,24:363-367.
[8]Swank ML,Caughey AB,Farinelli CK,et al. The impact of change in pregnancy body mass index on macrosomia[J]. Obesity (Silver Spring) ,2014,22:1997-2002.
[9]Ricci E,Parazzini F,Chiaffarino F,et al.Pre-pregnancy body mass index,maternal weight gain during pregnancy and risk of small for gestational age birth:results from a case-control study in Italy[J]. J Matern Fetal Neonatal Med,2010,23:501-505.
[10]Shrestha I,Sunuwar L,Bhandary S,et al. Correlation between gestational weight gain and birth weight of the infants [J].Nepal Med Coll J,2010,12:106-109.
[11]Institute of Medicine. Subcommittee on nutritional status and weight gain during pregnancy. Nutrition during pregnancy[R]. Washington DC:National Academy of Science,1990:9-12.
[12]Haugen M,Brantster AL,Winkvist A,et al. Associations of pre-pregnancy body mass index and gestational weight gain with pregnancy outcome and postpartum weight retention:a prospective observational cohort study[J]. BMC Pregnancy Childbirth,2014,14:201. doi:10.1186/1471-2393-14-201.
[13]楊延冬,楊慧霞.孕期體重管理和預后[J]. 實用婦產科雜志,2012,28:85-87.
[14]周敏,章小維,渠川琰,等.妊娠期適宜增重范圍與出生體重的關系研究[J].中國實用婦科與產科雜志,2007,23:275-277.
[15]Rasmussen KM,Yaktine AL.Weight gain during pregnancy:reexamining the recommendations[R].Washington DC:The National Academies Press,2009:160.
[16]Cho EH,Hur J,Lee KJ.Early gestational weight gain rate and adverse pregnancy outcomes in Korean women[J/OL]. PLoS One, 2015,10:e0140376.
[編輯:辛玲]
Related factors of delivery macrosomia in pregnant women with normal glycometabolism
WANG Shuang,HOU Jun-guang,ZHOU Li,CHEN Jing*
DepartmentofObstetrics&Gynecology,FirstHospitalofTsinghuaUniversity,Beijing100016
Macrosomia;Body mass index;Weight gain;Perinatal outcome
10.3969/j.issn.1004-3845.2016.09.010
2016-04-19;
2016-05-05
王雙,女,山東萊州人,碩士,主治醫師,圍產醫學專業.(*
)

